Виды чумы
Специалисты выделяют следующие формы чумы:
- кожная форма;
- бубонная форма – самая частая форма данного заболевания;
- кожно-бубонная форма – сочетает симптомы формы кожной и бубонной чумы;
- первично-септическая форма– имеет короткий инкубационный период. Без адекватного лечения – заканчивается смертью в 100 % случаях;
- первично-лёгочная форма – данная форма развивается при аэрогенном заражении. Очень опасная форма;
- кишечная форма.
Согласно другой классификации, по формам болезни, чума бывает:
- локальная — бубонная, кожная, кожно-бубонная. Эти формы могут переходить во вторичную пневмонию и вторичный чумной сепсис;
- генерализованная — вторично-септическая и первично-септическая;
- внешне диссеминированная — кишечная, первично-лёгочная.
Для чумы характерны следующие периоды:
- латентный – когда отсутствуют симптомы заболевания. Данную стадию переносят грызуны во время спячки;
- острый – характерно проявления всех симптомом.
Стадии течения чумы:
- 1 стадия – проникновение инфекции внутрь организма и попадание ее в лимфатические узлы. Здесь инфекция, на непродолжительное время задерживается. На данной стадии характерно развитие чумного бубона с элементами некротических, геморрагических и воспалительных процессов внутри лимфатических узлов;
- 2 стадия – проникновение инфекции в кровь. Характерно развитие токсикоза с реологическими изменениями свойств крови. Происходит нарушение микроциркуляции в различных органах;
- 3 стадия – инфекция преодолевает ретикулогистиоцитарного барьера, а также происходит диссеминированные ее в различных системах и органах. Происходит развитие сепсиса.
Причины
Причины, которые приводят к развитию данного заболевания:
- инфекция проникает через укус блохи, конъюнктивы, пищеварительного тракта, слизистые оболочки верхних дыхательных путей;
- инфекция проникает в организм при втирании продуктов жизнедеятельности блох в кожу (происходит при расчесывании места укуса);
- охота на грызунов;
- обработка тушек грызунов;
- разделка тушек животных;
- переработка мяса животных;
- употребление в пищу мяса инфицированных животных;
- не соблюдение санитарных норм при работе с животными;
- контакт с инфицированным животными и грызунами;
- не соблюдение правил личной гигиены;
- инфекция распространена повсеместно;
- контакт с инфицированным человеком у которого легочная форма данного заболевания;
- контакт с содержимым чумного бубона;
- контакт с трупами инфицированных людей.
Возбудителем чумы является чумная палочка. Инфекция переносится блохами, грызунами, мышами, крысами и другими животными. Инфекция передается при укусе блохи. Самым главным разносчиком инфекции является крыса (в городах и портах), а вот источниками инфекции, в природных условиях, являются суслики, песчанки, сурки, полёвки, пищухи и другие грызуны. Собаки являются абсолютно резистентными к данной инфекции, но могут переносить ее вместе с блохами.
Что такое чума?
Чумой называется крайне опасная, острая зоонозная трансмиссивная инфекция, которая вызывает тяжелую интоксикацию, а также серозно-геморрагическое воспаление в легких, лимфатических узлах и других органах, при этом она часто сопровождается развитием сепсиса.
Краткие исторические сведения
За всю историю человечества не было столь безжалостной инфекционной болезни, как чума. Она опустошала города, вызывая рекордную смертность населения. До нашего времени дошли сведения о том, что в древности эпидемии чумы уносили огромное количество человеческих жизней. Как правило, начинались эпидемии после контактов людей с зараженными животными. Нередко распространение этого заболевание превращалось в пандемии, известно три таких случая.
Первая пандемия, получившая название «юстинианова чума», была зафиксирована на территории Египта и Восточно-Римской империи в период с 527 до 565 года. Вторую назвали «великой» и «черной» смертью, она в течение 5 лет, начиная с 1345 года, свирепствовала в странах Средиземноморья, Западной Европы и в Крыму, забрав с собой порядка 60 миллионов человеческих жизней. Третья пандемия началась в Гонконге, в 1895 году, а позже перешла и в Индию, где погибло более 12 миллионов человек.
Во время последней пандемии были сделаны важнейшие открытия, благодаря которым стало возможным проводить профилактику заболевания, руководствуясь данными о выявленном возбудителе чумы. Также было доказано, что распространению инфекции содействуют крысы. В 1878 году профессор Г. Н. Минх обнаружил возбудителя чумы, также в 1894 году над этим вопросом работали ученые Ш. Китазато и А. Йерсен.
Были эпидемии чумы и в России – начиная с XIV века эта страшная болезнь периодически заявляла о себе. Многие российские ученые внесли большой вклад в изучение этого заболевания. Препятствовали распространению эпидемии и занимались лечением больных такие ученые, как И. И. Мечников, Д. К. Заболотный, Н. Ф. Гамалея, Н. Н. Клодницкий. А в XX веке Г. П. Руднев, Н. Н. Жуков-Вережников и Е. И. Коробкова разработали принципы диагностики и патогенеза чумы, а также была создана вакцина против этой инфекции и определены способы лечения заболевания.
Чума в истории человечества
Чума в истории человечества оставила разрушительные следы. Самыми масштабными считаются такие эпидемии:
- «Юстинианова чума» (551-580 гг.), начавшаяся в Египте, от которой умерло более 100 млн человек;
- эпидемия «черной смерти» (XIV век) в Европе, занесенная с Восточного Китая, которая унесла около 40 млн жизней;
- чума в России (1654-1655 гг.) – около 700 тыс. смертей;
- чума в Марселе (1720-1722 гг.) – умерло 100 тыс. человек;
- пандемия чумы (конец XIX века) в Азии – умерло более 5 млн человек.
Что провоцирует чума?
Возбудителем инфекции является неподвижная грамотрицательная факультативно-анаэробная бактерия Y. Pestis, которая принадлежит к роду Yersinia и семейству Enterobacteriaceae. Чумная палочка по своим биохимическим и морфологическим признакам напоминает возбудителей таких болезней, как псевдотуберкулез, пастереллез, иерсиниоз и туляремия – им подвержены люди и грызуны. Возбудителю свойственен полиморфизм, он имеет вид овоидной палочки, которая биполярно окрашена. Существует несколько подвидов этого возбудителя, которые различаются по вирулентности.
Рост возбудителя происходит в питательной среде, для стимуляции роста ему необходимы сульфит натрия или гемолизированная кровь. В составе обнаружено более 30 антигенов, а также экзо- и эндотоксины. Поглощению бактерий полиморфноядерными лейкоцитами препятствуют капсулы, а от лизиса в цитоплазме фагоцитов защищают V- и W-антигены, из-за чего и происходит их размножение внутри клеток.
Возбудитель чумы способен сохраняться не только в экскретах, зараженных, но и различные объекты внешней среды содержат его. Например, в гное бубона может сохраняться на протяжении 30 дней, а в трупах грызунов, верблюдов и людей – порядка двух месяцев. Замечена чувствительность возбудителя к солнечным лучам, кислороду, высоким температурам, реакциям кислой среды, а также некоторым химическим веществам, дезинфектантам. Раствор сулемы (1:1000) способен уничтожить возбудителя за 2 минуты. Но низкие температуры и замораживание возбудитель переносит хорошо.
Эпидемиология
Основным источником чумы, а также её резервуаром являются дикие грызуны, которых насчитывается около 300 видов, а распространены они повсеместно. Но сохранять возбудитель способны не все животные. В каждом природном очаге имеются основные виды, которые хранят и переносят инфекцию. Главными природными источниками являются суслики, сурки, полевки, песчанки, пищухи и прочие. Для антропургических очагов чумы – городов, портов, главной угрозой являются синантропные крысы. Среди них можно выделить серую крысу, которую ещё называют пасюк. Она обычно живет в системе канализации крупных городов. А также черную – египетскую или александрийскую крысу, живущую в домах или на судах.
Собаки обладают резистентностью к возбудителю чумы, однако от них могут заражаться блохи. Все больше случаев инфицирования кошек, которые могут передать инфекцию и человеку. От верблюда человек также может перенять инфекцию. Сохраняется чумная инфекция посредством передачи возбудителя зараженных животных здоровым, в этом особую роль играют блохи, которые паразитируют на грызунах.
Если у грызунов развивается острая форма заболевания, то животные быстро погибают, и распространение инфекции (эпизоотия) останавливается. Но некоторые грызуны, например, сурки, суслики, тарбаганы, впадая в спячку, переносят заболевание в латентной форме, а весной становятся источниками чумы, из-за чего в местности их обитания появляется природный очаг инфекции.
Инфицированные люди также становятся источниками чумы. Например, при наличии у человека такого заболевания, как легочная чума, а также если происходит контакт с гноем бубона, или если заражаются блохи от больного чумной септицемией. Часто причиной распространения инфекции служат трупы больных чумой. Из всех этих случаев особо опасными считаются люди, инфицированные легочной чумой.
Способов передачи инфекции довольно много, но основным является трансмиссивный, но при легочной форме заболевания заражение может произойти воздушно-капельным путем. Переносчиками являются не только блохи (их насчитывают порядка 100 видов), но и клещи, которые поддерживают в природе эпизоотический процесс, передавая инфекцию грызунам, кошкам, собакам и верблюдам, а те, в свою очередь, переносят этих паразитов в жилье человека.
Человеку от блох передается инфекция не столько посредством укуса, сколько из-за того, что после этого в кожу втираются фекалии или срыгиваемые массы насекомого. В кишечнике зараженной блохи размножаются бактерии, которые производят коагулазу. Это вещество образует некую пробку или чумной блок, и он перекрывает поступление в её организм крови. Вследствие этого, паразит, пытаясь насытиться, в месте укуса срыгивает инфицированные массы на кожу. Эти насекомые, испытывающие чувство голода, стараются насытиться и посредством животных. Обычно блохи сохраняют контагиозность около 7 недель, но есть данные, что некоторые особи могут являться переносчиками до года.
Можно заразиться и контактным путем, например, через слизистую оболочку или повреждения на коже. Это может произойти при разделке и обработке туш инфицированных животных (зайцев, лис, сайгаков и других), а также в случае употребления в пищу этого мяса.
Люди очень восприимчивы к заражению, независимо от способа инфицирования и возрастной группы, к которой человек принадлежит. Если человек перенес чуму, у него появляется некий иммунитет к этому заболеванию, но возможность повторного заражения не исключается. Более того, заражение чумой второй раз – не является редким случаем, а заболевание проходит в столь же тяжелой форме.
Основные эпидемиологические признаки чумы
Очаги чумы в природе могут занимать порядка 7% суши, и были зарегистрированы почти на всех континентах (исключением являются только Австралия и Антарктида). Каждый год чумой заражаются несколько сотен людей по всему миру. На территории СНГ выявили 43 природных очага, площадь которых составляет не менее 216 миллионов гектаров. Очаги расположены на равнинах – пустынных, степных, и в высокогорной местности.
Природные очаги делятся на два вида: «дикой» и крысиной чумы. В природных условиях чума имеет вид эпизоотии грызунов и зайцеобразных. Спящие зимой грызуны переносят заболевание в теплое время (весной), а животные, не впадающие в спячку, способствуют образованию двух сезонных пиков чумы, которые приходятся на время их активного размножения. Как правило, мужчины чаще заражаются чумой – это объясняется тем, что они вынуждены пребывать в природном очаге чумы чаще (деятельность, связанная с охотой, животноводством). В условиях города роль переносчиков берут на себя крысы – серая и черная.
Если сравнивать эпидемиологию двух видов чумы – бубонной и легочной, можно отметить существенные различия. Прежде всего, бубонная чума развивается довольно медленно, а легочная форма может очень широко распространиться за самые короткие сроки – это обусловлено легкой передачей бактерий. Страдающие бубонной чумой люди почти незаразны и малоконтагиозны. В их выделениях возбудителей нет, а в гное бубонов их довольно мало.
Если болезнь перешла в септическую форму или бубонная чума имеет осложнения вторичной пневмонией, которая позволяет передавать возбудитель воздушно-капельным путем, начинаются эпидемии легочной чумы первичного типа, отличающейся высокой степенью контагиозности. Чаще всего легочная чума появляется после бубонной, затем распространяется вместе с ней и очень быстро переходит в ведущую эпидемиологическую и клиническую форму.
Существует мнение, что возбудитель инфекции способен находиться в почве, пребывая в некультивируемом состоянии продолжительное время. При этом грызуны, которые роют норы на зараженных почвах, получают первичное инфицирование. Эту гипотезу ученые подтверждают экспериментальными исследованиями, а также поиском возбудителя чумы среди грызунов в межэпизоотические периоды, безрезультативность которого позволяет сделать некоторые выводы.
Как избавиться от легочной чумы и возможно ли это вообще?
Вылечить данное инфекционное заболевание можно. Однако необходимо помнить о том, что лечение легочной чумы должно быть своевременным. Длительное отсутствие курса терапии неминуемо приведет к смерти больного. Лечение больных основывается на применении антибиотических препаратов, сульфаниламидов, а также на введении лечебной противочумной сыворотки. Не стоит забывать и о специальных БАД (биологически активных добавках). Их применение, вне всякого сомнения, усилит противоборство Вашего организма по отношению к имеющейся в организме инфекции.
Симптомы чумы
Известно, что инкубационный период чумы составляет от 3 до 6 суток, но в условиях эпидемии или при септической форме может сократиться до 1 дня. Максимальный инкубационный срок, который был зафиксирован, составляет 9 дней.
Начинается болезнь остро, сопровождается быстрым повышением температуры тела, сильным ознобом и признаками интоксикации. Больные часто жалуются на боли в мышцах и суставах, боль в области крестца и в голове. Человека рвет (иногда – с кровью), мучает жажда. В первые часы заболевания наблюдается психомоторное возбуждение. Больной становится беспокойным и слишком активным, появляется стремление бежать (отсюда берет корни высказывание «бежит, как очумелый»), затем появляются галлюцинации и бред. Внятно говорить и прямо ходить человек уже не может. Иногда, напротив, замечают апатию и заторможенность, а из-за слабости больной не в состоянии подняться с постели.
Из внешних признаков можно отметить одутловатость лица, гиперемию, а также инъекцию склер. Выражение лица принимает страдальческий вид, на нем печать ужаса, или, как говорят – «маска чумы». В тяжелых случаях на коже появляется геморрагическая сыпь. Язык увеличивается в размерах, покрывается белым налетом, напоминающим мел. Также отмечают аритмию сердца, тахикардию, артериальное давление постепенно понижается. Даже для локальных форм заболевания характерно развитие анурии, олигурии, тахипноэ. Эти симптомы больше проявлены на начальной стадии заболевания, но сопутствуют всем формам чумы.
В 1970 году Г. П. Руднев предложил следующую клиническую классификацию чумы:
- локальные формы (бубонная, кожная и кожно-бубонная);
- генерализованные (первично- и вторично-септическую);
- внешне-диссеминированные (первично- и вторично-легочную, а также кишечную).
Кожная форма
Для этой формы заболевания характерно появление карбункула в том месте, где возбудитель внедрился. Сначала на коже образовывается пустула (появление сопровождается резкой болью) с темно-красным содержимым. Она располагается на подкожной отечной клетчатке, вокруг нее – зона гиперемии и инфильтрации. Если пустулу вскрыть, на её месте появляется увеличивающаяся в размерах язва, имеющая желтоватое дно. Затем это дно покрывается черным струпом, который отторгается, оставляя после себя рубцы.
Бубонная форма
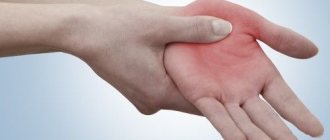
Это наиболее распространенная форма заболевания. Бубонная чума поражает лимфатические узлы, которые ближе всего расположены к месту внедрения возбудителя. Обычно это паховые узлы, иногда – подмышечные, и реже – шейные. Чаще всего бубоны одиночны, но могут быть и множественными. На месте следующего образующегося бубона возникают боли, это сопровождается интоксикацией.
Пропальпировать лимфатические узлы можно через 1–2 дня после их появления, твердая консистенция постепенно меняется на более мягкую. Узлы объединяются в малоподвижный конгломерат, который может флуктуировать при пальпации из-за наличия в нем периаденита. Развивается заболевание около 7 дней, за этим следует период конвалесценции. Увеличенные узлы могут рассасываться, изъязвляться или склерозироваться, этому способствует некроз и серозно-геморрагическое воспаление.
Кожно-бубонная форма
Данная форма представляет собой изменение лимфатических узлов и кожные поражения. Локальные формы болезни могут перейти во вторичную пневмонию и вторичный чумной сепсис. Клиническая характеристика этих форм не отличается от первичных форм этих же заболеваний.
Первично-септическая форма появляется краткого (1–2 дня) инкубационного периода и сопровождается быстрым возникновением интоксикации, а также геморрагическими проявлениями – желудочно-кишечными или почечными кровотечениями, кровоизлияниями в слизистые и кожу. В кратчайшие сроки развивается инфекционно-токсический шок. Если болезнь не лечить, то гибель неизбежна.
Первично-легочная форма появляется после аэрогенного заражения. Отличается коротким периодом инкубации – он может составлять несколько часов, максимум – двое суток. Болезнь развивается остро, сперва появляется интоксикационный синдром. На второй или третий день появляется кашель и боль в области грудной клетки, одышка. При кашле выделяется стекловидная (вначале), а потом жидкая пенистая мокрота с кровью.
Получаемые физикальные данные легких крайне скудные, на рентгенограмме видны признаки долевой или очаговой пневмонии. Увеличивается сердечно-сосудистая недостаточность, которая выражается в тахикардии и постепенном понижении артериального давления, развивается цианоз. На терминальной стадии больные вступают в сопорозное состояние, которому сопутствует одышка, геморрагические проявления (обширные кровоизлияния), после чего человек впадает в кому.
При кишечной форме у больных наблюдается сильнейшая интоксикация, а вместе с тем резкая боль в животе, постоянная рвота и диарея, сопровождающаяся тенезмами. В стуле видны слизистые и кровяные выделения. Для других форм чумы также характерны подобные проявления (вероятно, это связано с энтеральным заражением), поэтому вопрос о существовании кишечной формы этого заболевания в качестве самостоятельной остается спорным.
Вечный голод
Грамотрицательная чумная палочка Yersinia pestis
появилась сравнительно недавно — генетические данные показывают, что она отделилась от своей ближайшей родственницы, бактерии
Yersinia pseudotuberculosis
, провоцирующей у людей дальневосточную скарлатиноподобную лихорадку, не более 10-20 тысяч лет назад.
Y. pseudotuberculosis
и ее родственница
Y. enterocolitica
— добропорядочные болезнетворные бактерии, которые строго соблюдают главное правило паразитов: не убивать свою жертву слишком быстро, чтобы успеть заразить других.
Однако некоторые подвиды и штаммы Y. pestis
— исключения из правила. Многие из них убивают хозяев за два-три дня, потому что живыми они ей не очень нужны — для «переездов» она использует блох и некоторых других эктопаразитов. Именно для того, чтобы блохи скорее отправились на поиски свежей крови, она убивает хозяина максимально быстро.
Yersinia pestis
, возбудитель чумы
Larry Stauffer / CDC
Поделиться
Чтобы ускорить процесс еще сильнее, чумная палочка делает блох прожорливее. Она выделяет фермент, активатор плазминогена Pla, который способствует формированию «чумного блока»: конгломерата из бактерий, которые забивают пищевод насекомых. Блохи в буквальном смысле не могут насытиться, постоянно сосут кровь, и в процессе отрыгивают содержимое желудочно-кишечного тракта, переполненное возбудителями чумы, заражая новых хозяев.
Быстрая смерть хозяев не дает их иммунной системе полноценно отреагировать на инфекцию, поэтому кровь жертвы оказывается переполнена возбудителями — в миллилитре может содержаться до 100 миллионов бактерий. Даже небольшого количества крови, которое способна поглотить блоха, оказывается достаточно, чтобы заразить человека.
Xenopsylla cheopis
, один из переносчиков чумной палочки
Katja ZSM / Wikimedia Commons
Поделиться
Если человек заражается в результате укуса блохи, это обычно приводит к бубонной форме чумы — при ней поражаются лимфоузлы, которые образуют характерные вспухшие узлы-бубоны. Однако в зависимости от восприимчивости организма возможно развитие септической и вторично-легочной формы чумы. Во втором случае у человека развивается чумная пневмония, он начинает кашлять, распространяя чумную палочку воздушно-капельным путем, а у зараженных начинается первичная легочная форма — так было в Мадагаскаре.
Диагностика чумы
Дифференциальная диагностика
Различные формы чумы – бубонную, кожную, а также кожно-бубонную необходимо отличать от таких заболеваний, как туляремия, лимфаденопатия, и от карбункулов. А септическая и легочная формы могут иметь симптомы, напоминающие болезни легких, сепсис, и менингококковую этиологию.
Для всех форм чумы характерна тяжелая интоксикация, прогрессирующие признаки которой появляются в самом начале болезни. У человека поднимается температура, появляется озноб, его рвет, мучает жажда. Также настораживают психомоторное возбуждение, беспокойство, галлюцинации и бред. При осмотре выявляют невнятную речь, неуверенную походку, лицо становится одутловатым, на нем появляется выражение страдания и ужаса, язык – белый. Развивается сердечно-сосудистая недостаточность, олигурия, тахипноэ.
Кожную и бубонную формы чумы можно выявить по резкой болезненности в пораженных местах, несложно определить стадии развития карбункула (сначала пустула, потом язва, далее – черный струп и рубец), при формировании бубона наблюдается периаденит.
Легочную и септическую формы сопровождает крайне быстрое развитие интоксикации, а также проявления геморрагического синдрома и инфекционно-токсического шока. Поражению легких сопутствует резкая боль в грудной клетке и сильнейший кашель со стекловидной, а после пенистой мокроты с кровью. Физикальные данные часто не соответствуют заметному тяжелому состоянию больного.
Лабораторная диагностика
Этот вид диагностики основан на применении биологических и микробиологических, иммуносерологических и генетических методов. Гемограмма показывает лейкоцитоз и нейтрофилию со сдвигом влево, а также увеличение СОЭ. Возбудитель выделяют в режимных специализированных лабораториях, созданных специально для работы с возбудителями самых опасных инфекций. Исследования ведутся для того, чтобы подтвердить клинически выраженные случаи заболевания чумой, и обследуют людей, которые находятся в очаге инфекции, а их температура тела выше нормы. Материал, взятый от больных чумой или умерших от этой болезни, подвергают бактериологическому анализу. Из карбункулов и бубонов берут пунктаты, также исследуют отделения язв, мокроту, слизь и кровь. Проводят опыты с лабораторными животными, которые после заражения чумой могут прожить около 7 дней.
Что касается серологических методов, используют РНАГ, РНГА, РНАТ, РТПГА, ИФА. Если ПЦР даёт положительный результат, то через 6 часов после постановки можно говорить о наличии ДНК чумного микроба и подтвердить предварительный диагноз. Чтобы окончательно утвердить наличие этиологии чумы, выделяют чистую культуру возбудителя и идентифицируют её .
Осложнения
Существуют специфические и неспецифические осложнения. Специфические осложнения вызваны самой чумной бактерией и почти всегда приводят к летальному исходу. К ним относят:
- инфекционно-токсический шок;
- сердечно-сосудистая недостаточность;
- легочная недостаточность;
- тромбогеморрагический синдром;
- менингит;
- отек мозга.
Причиной неспецифических осложнений (флегмона, рожа, фарингит) являются другие микроорганизмы, которые активизируются на фоне затихания основного чумного процесса.
Лечение чумы
Лечение больных может проходить исключительно в условиях стационара. Препараты для этиотропной терапии, их дозы, и схемы лечения определяются в зависимости от формы заболевания. Обычно курс терапии составляет от 7 до 10 дней, независимо от формы заболевания. При этом используют следующие препараты:
- кожная форма – котримоксазол (4 таблетки в сутки);
- бубонная форма – левомицетин (доза: 80 мг/кг в сутки) и одновременно применяют стрептомицин (доза: 50 мг/кг в сутки). Препараты вводят внутривенно. Отмечена эффективность тетрациклина;
- легочная и септическая формы – комбинация левомицетина со стрептомицином + доксициклин (доза: 0,3 грамма в сутки) или тетрациклин (4-6 г/сут), принимают внутрь.
Наряду с этим проводится массивная дезинтоксикационная терапия: альбумин, свежезамороженная плазма, реополиглюкин, кристаллоидные растворы внутривенно, гемодез, методы экстракорпоральной детоксикации. Назначаются препараты, способствующие улучшению микроциркуляции: пикамилон, трентал в сочетании с солкосерилом. Форсирования диуреза, сердечные гликозиды, а также дыхательные и сосудистые аналептики, симптоматические и жаропонижающие средства.
Как правило, успех проводимого лечения зависит от того, насколько своевременно проводилась терапия. Этиотропные препараты обычно назначают при первых же подозрениях на чуму, опираясь на клинико-эпидемиологические данные.
Современная эпидемиология
М.П.Козлов и Г.В.Султанов (1993) приводят статистические данные на основе анализа публикаций с 1900 по 1997 год, согласно которым, на фоне снижения общего числа больных всеми формами чумы, в 1990-1997 году начался рост количества вспышек легочной формы инфекции.
В 1994 году легочная чума вновь вспыхнула в Индии, которая уже 30 лет считалась «свободной от чумы». Чума и на этот раз появилась нераспознанной — первыми тревогу подняли врачи ряда госпиталей города Сурат после того, как сразу пять больных, поступивших в госпиталь с пневмонией, умерли в течение первых суток пребывания в госпитале. Первые подозрения на чуму возникли лишь на третьи сутки, а лабораторное подтвеждение диагноза поступило лишь ещё через три дня. Слух о появлении чумы мгновенно разнёсся по городу, возникла паника, полное число беженцев из города до установления карантина оценивается в 250-300 тыс человек. В результате чуму разнесли по всей Индии – по данным Национального института инфекционных заболеваний (Дели) было зарегистрировано 811 серопозитивных больных в 5 штатах Индии, а один человек умер от чумы в Дели. Тем не менее, даже в густонаселённой Индии эта вспышка чумы унесла всего 56 жизней, из которых 52 летальных исхода зарегистрированы в злосчастном Сурате.
– это острое высококонтагиозное инфекционное заболевание с воздушно-капельным путем передачи. Характерно появление симптомов выраженной общей интоксикации, признаков поражения дыхательной и сердечно-сосудистой систем, сепсиса. Основу диагностики составляет бактериологический метод и ПЦР, для исследования используют различные жидкости организма. Дополнительно проводят серологические анализы. В качестве специфической терапии применяют антибактериальные препараты, прежде всего – аминогликозиды и тетрациклины. Параллельно назначают симптоматическое лечение для коррекции состояния пациента.
Профилактика чумы
Эпидемиологический надзор
Прогноз эпидемической и эпизоотической обстановки в отдельных природных очагах определяет характер, направленность и объем мероприятий по профилактике заболевания. При этом учитываются данные, полученные от слежения за ростом количества заразившихся чумой во всем мире. Все страны должны сообщать ВОЗ о случаях заболевания чумой, движении инфицирования, эпизоотиях среди животных, а также о предпринятых мерах в борьбе с заболеванием. Обычно в стране разрабатывается система паспортизации, фиксирующая природные очаги чумы и позволяющая проводить районирование территории в соответствии с масштабами эпидемии.
Профилактические мероприятия
Ведущую роль в комплексе мер профилактики выполняют мероприятия, препятствующие завозу инфекции из других стран, а также предупреждающие развитие чумы в энзоотических очагах. Для того, чтобы не было завоза инфекции, созданы международные санитарные правила. А в энзоотических очагах ведется наблюдение за численностью и видовым составом грызунов, исследования животных с целью выявления инфицирования. Если эпизоотия была обнаружена, то проводится дератизация и различные дезинсекционные мероприятия. Синантропные грызуны истребляются без выявления инфицированных особей, если среди попавших в ловушки, зараженных более 15%. Грызуны и эктопаразиты на равнинах и рядом с поселениями людей уничтожают специальные противочумные, а в самих населенных пунктах – отделы Центра санитарно-эпидемиологического надзора.
Если замечена эпизоотия чумы у грызунов или выявлены случаи заболевания среди домашних животных, а также, если вероятен завоз инфекции зараженным человеком, проводят профилактическую иммунизацию населения. Вакцинация может проводиться поголовно или выборочно – отдельным лицам, которые имеют связь с теми территориями, где существует эпизоотия (охотники, агрономы, геологи, археологи). Во всех лечебно-профилактических учреждениях должен быть запас медикаментов, а также средств защиты и профилактики, и необходимо разработать схему передачи информации и оповещения персонала. Предупреждающие меры в энзоотичных районах, а также для лиц, которые находятся в контакте с возбудителями опасных инфекций, осуществляют различные противочумные и многие другие учреждения здравоохранения.
Течение болезни
Для лёгочной формы характерно развитие в лёгких очагов воспаления в качестве первичных симптомов заболевания чумой.
Существует две стадии лёгочной чумы:
- Первой стадии характерно преобладание общих чумных симптомов, во второй стадии лёгочной формы присутствуют резкие изменения лёгких больного. В данной форме болезни присутствует период лихорадочного возбуждения, период разгара болезни и терминальный период с прогрессирующей одышкой и комой.
- Наиболее опасен период, для которого характерно выделение во внешнюю среду микробов — второй период заболевания, имеющий критическое эпидемическое значение. В первые сутки болезни у пациента лёгочной формой чумы фиксируют озноб, головные боли, боли в пояснице, конечностях, слабость, часто тошноту и рвоту, покраснение и одутловатость лица, повышение температуры до отметок в 38 — 41 градус, боли и чувство сжатия в груди, затрудненность дыхания, беспокойность, учащённый и зачастую аритмичный пульс. Затем, как правило, присутствуют учащённое дыхание и одышка. В агональном периоде замечены поверхностное дыхание и резко выраженная адинамия. Фиксируется слабый кашель, мокрота содержит прожилки крови и значительное количество чумных микробов. При этом, изредка, мокрота отсутствует либо имеет нетипичный характер.
Для клиники чумной пневмонии характерна выраженная скудность объективных данных у больных, не сопоставимая с объективно тяжёлым состоянием пациентов, изменения лёгких практически отсутствуют, либо незначительны на всех стадиях заболевания. Хрипы практически не прослушиваются, бронхиальное дыхание слышно лишь на ограниченных участках. При этом больные первичной лёгочной формой чумы без необходимого лечения погибают в течение двух-трёх дней, характерна абсолютная летальность и стремительное течение заболевания.