3367
Механическая желтуха – это патологическое состояние желчевыводящей системы, при котором просвет желчного пузыря или протоков закрывается каким-либо препятствием, нарушающим нормальный отток секрета. Клинически эта патология проявляется быстрым окрашиванием кожи и видимых слизистых в желтые оттенки, болезненными ощущениями в правом боку, потемнением мочи и повышением некоторых специфических показателей в анализе крови.
Лечение механической желтухи может быть только оперативное, поскольку это состояние характеризуется резкими нарушениями в организме. По сути, данная патология – это закупорка просвета желчевыводящих каналов, и устранение препятствия медицинскими препаратами невозможно.
Если вовремя не оказать своевременной помощи, может развиться серьезное осложнение и наступить смерть.
Описание синдрома
Механическая желтуха представляет собой патологическое состояние, которое развивается из-за нарушения пассажа желчи по желчным протокам. В результате возникает печеночная недостаточность, которая при отсутствии лечения может привести к летальному исходу. Заболевание чаще всего встречается у взрослых старше 50 лет, большинство из них – женщины. У лиц пожилого возраста старше 70 лет общая распространенность болезней желчного пузыря и его протоков составляет 40%.
Так как при этом прекращается выделение билирубина с желчью в просвет кишечника, то происходит накапливание этого вещества в тканях организма. Нормальное содержание общего билирубина (ОБ) в крови составляет 5,1-21,5 мкмоль/л. Данный показатель при механической желтухе увеличивается в десятки раз. Когда происходит повышение уровня билирубина свыше 27–34 мкмоль/л, начинается его связывание с волокнами кожных покровов и склеры глаз, что проявляется в виде их желтушного окрашивания.
Синдром классифицируют по нескольким признакам:
- По причинам его возникновения: доброкачественный (сужение желчных протоков из-за рубцовых изменений, закупорка конкрементом и другие);
- злокачественный (раковая опухоль, локализирующаяся в головке поджелудочной железы, большом дуоденальном сосочке, желчных протоках).
- ОБ
- полная;
- низкий блок – нарушение пассажа желчи на уровне терминального (конечного) отдела холедоха;
Длительность желтухи у взрослых до наступления выраженной печеночной недостаточности составляет от 10 дней до полугода. Тяжесть состояния пациента зависит больше не от уровня билирубина в крови, а от длительности синдрома и вызванных осложнений. Механическую желтуху необходимо лечить как можно быстрее от момента ее возникновения, так как она сопровождается высоким уровнем риска развития воспаления желчных протоков и печеночной недостаточности.
Механизм патологических процессов в организме человека при механической желтухе заключается в следующем:
- нарушение выведения желчи приводит к ее застою;
- повышается давление в желчных протоках;
- желчные капилляры расширяются и разрываются;
- в кровь поступает большое количество билирубина;
- возникает гиперхолестеринемия – аномальное повышение уровня холестерина в крови из-за циркуляции желчных кислот в кровеносном русле;
- нарушается процесс пищеварения, из-за отсутствия поступления желчи в кишечник не выделяется желчный пигмент, стул обесцвечивается;
- снижается активизация липазы – фермента, который расщепляет жиры, в связи с этим 70% липидов не переваривается, а выделяется вместе с калом;
- развивается кишечный дисбактериоз, так как отсутствует желчь, выполняющая бактерицидное действие;
- желчные кислоты, выделяясь через почки, окрашивают мочу в темный цвет (цвет «пива»);
- длительное повышение давления в желчных протоках приводит к нарушению функции печени;
- увеличивается проницаемость клеточных мембран, развивается воспалительный процесс в печени;
- возникает некроз клеток печени, присоединяется печеночная форма желтухи, развивается острый панкреатит.
Из-за того, что в кишечник перестают поступать желчные кислоты, нарушается также всасывание витаминов A, E, K. У больного развивается авитаминоз, снижается свертываемость крови и возникает повышенная кровоточивость. Функциональные нарушения в печени приводят к накоплению токсичных веществ, которые оказывают неблагоприятное воздействие на все органы и системы, в частности, возникает почечная и дыхательная недостаточность.
Какие существуют желтухи?
Всего выделяют три вида желтухи:
- Надпеченочная желтуха — к повышению уровня билирубина приводит нарушением процесса разрушения эритроцитов. Из-за высокого уровня билирубина печень не справляется с его связыванием и выведением из организма.
- Печеночная желтуха — связана с непосредственным нарушением работы печени, например, цирроз. Из-за патологии орган не справляется с преобразованием и выведением токсичного билирубина.
- Обструктивная, она же механическая желтуха, — происходит из-за нарушения оттока желчи. В этом случае может не быть проблем на этапе преобразование билирубина, но организм не может вывести его с желчью из-за заболеваний почек и желчного пузыря.
Симптомы
Характерными признаками синдрома являются:
- Боль (70-85% пациентов). Ее характер бывает различным: когда нарушение проходимости протоков вызвано опухолью, располагающейся в головке поджелудочной железы, то болезненность возникает в правом подреберье. Если опухолевое образование находится в хвосте или теле железы, то пациент чувствует боль в левом подреберье. Когда опухоль становится большой и сдавливает солнечное сплетение, то боль становится нестерпимой и разлитой. Она может отдавать в позвоночник или в область между лопатками.
- Желтая окраска кожных покровов и конъюнктивы глаз, сильный кожный зуд в результате раздражения рецепторов кожи желчными кислотами. Зуд наиболее часто встречается при злокачественных опухолях, при этом цвет кожи может приобретать землистый оттенок, а при длительном течении заболевания – бронзовый. Желтуха появляется обычно после болевого симптома и развивается постепенно.
- Лихорадочное состояние, повышение температуры тела.
- Потемнение мочи, ее вспенивание.
- При пальпации выявляется напряжение брюшных мышц в области правого подреберья.
- При попадании желчных кислот в кровеносное русло наблюдается снижение количества сердечных сокращений и артериального давления.
Со стороны пищеварительного тракта происходят следующие изменения:
- Ухудшение аппетита (больше половины больных), появление отвращения к жирной, мясной пище.
- Снижение массы тела, обусловленное интоксикацией из-за опухоли и нарушением пищеварительного процесса. Часто является первым признаком заболевания.
- Обесцвечивание каловых масс, увеличение их объема. Cтул приобретает серо-глинистый цвет и зловонный запах, оставляет жирные следы на стенках унитаза.
- Тошнота, рвота, ощущение тяжести после еды, изжога.
- Метеоризм.
- Нарушение моторики кишечника, ослабление его тонуса, появление запоров, которые сменяются диареей из-за усиления гнилостных и бродильных процессов.
- В стуле появляются непереваренные мышечные волокна, что связано с нарушением проникновения ферментов в пищевой комок.
Желтушная окраска кожи и склер
В желтый цвет окрашиваются не только кожа и слизистые, но и все ткани тела человека, жидкости, скапливающиеся в результате отеков. Естественный цвет остается у слез, слюны и желудочного сока. У больных со смуглой кожей желтушность может обнаружиться не сразу.
Желчные кислоты оказывают токсическое действие и на нервную систему. Это проявляется в виде следующих признаков:
- нарастание общей слабости, повышенная утомляемость;
- раздражительность;
- депрессия;
- сонливость в дневное время и бессонница в ночное;
- головная боль.
Виды желтух и их лечение
Статья проверена 04.08.2015. Статью проверил специалист: Трандофилов Михаил Михайлович
, гепатолог, хирург-онколог, д.м.н..
Вы заметили, что ваша кожа в последнее время приобрела необычный желтоватый или красноватый оттенок? Белки глаз, еще совсем недавно сияющие белизной, стали тускло или ярко желтыми? Побаливает печень, да и вообще общее состояние вызывает тревогу? Бросайте все и срочно идите к врачу – вполне возможно, у вас желтуха.
Но что такое желтуха? Строго говоря, это не заболевание, это состояние, при котором в крови происходит излишнее накопление билирубина, откладывающегося в тканях и окрашивающего в желтый цвет слизистые оболочки, склеры глаз и кожу.
Билирубин – это особый желчный пигмент, находящийся в красных кровяных тельцах (эритроцитах).
Как правило, прожив определенное количество дней, эритроциты разрушаются, и желчный пигмент поступает в печень, где после обработки снова отправляется в кровь в виде новых кровяных телец.
Но иногда этот процесс нарушается и билирубин начинает накапливаться в больших количествах: из-за слишком быстрого разрушения эритроцитов или при каких-либо проблемах с печенью, когда она не в состоянии обработать то количество билирубина, который в нее поступает. В некоторых случаях развитие желтухи происходит из-за закупорки печеночных протоков, через которые билирубин должен покидать печень.
Поэтому, можно сказать, что желтуха у взрослых – это следствие патологических процессов, развивающихся в печени и желчных путях. И, в зависимости от причины возникновения такого процесса, можно выделить три вида желтух:
- надпеченочная или гемолитическая желтуха (из-за слишком быстрого распада билирубина)
- печеночная (из-за заболеваний печени)
- подпеченочная или механическая желтуха (из-за закрытых печеночных протоков)
Дифференциальная диагностика желтух
Чтобы назначить правильное лечение, необходимо точно определить причину развития заболевания.
Для этого проводится дифференциальная диагностика желтух, при которой, в первую очередь, происходит сбор анамнеза, учитывающего многие факторы: возможное наличие контактов с инфекционными больными, прием определенных лекарственных препаратов, возможность отравления гемолитическими ядами, проводимые парентеральные манипуляции (переливание крови, нанесение татуировки, прокалывание ушей), выяснение других причин, способных вызвать проблемы с разрушением или выводом билирубина.
После сбора анамнеза при дифференциальной диагностике желтух обязательно проводятся лабораторные и инструментальные исследования.
Надпеченочная желтуха развивается на фоне избыточного образования и быстрого распада билирубина. В результате такого усиленного разрушения печень не в состоянии вывести весь билирубин, что приводит к его обратному поступлению в кровь и, как следствие, к развитию заболевания.
Причины развития надпеченочной желтухи:
- гемолитические анемии (врожденные или приобретенные – микросфероцитозная наследственная анемия, овалоцитоз, гемоглобинопатия, серповидноклеточная анемия, талассемия, острая посттрансфузионная анемия);
- болезни неэффективного эритропоэза (первичная шунтовая гипербилирубинемия, эритропоэтическая уропорфирия, В12-дефицитная анемия);
- результат обширных инфарктов внутренних органов (чаще легких) или гематом;
- лекарственные и токсические повреждения (мышьяк, сероводород, фосфор, тринитротолуол, сульфаниламиды).
Также этот вид желтухи может являться симптомом других заболеваний: крупозной пневмонии, болезни Аддисона — Бирмера, малярии или проявляться при наличии злокачественных опухолей и при некоторых поражениях печени.
Основные симптомы надпеченочной желтухи: лимонно-желтый оттенок кожи, слизистой и склер глаз, кожные покровы из-за анемии бледные, незначительное увеличение печени.
Лечение надпеченочной желтухи
Выбор метода лечения надпеченочной желтухи зависит от причины избыточного образования желчного пигмента – заболевания, вызвавшего накопление билирубина в крови, и заключается, как правило, в проведении медикаментозной терапии, направленной на нормализацию работы печени.
Печеночная (паренхиматозная желтуха) возникает на фоне массивного повреждения клеток печени (их структур, функций), что вызывает нарушение потребления билирубина печеночными клетками и проблемы с его выводом. Паренхиматозная желтуха является одним из самых распространенных заболеваний печени.
При дифференциальной диагностике паренхиматозной желтухи в первую очередь нужно исключить возможность инфекционного заболевания.
Причины развития паренхиматозной желтухи:
- острый вирусный гепатит
- инфекционный мононуклеоз
- лептоспироз
- токсические лекарственные или алкогольные поражения печени
- хронический агрессивный гепатит
- цирроз
- гепатоцеллюлярный рак
Основные симптомы паренхиматозной желтухи: красноватый, рубиновый оттенок кожи, увеличенная печень, боли в области печени, «печеночные ладони» (пятнистое покраснение), сосудистые звездочки, кожный зуд.
Лечение паренхиматозной желтухи:
Выбор методов лечения желтухи этого типа зависит от причины, из-за которой развилось заболевание. Но, в любом случае, можно выделить консервативное (медикаментозное) лечение, которое заключается в избавлении от основного заболевания, и радикальное хирургическое вмешательство при запущенных случаях желтухи (трансплантация печени).
Консервативное лечение включает в себя применение медикаментозных средств (антигистаминные препараты, стероиды и др.), плазмаферез, фототерапия и соблюдение диеты. Терапия направлена на излечение от вируса, подавление возможности заражения окружающих, предотвращение развития цирроза печени. При лечении хронических аутоиммунных гепатитов проводится терапия кортикостероидами.
К сожалению, методы терапевтического лечения не в состоянии полностью избавить человека от вируса, но постоянное, систематическое лечение уменьшает воспалительный процесс в организме.
В случае далеко зашедшего паталогического процесса, когда не удается достичь ремиссии и уже начинают развиваться различные осложнения, речь может идти о трансплантации печени.
Подпеченочная (механическая) желтуха у взрослых развивается из-за нарушения свободного тока желчи в двенадцатиперстную кишку по причине сужения желчных протоков.
Сужение может развиться по разным причинам:
- наличие камней в общем желчном протоке
- наличие опухолей поджелудочной железы, печени, общего желчного протока, желчного пузыря
- паразиты
- рубцовые изменения (часто возникают после операций)
- атрезия или гипоплазия желчных путей (аномалия развития, приводящая к недоразвитию тканей)
- холангиокарцинома (злокачественная опухоль желчных протоков)
- доброкачественное сужение протоков
Доброкачественные сужения протоков и холангиокарцинома (злокачественная опухоль) могут также являться причиной поражения протоков при первичном склерозирующем холангите (хроническом прогрессирующем поражении желчных протоков).
Основные симптомы механической желтухи: окрашивание кожи, слизистой и склер глаз в желтый цвет с зеленоватым оттенком, повышение температуры, кожный зуд.
В последнее время отмечается прогрессивный рост доброкачественной и злокачественной патологии органов гепатопанкреатодуоденальной зоны (двенадцатиперстной кишки, печени с желчными протоками и желчным пузырем, поджелудочной железы).
Это неизбежно приводит к увеличению числа пациентов с механической желтухой, среди которых преобладают люди пожилого и старческого возраста с выраженной сопутствующей патологией, которая прямо влияет на степень тяжести течения заболевания, приводя к довольно высокой летальности при механической желтухе.
Лечение механической желтухи
При механической желтухе, обусловленной доброкачественными процессами, основной проблемой является наличие камней в общем желчном протоке, которые мешают нормальному оттоку желчи. Камни могут периодически вызывать закупорку желчных путей, что проявляется желчными коликами, воспалением желчных протоков (холангитом), панкреатитом или механической желтухой.
Эндоскопическая папиллосфинктеротомия
Сегодня большое распространение в решении проблемы восстановления нормального движения желчи получила эндоскопическая папиллосфинктеротомия (ЭПСТ).
Для выполнения ЭПСТ необходимо иметь точное представление о характере препятствия (размеры, количество и расположение камней, протяженность сужения желчного протока). Немаловажную роль играет соотношение размеров камней и ширина желчных протоков ниже уровня закупорки, так как при больших размерах камней (выше диаметра нижележащего протока) необходимо выполнять их дробление (литотрипсию).
Эндоскопическая папиллосфинктеротомия позволяет удалить около 90% камней, расположенных в желчном протоке.
Не менее актуальна проблема лечения механической желтухи при злокачественных заболеваниях гепатобилиарного тракта и поджелудочной железы. Данное осложнение встречается практически у всех больных со злокачественными образованиями в этой зоне: из-за сдавливания или закупорки просвета желчевыводящих путей.
К сожалению, не многим пациентам со злокачественными образованиями гепатобилиарного тракта и поджелудочной железы можно выполнить радикальное лечение.
Как правило, больным с механической желтухой, вызванной нарушением оттока желчи злокачественными новообразованиями, выполняются паллиативные вмешательства, направленные на снижение уровня холестаза (недостаточность поступления желчи).
Выделяют следующие методы лечения механических желтух:
Открытые:
- наложение холецисто-, холедохо-, бигепатикоеюноанастомозы
Малоинвазивные:
- наружно-внутреннее дренирование
- стентирование
- наружное дренирование желчных протоков
В настоящее время все больше внимания уделяется антеградным (чрезкатетерным) вмешательствам при заболеваниях желчевыводящих путей и поджелудочной железы.
Чрескожная чреспеченочная холангиостомия
Различают две методики лечения механических желтух:
- двухэтапная (при помощи стилет-катетера Лундерквиста)
- одноэтапная (при помощи иглы Чиба)
Методика двухэтапной чрескожной чреспеченочной холангиостомии при помощи стилет-катетера Лундерквиста заключается в выполнении пункции печени из правого бокового доступа.
При помощи введенного рентгенконтрастного вещества и под контролем электроннооптического преобразователя выполняется пункция визуализированного желчного протока стилет-катетером Лундерквиста.
После удаления стилета и убеждения в том, что из катетера оболочки поступает желчь, вводится специальный проводник, который проводится до места, где сужается проток.
Производится формирование внутрипеченочного канала, устанавливается постоянный катетер и, после рентгенконтроля положения катетера, выполняется его фиксация к коже.
При методике одноэтапной чрескожной чреспеченочной холангиостомии осуществляется тонкоигольчатая пункция внутрипеченочного желчного протока иглой Чиба. Проводник Лундерквиста проводится через просвет иглы до места сужения протока.
Игла удаляется, на проводник нанизывается обменный катетер с вставленной в него металлической трубкой, которая проводится до стенки пунктированного протока. Через катетер в просвет протока вводится проводник до места сужения и выполняется расширение внутрипеченочного канала.
После установления постоянного катетера проводится рентгенографическое исследование с целью контроля его положения, и катетер фиксируется к коже.
Для улучшения качества жизни больного после купирования давления в протоках, выполняется восстановление просвета желчных протоков (реканализация).
Существуют следующие способы реканализации желчных протоков:
- катетерное внутреннее дренирование
- эндопротезирование
- формирование компрессионных протоково-кишечных анастомозов с помощью магнитных элементов
- формирование билиогастрального анастомоза.
Катетерное внутреннее дренирование желчных протоков при механической желтухе
Различают:
- одномоментное
- отсроченное
Одномоментное внутреннее дренирование желчных протоков проводится только в том случае, если при выполнении наружного дренирования удалось завести проводник за уровень сужения протока. В противном случае выполняется отсроченное внутреннее дренирование после купирования недостаточного поступления желчи и билиарной гипертензии путем наружного дренирования желчных протоков.
Отсроченное внутреннее дренирование выполняется, как правило, через 10 суток после адекватного наружного дренирования.
Эндопротезирование желчных протоков
Выполняется с целью восстановления естественного тока желчи в желудочно-кишечном тракте. Выполнение эндопротезирования возможно лишь при прогнозируемой продолжительности жизни больного не более 6 месяцев, ввиду неизбежной закупорке просвета эндопротеза после 6 месяцев с момента установки стента.
Чрескожная чреспеченочная микрохолецистостомия
Операция проводится:
- для устранения недостаточности поступления желчи при закупорке дистальных отделов общего желчного протока
- для уменьшения давления внутри желчного пузыря при остром холецистите у лиц старческого возраста и у больных с тяжелой сопутствующей патологией, не позволяющей выполнить радикальное оперативное лечение.
Микрохолецистостомия по методу Сельдингера
На коже, под контролем ультразвукового сканирования, выбирают место для оптимальной пункции желчного пузыря, производят разрез кожи и иглой Чиба осуществляют пункцию желчного пузыря. Через просвет иглы в просвет пузыря вводится проводник, по которому производится расширение канала. После рентгенконтрастного контроля положения дренажа выполняется его фиксация к коже.
Услуги Цена Запись на прием
| Радиочастотная абляция печени | от 40000 руб. |
| Биопсия печени и опухолей печени | 17 000 руб. |
| Операции на печени | от 15000 руб. |
Источник: https://www.klinikasoyuz.ru/patient/articles/vidy-zheltux-lechenie/
Причины
В медицине выделяют несколько причин этой патологии:
- Врожденные отклонения нормального развития желчевыводящей системы: отсутствие или заращение желчевыводящих путей;
- недоразвитие протоков;
- кисты в главном желчном протоке;
- дивертикулы (выпячивания) стенки двенадцатиперстной кишки возле большого дуоденального сосочка (БДС).
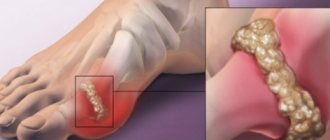
- желчнокаменная болезнь (до 35% всех случаев);
- печени;
Основные причины механической желтухи
У пациентов в возрасте менее 30 лет самая распространенная причина этого синдрома – желчнокаменная болезнь, а у тех, кто старше 40 лет, – злокачественные новообразования.
Диагностика механической желтухи
Чтобы поставить верный диагноз и назначить подходящую терапию, врачу необходимо провести дифференциальную диагностику, чтобы исключить паренхиматозную и гемолитическую желтухи, а также выявить причину непроходимости желчных протоков. Для этого проводится:
- подробный сбор анамнеза и изучение истории болезни;
- лабораторные исследования крови и мочи на билирубин — при механической желтухе этот показатель всегда повышен, как и активность щелочной фосфатазы;
- кровь на холестерин (показатели при механической желтухе повышены);
- ультразвуковое обследование печени, желчного пузыря и протоков (на снимках видны расширенные участки протоков, камни в них, опухоли, эхинококковые кисты и метастазы);
- ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография) (при неясных или сомнительных результатах УЗИ, при подозрении на опухоли большого дуоденального сосочка);
- чрескожная чреспеченочная холангиография под контролем УЗИ или МРТ применяется при подозрении на блокаду желчных протоков в области ворот печени;
- спленпортография и целиакография используется при подозрении на злокачественные опухоли печени и желчных протоков (на снимках видны нетипичные скопления сосудов);
- при подозрении на поражение дуоденального сосочка (опухоли, дивертикулы) и других патологий 12-перстной кишки используется дуоденография.
После установления полной картины врач назначает комплексное лечение механической желтухи.
Осложнения
Механическая желтуха вызывает следующие осложнения:
- печеночная и почечная недостаточность (до 70% случаев), сопровождающиеся органическими поражениями этих органов;
- местное инфекционное воспаление желчных протоков (20-40% пациентов) с высокой степенью риска перехода в системную воспалительную реакцию и сепсис;
- абсцессы печени при длительном воспалении;
- острый панкреатит.
Причиной этих осложнений является интоксикация организма из-за застоя желчи и миграция патогенной микрофлоры из кишечника.
Что это такое?
Механическая желтуха представляет собой патологическое состояние печени. При ней нарушен отток желчи, кожа и слизистые окрашиваются в желтый цвет. Это связано с тем, что пигменты желчи попадают в кровь. Заболевание имеет опухолевую природу в большинстве случаев.
Злокачественные опухоли обычно встречаются у пациентов чаще, чем доброкачественные. В некоторых случаях данная желтуха имеет неопухолевую природу.
Клиническая картина болезни обычно развивается постепенно. Острое начало наблюдается достаточно редко, чаще всего механическая желтуха является последствием воспаления желчевыводящих путей.
Распространённость и значимость
В пожилом и старческом возрасте встречается чаще, чем в молодом. Причем у женщин это заболевание диагностируется гораздо чаще по сравнению с мужчинами. При холедохолитиазе примерно в 70% случаев развивается механическая желтуха.
Факторы риска
Риск развития механической желтухи вызывают:
- ожирение;
- резкое снижение веса;
- травмы живота;
- инфекции печени и поджелудочной железы;
- хирургические вмешательства на печени и желчевыводящих путях.
Диагностика
У больных с желтухой проводятся следующие лабораторные исследования:
- ОАМ – выявляется темный цвет, отсутствие уробилина – желчного пигмента, который окрашивает мочу в желтый цвет, и присутствие других желчных пигментов.
- ОАК – увеличение СОЭ, уровня лейкоцитов, при интоксикации – снижение гемоглобина.
- Биохимический анализ крови – рост содержания билирубина, холестерина, ферментов ЩП, ГГТП, при длительном течении болезни – повышение АЛТ, АСТ, нарушение соотношения между белковыми фракциями, при развитии почечной недостаточности – увеличение креатинина и мочевины, при остром панкреатите – повышение активности С-реактивного белка и липазы.
Перед проведением хирургической операции необходимо также сдать анализ крови с целью определения уровня глюкозы, свертываемости, группы и резус-фактора. На основании лабораторных данных предварительный диагноз можно правильно установить у 70-75% больных.
Инструментальные исследования включают:
- УЗИ органов брюшной полости. Является основным способом диагностики. Обнаруживают следующие признаки: увеличение основного желчного протока свыше 8 мм, внутрипеченочных – более 4 мм, утолщение их стенок, наличие взвесей, увеличение и деформирование желчного пузыря, при желчнокаменной болезни визуализируются конкременты. Ультразвуковое обследование является информативным у 75% пациентов.
- ФГДС с биопсией по показаниям. Проводится для морфологического исследования опухолевых тканей.
- МРТ с холангиопанкреатографией, КТ или чрескожная чреспеченочная холангиография, эндоскопическая ретроградная холангиопанкреатикография (по показаниям). Последние 2 метода являются наиболее точными (достоверность диагноза приближается к 100%).
- Дополнительно врач может назначить рентгенографию брюшной полости, грудной клетки, лапароскопию, УЗДГ, ЭКГ.
Внешние проявления желтухи характерны и для других заболеваний, в том числе заразных. Ответ на вопрос о том, передается ли патология другим людям, зависит от причины, вызвавшей это состояние. Около 40% пациентов с желтушной окраской кожи при первичном обращении направляют в инфекционные отделения больниц для исключения заразной этиологии. При диагностировании механической желтухи проводится дифференцирование с такими заболеваниями, как:
- Вирусный и инфекционный гепатит, вызванный возбудителями бруцеллеза, плевропневмонии, лептоспироза, амебиаза, тифа, герпеса, описторхоза, малярии, сифилиса и другими.
- Гепатиты, развивающиеся при воздействии токсических веществ (мышьяк, пестициды, фосфор, толуол, грибные токсины и другие) и лекарств (сульфаниламидные антибиотики, Левомицетин, тиазидные диуретики, гормональные, противотуберкулезные, цитотоксические препараты и другие).
- Хронический гепатит.
- Цирроз печени.
- Конституциональная семейная желтуха, синдром Дубина-Джонсона.
- Рак печени.
Лечение
Механическую желтуху лечат в два этапа. На первом этапе применяются различные малоинвазивные методы для устранения застоя желчи, то есть холестаза. Также рекомендована консервативная терапия.
Препараты
В консервативное лечение входит витаминотерапия и препараты для улучшения функций печени: Сирепар, Эссенциале, Кокарбоксилаза. Кроме этого, врач может назначить Преднизолон, стимулятор метаболизма Пентоксил и аминокислоты в виде Метионина. Больному назначается внутривенное введение глюкозы, Глютаминовая кислота, Викасол, витамины группы В, Трентал. Антибиотики, процедура детоксикации и очистка крови — плазмаферез применяются при необходимости.
Хирургическое лечение
Прямые хирургические вмешательства назначаются при отсутствии должного эффекта от малоинвазивных методов. Они включают:
- литоэкстракцию;
- дренирование протоков;
- чрескожную холангиостомию с наружным или внутренним дренированием;
- лапароскопическое дренирование;
- реконструктивные операции на желчных путях и наложение билио-кишечных анастомозов;
- лапаротомию с удалением желчного пузыря.
На втором этапе лечения применятся интенсивная инфузионная терапия и форсированный диурез. Также больному вводят внутривенно-капельно гемодез, кровезаменители, растворы глюкозы с инсулином, солевые растворы.
Лечение народными средствами
В случае появления желтушности кожных покровов или склер нужно обратиться к квалифицированному специалисту. Прием препаратов традиционной медицины в сочетании с народными лекарствами, создаст условия для быстрого выздоровления. Целебные растения способствуют укреплению иммунной системы и восстановлению сил.
Но терапия лекарственными растениями должна быть только дополнением традиционной медицины, а принимаемые народные средства должны одобряться лечащим врачом.
Средства народной медицины при механической желтухе:
- отвар из бессмертника;
- отвар из мяты перечной, цветков бессмертника, трехлистной вахты, плодов кориандра;
- настойка полыни;
- настойка листа лещины на белом вине;
- настой корня хрена, но принимать средство нельзя больным с гастритом, энтероколитом и нефритом;
- сок квашеной капусты;
- настой из листьев шалфея;
- настой шишек хмеля;
- настой из кукурузных рылец.
Диета
В диете должны преобладать овощи, фрукты, молочные продукты. Питание должно быть дробным. Блюда лучше отваривать или протирать. Важно пить как можно больше жидкости.
Терапия
На начальном этапе механической желтухи в связи с повышенным риском осложнений в ходе операции применяется консервативное лечение. Если патологический процесс нарастает или нет тенденции к улучшению в течение 2-3 дней после поступления больного в стационар, проводится хирургическое вмешательство. Консервативное лечение эффективно только у 23% пациентов.
Консервативное лечение
Врач чаще всего назначает следующие препараты:
- детоксикационная инфузионная терапия: парентеральное введение 1,5-2 л жидкости в сутки (хлорид или гидрокарбонат натрия, аминокислотные смеси, Альбумин, протеин, Маннитол, Сорбитол, Гепатостерил, Вамин, Реополиглюкин, Трометамол, глюкоза);
- антибактериальные средства для профилактики гнойных осложнений: аминогликозиды, Ампициллин, Ванкомицин, Клиндамицин, Метронидазол, Цефокситин, карбапенемы, фторхинолоны;
- витамины и антиоксидантные средства: АТФ, коэнзим А, витамины группы В, D, E, аскорбиновая кислота, Мексидол;
- гепатопротективные препараты: эссенциальные фосфолипиды, Гепа-Мерц, Силимарин, Гептрал, Гепатосан;
- репаративные средства и лекарства, улучшающие микроциркуляцию в тканях: Трентал, Пентоксифиллин, Актовегин и другие;
- для профилактики эрозий и язв в ЖКТ: ингибиторы протонной помпы, антацидные средства (Омепразол, Лосек, Омез, Квамател и другие);
- энтеросорбенты для связывания токсичных веществ в кишечнике, уменьшения нагрузки на печень и быстрого восстановления печеночных тканей (Энтеросгель и его аналоги);
- для профилактики или устранения кровотечений: витамин К, Викасол, аминокапроновая кислота.
Хирургическое вмешательство
Устранение застоя желчи проводится несколькими способами:
- Открытая полостная операция (лапаротомия).
- Лапароскопическая операция.
- Эндоскопические и чрескожные чреспеченочные малоинвазивные способы оперирования.
Традиционно применяется двухэтапная схема хирургического лечения: на первом этапе выполняют дренаж желчного пузыря с помощью миниинвазивных методик, а после устранения гипербилирубинемии проводится окончательное устранение причины механической желтухи (удаление конкрементов, опухолей и другие). Такой подход позволяет в 2,5 раза улучшить исход для пациентов, так как в 50-80% случаев тяжелое состояние больных при поступлении в стационар не позволяет выполнить радикальную операцию в связи с высокими рисками осложнений и летальности.
Дренирование способствует ликвидации желтухи, печеночно-почечной недостаточности, интоксикации организма, что создает более благоприятные условия для проведения последующего оперативного вмешательства. Малоинвазивные эндоскопические способы лечения проводятся с помощью дуоденоскопа и электрохирургического блока. Зонд вводят через полость рта в пищеварительный тракт, находят БДС и вводят катетер через него. В хирургии применяются следующие основные эндоскопические методы дренажа желчи:
- Ретроградная холангиопанкреатикография. В устье БДС вводится тонкий катетер (трубка), при этом производится рентгеноскопия путем введения рентгенконтрастного вещества.
- Папиллосфинктеротомия – рассечение ампулы сосочка. Применяется у пациентов с желчнокаменной болезнью, рубцовым сужением фатерова сосочка, а также при гнойном холангите, появившемся на фоне этих нарушений. Этот метод позволяет удалить конкременты до 1,5 см, восстанавливая проходимость желчных путей.
- Механическая литотрипсия. Проводится при наличии одиночных камней размером не более 10 мм или при множественных конкрементах, заполняющих основной желчный проток, пристеночных камнях, при сочетании желчнокаменной болезни с гнойным воспалением протоков. Захват конкремента и его раздробление производятся специальной усиленной корзинкой Дормиа или баллонным литоэкстрактором. Эффективность метода достигает 80-90%.
- Стентирование желчных протоков под рентгенэндоскопическим контролем (установка пластикового или саморасширяющегося эндопротеза).
Захват камня корзинкой Дормиа
При чрескожных способах дренирования производят введение иглы через брюшную стенку под контролем УЗИ или рентгена. Диаметр иглы составляет 0,6-0,9 мм, при одновременном проведении холангиографии (рентгенологического обследования протоков) используются иглы большего диаметра – до 1,1 мм. После того как кончик иглы попадает в просвет желчного протока, производят дренирование желчи.
Послеоперационный период
Состояние пациента в послеоперационный период зависит от тяжести течения механической желтухи, сопутствующих патологий и вида хирургического вмешательства. Наиболее тяжело пациенты переносят открытые полостные операции. Послеоперационное лечение в этом случае заключается в следующем:
- Постельный режим в первые сутки.
- Сначала проводится зондовое или парентеральное питание, затем больной переводится на стол №0 (нежирный легкий бульон, рисовый перетертый отвар, несладкие кисели, желе из некислых фруктов, затем добавляют протертые каши и мясные пюре).
- Рекомендуется ранняя физическая активизация больного, улучшающая пищеварительный процесс.
- Обезболивающая терапия: ненаркотические анальгетики, спазмолитики (Дротаверин, Но-шпа, Метамизол натрий и другие).
- Антибактериальная терапия при наличии сопутствующего холангита.
- Применение блокаторов желудочной секреции, указанных выше.
- Ферментная терапия (Панкреатин, Дигестал, экстракт плодов расторопши пятнистой и другие средства).
Лечение механической желтухи
Решение, чем лечить механическую желтуху, зависит от причин ее возникновения и тяжести симптомов. На начальном этапе терапия состоит из процедур, направленных на устранение холестаза малоинвазивными методами. Также на этом этапе практикуется лечение медикаментами (консервативная терапия), в условиях реанимации.
Она включает использование:
- инфузий солевых растворов, глюкозы с инсулином, белковых препаратов, заменителей крови и т.д.;
- витаминов и аминокислот;
- стимуляторов метаболизма;
- гормональных препаратов;
- блокаторов желудочной секреции;
- антацидов и обволакивающих препаратов.
При наличии признаков интоксикации организма назначается экстракорпоральная детоксикация (гемосорбция, плазмафорез, гемодиализ).
Для профилактики развития инфекционно-воспалительных осложнений назначают лечение антибиотиками широкого спектра действия, которые способны проникать в желчь. Перечень препаратов, чем лечить механическую желтуху, определяется в индивидуальном порядке. Только после этого проводится хирургическое или малоинвазивное вмешательство:
- литоэкстракция;
- бужирование и дренирование протоков;
- лечебная ЭРХПГ (эндоскопическая ретроградная холангиопанкреатография), совмещенная с эндоскопической папиллосфинктерометрией;
- чрезкожная чрезпеченочная холангиостомия;
- стентирование желчных протоков;
- лапараскопическая холедохотомия по Кохеру, Керте, Вишневскому или другими методами;
- резекция пораженных опухолью органов (при онкологических заболеваниях, сопровождающихся механической желтухой).
Всем без исключения больным назначают диету, соответствующую столу № 5а (по Повзнеру). Меню включает протертые блюда из отварных круп и овощей, молочные продукты, фрукты и ягоды, обильное питье. Кушать рекомендуется часто, размер порций не более 200 мл.
Прогноз заболевания
Согласно данных хирургической практики, при проведении экстренного оперативного лечения механической желтухи риск осложнений составляет 54%, а летальность – до 30%. Прогноз жизни для пациента зависит от причины патологии, длительности синдрома, тяжести состояния больного. При использовании малоинвазивных эндоскопических и чрескожных способов лечения удается снизить количество негативных последствий.
Наибольшую опасность для больного представляет прогрессирующая печеночная недостаточность, которая приводит к смерти 50-60% пациентов в послеоперационном периоде, и злокачественная этиология заболевания. Выживаемость онкобольных после хирургического вмешательства не превышает 11 месяцев.
Риск послеоперационных осложнений увеличивается также при наличии следующих факторов:
- сопутствующие заболевания в стадии декомпенсации (до 18-60% летальности);
- затянутые сроки обследования и консервативной терапии;
- пожилой возраст пациента;
- воспаление в желчном пузыре и протоках;
- нарастающая механическая желтуха.
При легкой степени печеночной недостаточности дренирование протоков в первые 1-3 суток позволяет уже к десятому дню добиться хорошего состояния у больного, кожа и склеры глаз приобретают нормальную окраску, уменьшается печень и восстанавливается двигательная активность.
Желтуха у новорожденных и у детей
Существует и желтуха у новорожденных, вызванная повышенным уровнем билирубина, однако механизм развития такого состояния не несет опасности для ребенка. Такое состояние у новорожденных появляется тогда, когда нарушены адаптационные механизмы ребенка к новым условиям. Нарушение появляется у довольно большого числа детей, которые успешно покидают роддом, оставаясь в нем лишь немного дольше обычных детей. Желтуха у новорожденных не лечится, достаточно лишь постоянного врачебного контроля за ребенком до полного исчезновения признаков патологии. Волноваться стоит лишь в тех случаях, когда мать ребенка имеет тяжелые патологии печени, страдает сахарным диабетом, а также, если патология у малыша не проходит более трех недель.
При лечении механической желтухи очень важно своевременное обращение к врачу. Заболевание дает симптоматику уже в первые сутки после прекращения поступления желчи, поэтому если вовремя заметить патологические изменения и обратиться в клинику, то шансы на положительный исход лечения довольно высоки.
Диета и профилактика
Основу успешного лечения и профилактики механической желтухи составляет диета. Больным после выписки из стационара необходимо в течение 2-3 недель придерживаться лечебной диеты №5 (протертый вариант). После того как исчезнут жалобы и дискомфорт в области живота, можно переходить на непротертую пищу. Основные рекомендации:
- блюда следует готовить отварными или на пару;
- свежие овощи и продукты с высоким содержанием клетчатки нужно исключить;
- полный отказ от алкоголя, жирных, острых, соленых и копченых блюд;
- необходимо избегать переедания, так как это способствует возникновению спазмов желчных протоков;
- принимать пищу дробно, малыми порциями (5-6 раз в день);
- при наличии органических поражений печени сокращают количество потребляемого белка;
- при запорах, обусловленных холециститом, рекомендуется употреблять протертую морковь, вареную свеклу (можно в составе салатов и винегретов), блюда с цветной капустой, тыквой, кабачками, запеченными яблоками; фруктовые, овощные соки, чернослив, кефир и другие кисломолочные напитки; также нужно отдавать предпочтение пшенной и гречневой каше, а не рисовой и манной.
Диета №5
Пациенты с хроническим воспалением желчного пузыря часто имеют избыточную массу тела. Таким людям рекомендуется устраивать разгрузочные дни 1 раз в неделю (рисово-компотные, творожные, яблочные, кефирные и другие).
Новости МирТесен
Синдром желтухи: что это такое, причины, лечение, диагностика и последствия
Пожелтевшая кожа, склеры, слизистые – все это проявления синдрома желтухи. Признак нарушений функционирования организма. Синдром не является самостоятельным заболеванием, только сигналом о проблемах.
Что такое синдром желтухи?
Синдром желтухи – окрашивание кожных покровов и слизистых оболочек, склер человека в желтые оттенки. Виновник – пигмент билирубин, возникающий при разрушении эритроцитов.
Процесс образования и распада происходит постоянно, на всем протяжении жизни.
Гемоглобин, содержащийся в эритроцитах, разделяется на глобин, гемосидерин, начинающие образование новых эритроцитов, и третий элемент – гематоидин, продолжающий процесс превращения.
Сначала в биливердин, затем – билирубин. Полученный пигмент не связанный, токсичен, не растворяется в воде, не может выводиться самостоятельно с мочой, при избытке придает коже желтый цвет.
Попадая в печень, соединяется с глюкуроновой кислотой, получает водорастворимые свойства. Выводится желчными протоками в кишечник, где распадается на уробилин, стеркобилин.
Затем организм очищается от излишков через выделительные системы.
Нарушение процесса выделения билирубина приводит к превышению допустимого уровня в крови, к желтухе. Интенсивность, оттенок окраски зависят от этапа, на котором происходит сбой.
Причины желтухи
Синдром желтухи вызывается тремя причинами.
- Увеличение количества билирубина из-за массивной гибели эритроцитов. Встречается при генетических нарушениях, аутоиммунных заболеваниях, анемиях, патологиях селезенки, неонатальной желтухе, малярии, лейкозе.
- Нарушение процесса связывания билирубина с глюкуроновой кислотой в гепатоцитах. Провоцируется острым, хроническим течением гепатита, циррозом печени, интоксикацией алкоголем, вирусами, ядами, грибами, лекарственными препаратами, раковыми опухолями печени.
- Препятствия поступлению желчи в кишечник через протоки. Причины – образование камней, кисты, раковые опухоли, сужение протоков, дискинезии.
Виды желтухи
Синдром желтухи классифицируется в соответствии с причинами, вызвавшими его появление.
- Гемолитическая. Происхождение данного вида связано с гемолизом эритроцитов, проблема в системе кроветворения. Называют также надпеченочной, не зависящей от функционирования печени.
- Паренхиматозная, печеночная. Связана с повреждением гепатоцитов, паренхимы печени. Нарушена деятельность самой железы. Пигменты из травмированных клеток попадают в кровь, окрашивая кожу в желтый цвет.
- Механическая, подпеченочная. Вызвана различными препятствиями, возникшими на пути выделения желчи в двенадцатиперстную кишку по протокам. Желчь, не имеющая путей оттока, попадает в кровеносное русло, вызывая изменение цвета кожных покровов.
Синдром желтухи разделяют на истинный и ложный. Псевдожелтуха отличается нормальным функционированием органов, вызывается употреблением значительного количества пищевых продуктов, содержащих высокую концентрацию каротина. В случае ложной желтухи окрашивается только кожа. Склеры, слизистые остаются сохранны.
Желтуха – признак холестатического синдрома, снижения выброса желчи в двенадцатиперстную кишку. Вызывается нарушением образования, выделения. Различают внутрипеченочный синдром, дефект синтеза желчи, и внепеченочный – патология желчных проток. Несложно догадаться, для какой желтухи характерен синдром холестаза – паренхиматозной и механической.
Диагностика и симптомы
Для дифференцирования заболеваний при синдроме желтухи проводят следующие диагностические мероприятия.
- Сбор анамнестических данных. Обращают внимание на характер, интенсивность болевого синдрома, наличие диспепсии. Повышение температуры тела, астенические проявления. Жалобы на кожный зуд.
- Осмотр пациента. При пальпации выявляется увеличение печени, селезенки.
- Общие клинические анализы.
- Биохимические анализы крови.
- Анализы на антитела к вирусам гепатита.
- Ультразвуковая диагностика.
- Фиброгастродуоденоскопия.
- Холецистография.
- МРТ печени.
Симптоматика различна для каждого вида желтухи.
- Гемолитическая. Лимонные тона кожных покровов. В биохимии возрастание уровня несвязанного билирубина, сывороточного железа. В общих анализах – анемия. Моча приобретает темный цвет, цвет кала – темный. Пальпируется увеличенная селезенка.
- Паренхиматозная. Кожные покровы шафранного цвета. В биохимии – увеличение всех фракций билирубина, АЛТ, АСТ, снижение белка, протромбина. Пациент жалуется на тошноту, рвоту, кожный зуд, боли в области правого подреберья. Печень, селезенка увеличены. Моча цвета пива, кал обесцвечен. Температура тела повышается.
- Механическая. Кожа приобретает серо-зеленый оттенок. Жалобы на выраженный зуд, не снимающийся антигистаминными препаратами. Боли носят приступообразный характер. В биохимии – повышен прямой билирубин, АЛТ, АСТ, щелочная фосфатаза. Желчный пузырь увеличен, болезненный. Снижена масса тела, авитаминоз. Моча темная, кал светлый. Высокая температура тела, выраженные сосудистые звездочки.
Лечение желтухи
Основа терапии – устранение заболевания, вызвавшего поражение.
- Вирусные гепатиты. Противовирусные препараты, постельный режим, витаминотерапия, кортикостероиды, интерфероны, ферменты, гепатопротекторы, при необходимости – инфузионная терапия.
- Токсические гепатиты. Устранение отравляющего фактора, симптоматическая терапия, гепатопротекторы.
- Циррозы печени. Гепатопротекторы, ограничение белка, борьба с портальной гипертензией, кровотечениями из варикозных вен пищевода, желудка, прямой кишки. Снижение проявлений асцита, гепаторенального синдрома. Трансплантация донорского органа.
- Онкологические поражения. Химиотерапия, введение этанола, оперативное лечение.
- Желчнокаменная болезнь. Растворение камней урсодезоксихолевой кислотой, разрушение ударной волной, хирургическое удаление.
- Физиологическая желтушка новорожденных. Фототерапия, раннее приложение к груди, грудное вскармливание, адсорбенты.
- Патологическая желтушка новорожденных. При резус-конфликте применяется обменное переливание крови, при патологиях развития желчных протоков – оперативное вмешательство.
Во все комплексы лечения входит диета. Назначается стол № 5.
- Запрет жареного, соленого, острого, жирного, копченого.
- Питание каждые четыре часа, шесть раз в день маленькими порциями.
- Суточное потребление калорий – 2500. Белков – 90 грамм, углеводы – 350 грамм, жиры – 70 грамм.
- Водный режим – полтора литра в сутки.
- Запрет на консервы, жирную молочную продукцию, сырые овощи, грибы.
- Запрет на экзотические фрукты, цитрусовые, хлебобулочные изделия, крупы.
Последствия синдрома желтухи
Синдром указывает на расстройство функционирования печени, которое нуждается в лечении. При отсутствии медицинской помощи, превышение билирубина в крови отравляет клетки головного мозга, вызывает развитие печеночной энцефалопатии.
Наибольшую опасность представляет для новорожденных – длительное воздействие билирубина на мозг приводит к глухоте, церебральным параличам, задержке физического, психического развития, умственной отсталости. Энцефалопатия при недоступности терапии приводит к коме.
Синдром желтухи – признак серьезных патологических процессов. Пожелтение кожи, склер, слизистых сигнализирует о необходимости срочного обращения в медицинское учреждение.
Источник: https://progepatity.ru/zheltuha/sindrom-zheltuhi
Диагностика заболевания
При поступлении в медицинское учреждение, пациент направляется в гастроэнтерологическое или хирургическое отделение. Прежде всего, проводится ультрасонография поджелудочной железы. Также может понадобиться исследование желчных путей.
В случае если внутрипеченочные желчные протоки расширены и были обнаружены конкременты, могут назначаться другие виды обследования. Это может быть компьютерная томография желчных путей или магниторезонансная.
Часто применяют динамическую сцинтиграфию гепатобилиарной системы и чреспеченочную холангиографию через кожу. Это необходимо для того, чтобы определить степень закрытия и воспаления желчных путей, положения конкремента, а также уровня оттока желчи. Данный способ объединяет рентгенологическое и эндоскопическое исследования.
Если в просвете холедоха выявлены конкременты, необходимо произвести их удалить. С этого момента лечение перестает быть диагностическим. Если была обнаружена опухоль, послужившая причиной возникновения заболевания, нужно сделать биопсию с последующим анализом биоптата.
Для дальнейшего лечения механической желтухи нужно провести данные лабораторные исследования:
- Расширенный анализ крови (увеличение уровня лейкоцитов и СОЭ, сдвиг формулы лейкоцитов влево, уменьшение количества тромбоцитов и эритроцитов),
- Биохимический анализ крови,
- Коагулограмма (можно обнаружить удлинение протромбинового времени),
- Копрограмма (исследование каловых масс на наличие желчных кислот).
В ходе прогрессирования дисфункции печени, у пациента наблюдается повреждение работы головного мозга. Также начинает неправильно работать сердце и почки. Это является полиорганной недостаточностью.
Осложнения и прогнозы
Механическая желтуха опасна тяжелыми осложнениями:
- Наиболее часто встречающееся последствие желтухи – цирроз печени. В тканях органа начинают формироваться фиброзные узлы. Далее прекращают свою дееспособность гепатоциты, что приводит к их гибели. Когда функции печени снижаются до минимума, ставится новый диагноз – печеночная недостаточность.
Рак печени
Еще одно возможное осложнение – печеночно-почечная недостаточность. Возникает она по причине того, что происходит критическое нарушение метаболизма. Продукты распада должным образом не выводятся из организма больного, из-за чего происходит токсическое отравление. При такой интоксикации в первую очередь страдают почки и печень. Если же токсины попадают в головной мозг, поражается вся центральная нервная система.
- Самым опасным осложнением является разрастание метастазов. Речь идет об опухоли головки поджелудочной железы. Механическая желтуха при раке опасна тем, что метастазы проникают непосредственно в печень. Однако важно учитывать, что подобная ситуация может произойти не только при опухоли головки поджелудочной железы.
Опасен рак любой локализации!
Дело в том, что печень – самый мощный барьер от токсинов и вредных компонентов. При попадании раковых клеток в печень (путем вымывания из опухоли, попадания сначала в тканевую жидкость, затем в лимфу, кровь, конечный пункт – печень) они оседают в органе. Начинают образовываться метастатические узлы, которые переходят во вторичную злокачественную опухоль. В данном случае летальный исход неизбежен.
Что касается прогнозов, то специалисты говорят, что полностью избавиться от механической желтухи вполне возможно, но только при ранней диагностике заболевания, качественной медикаментозной терапии и строгом соблюдении диеты. Также должна быть вовремя проведена операция. В данном случае шансы на выздоровление значительно повышаются.
Однако полное выздоровление наступает далеко не всегда. Поскольку механическая желтуха является не самостоятельным заболеванием, а сопутствующим, то осложнить лечебный процесс может непосредственно основное заболевание. Наихудшие прогнозы у онкобольных, особенно при злокачественной форме и наличии метастазов. Справиться с такой патологией полностью практически невозможно.
Продолжительность жизни больного с диагнозом механическая желтуха зависит от основного заболевания. Сама по себе механическая желтуха не является смертельной, однако способна привести к тяжелым осложнениям. Согласно статистическим данным, минимальный срок жизни – у пациентов, механическая желтуха которых является следствием онкологического заболевания.
Назначение лечения
При подозрении на механическую желтуху пациент направляется на диагностику. На основании полученных результатов дифференциальной, лабораторной и инструментальной диагностики врач ставит окончательный диагноз и назначает лечебную терапию.
Диагностика
Лабораторные исследования являются основными для определения диагноза механической желтухи. Получив лабораторно-клинические данные, врач уже на 75 % может предполагать диагноз желтухи или же опровергать его. Необходимы такие исследования:
Общий анализ крови – проводится для определения анемии, распознается она при сниженных показателях гемоглобина и эритроцитов. Также информативен анализ для выявления воспалительного процесса, на это указывает наличие лейкоцитоза и снижение скорости оседания эритроцитов.
- Биохимические анализы крови и мочи – позволяют определить:
- превышение уровня билирубина;
- наличие уробилиногена.
качество свертываемости крови;
Из инструментальных методов показаны:
- УЗИ. С помощью ультразвукового исследования специалист определяет размер и структуру печени, желчного пузыря. По результатам исследования можно определить наличие камней в желчных путях, а также оценить уровень холестаза.
- Магнитно-резонансная томография. При проведении МРТ пациенту в обязательном порядке внутривенно вводится контрастирующее вещество, что позволяет максимально визуализировать желчевыводящие протоки.
- Биопсия. Назначается в том случае, если существует подозрение на опухолевое новообразование. Специальной медицинской иглой берется часть ткани печени и отправляется на иммунологический анализ.
Методы терапии
Только при составлении полной картины заболевания на основании полученных результатов обследования врач ставит пациенту окончательный диагноз и назначает лечение, которое проводится с помощью медикаментозных препаратов, хирургического вмешательства и дренажа.
В качестве консервативной терапии применяют:
- препараты-гепатопротекторы – Эссенциале Форте Н, Гепабене, Силимарин, витамин В;
- препараты для улучшения кровоснабжения печени – Реополиглюкин, Реосорбилакт, Неорондекс;
- препарат для стимуляции обменного процесса в организме больного – Пентоксил;
- аминокислоты – Кислота глютаминовая, Метионин;
- препараты-антибиотики – Имипенем, Ампициллин;
- гормональная терапия с применением Рабепразола и Преднизолона.
Медикаментозная терапия применяется на первоначальном этапе и предназначена, прежде всего, для устранения холестаза. Далее ведется подготовка пациента к хирургическому вмешательству эндоскопическими методами. Направлена она на снижение давления в желчных протоках и проводится с помощью декомпрессии. При необходимости проводится литотрипсия (с помощью акустических волн происходит измельчение конкрементов).
Далее проводится сама операция. Возможно два варианта ее проведения:
- открытым способом;
- методом лапароскопии (все манипуляции проводятся через небольшой разрез в брюшной полости).
Суть хирургического вмешательства – установить стенты и анастомозы. Стенты – это пластиковые и металлические мини-конструкции, своего рода каркас, который позволяет сохранить необходимый диаметр просвета желчного протока. Анастомозы – это вспомогательные соединительные компрессоры, которые позволяют отводить желчь.
Основные задачи проведения операции:
- Полное устранение имеющихся механических препятствий.
- Снижение уровня давления в желчных протоках.
- Восстановление правильного желчного оттока.
Один из самых важных этапов операции – дренаж. Дренажная система устанавливается в желчных протоках с возможностью выведения желчи наружу через носовой ход. Такой метод дренирования называется назобилиарным.
Диета
Еще одним важным этапом лечебной терапии является диета. Основные правила лечебного питания:
- Пищу необходимо принимать небольшими порциями, 4-6 раз сутки. Важно соблюдать режим и ежедневно потреблять пищу в одно и то же время.
- Под категорическим запретом – алкогольные напитки, курение, наркотические препараты.
- Из рациона питания необходимо полностью исключить жирную, острую, соленую пищу.
- Больному важно питаться не только разрешенными, но и правильно приготовленными продуктами. Недопустимо готовить блюда методом жарки! Доводить до готовности продукты необходимо с помощью запекания в духовке, тушения или варки. Можно для приготовления блюд использовать мультиварку.
Больному необходимо избегать активных физических нагрузок. Особенно это правило касается пациентов, перенесших оперативное вмешательство.
Лечение заболевания
Механическая желтуха относится к острым хирургическим заболеваниям, а это значит, что пациенту понадобится неотложная помощь. Затягивание в диагностике и лечении недуга ведет к необратимым последствиям для больного. В последнее время ведущие хирурги практикуют лечение больных механической желтухой в два приема: на первом этапе восстанавливается проходимость желчевыводящих путей, а на втором этапе устраняется причина их закупорки. Такое лечение позволяет значительно сократить количество осложнений после проведения процедуры.
Первый этап лечения чаще всего сопровождается малоинвазивным вмешательством. С помощью современной аппаратуры можно через небольшие проколы кожи восстановить проходимость желчевыводящих путей и устранить причину патологии. Все манипуляции проходят под контролем видеоаппаратуры, после проведения операции проводится контрольное ультразвуковое исследование или компьютерная томография.
На втором этапе лечение планируется в зависимости от причины, вызвавшей обтурацию и осложнений, которые возникли в результате механической желтухи. Проводится детоксикация организма, пациенту назначаются препараты, стимулирующие восстановительную функцию паренхимы печени и метаболизм в гепатоцитах. При обнаружении инфекции проводится антибиотикотерапия. В процессе лечения пациентам показана диета согласно столу № 5 по Певзнеру.
Подпеченочная желтуха является грозным заболеванием, но при своевременной диагностике и современных методиках лечения врачам удается добиться хороших результатов у большинства пациентов, существенно снизив уровень летальности.