Астматический статус – тяжелое обострение бронхиальной астмы, несущее угрозу для жизни человека при отсутствии квалифицированной помощи. Процесс сопровождается недостаточностью дыхания, безрезультатностью лечения.
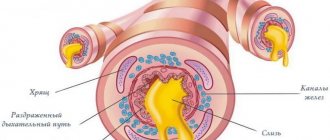
В процессе развития патологии в бронхиолах развивается отечность. Это выражается в скоплении густой мокроты, итогом будет нарастание удушья. Переносить долгое отсутствие кислорода может не каждый человек.
Патогенез
Астматический статус – приступ удушья тяжелой формы, который не устраняется с помощью ингаляций бета-агонистов кратковременного воздействия и сопровождается кислородным голоданием, патологией работы систем организма.
Существуют варианты механизма нарушения:
- Контакт с аллергеном.
- Осложнение бронхиальной астмы (мощное сокращение участков бронхиального дерева, подавление центров дыхания и кашля, сбой дренажной функции бронхов, сдерживание выдоха).
- Рефлекторное сокращение бронхов по причине влияния на рецепторы дыхательных каналов раздражителей механического, физического или химического типа (резких запахов, холодного воздуха).
Развивается приступ удушья на основе 3 компонентов: бронхоспазм, отек бронхиальной стенки, закупорка просвета бронхов экссудатом. Снять спазм позволяют бета-антагонисты. Для купирования астматического статуса такой вид терапии не подходит. Несмотря на терапию пациент испытывает признаки гипоксии.
Астматический статус
Астматический статус
– это приступ бронхиальной астмы, намного сильнее, чем обычно, при этом он не купируется даже повышенными дозировками бронходилататоров, которые принимает пациент. Происходит ярко-выраженное нарушение проходимости бронхов из-за отека слизистой, спазмов мускулатуры бронхов и обструкции слизью. Это ведет к затруднению вдоха и к активному удлиненному выдоху.
За время короткого и непродолжительного вдоха в легкие поступает больше воздуха, чем выходит во время выдоха из-за закупорки и уменьшения просвета дыхательных путей, это ведет к гипервоздушности и к раздуванию легких. Из-за форсированного выдоха и напряжения мелкие бронхи становятся еще более спазмированными. В результате всех этих процессов, воздух в легких застаивается, а в артериальной крови увеличивается количество углекислоты и снижается количество кислорода. Как при обычных по тяжести приступах, так и при астматическом статусе, развивается синдром утомляемости дыхательной мускулатуры. Постоянные и малоэффективные нагрузки дыхательных мышц ведут к гипертрофии и к формированию характерной для астматиков формы грудной клетки. Увеличенные в объеме легкие и гипертрофированные мышцы придают ей сходство с бочкой.
Причины болезни
Патология поражает людей, которые постоянно болеют бронхиальной астмой, не соблюдают рекомендации лечащего врача. Встречаются проявления приступа, не связанного с астмой. При заболеваниях дыхательного аппарата (бронхитах), кислотно-аспирационном воспалении легких и аллергической реакции.
Причинами являются факторы:
- Лечение, направленное на сокращение восприимчивости к аллергену во время обострения бронхиальной астмы.
- Острые или хронические заболевания дыхательного аппарата воспалительного характера.
- Прием медикаментов, которые вызывают аллергию.
- Одномоментное прекращение приема глюкокортикоидов, которые принимались длительное время.
- Мощное влияние аллергенов.
- Неправильное или несвоевременное лечение.
- Эффект «запирания легких», вызванный передозировкой адреномиметиков.
- Прием снотворных, седативных препаратов в больших дозах, рекомендовано.
- Некорректная оценка тяжести состояния больным или лечащим специалистом.
- Напряжение нервно-психического характера, хронический стресс, тяжелая физическая нагрузка.
Указанные факторы способны спровоцировать трансформацию приступа астмы в длительный астматический статус.
Почему развивается патология?
- Астматический статус у астматиков развивается по следующим причинам:
- Синдром отмены глюкокортикоидов;
- Аллергия на сыворотки, вакцины, анальгин, салицилаты и антибиотики;
- Избыток снотворного, симпатомиметиков и седативных препаратов;
- Обострение хронических заболеваний, развитие острых болезней бронхолегочной системы;
- Гипосенсибилизирующая терапия (проводится при обострении заболевания).
Симптомы
Проявления заболевания зависят от стадии астматического статуса.
Стадия относительной компенсации:
- Регулярное возникновение на протяжении дня продолжительных приступов удушья, не удаляемых привычными медикаментами. При отсутствии приступов дыхание не восстанавливается.
- Сухой, болезненный, надрывный кашель со скупым отделением вязкой мокроты.
- Даже если пациент сидит, опираясь на спинку стула, у него присутствует одышка и учащается дыхание.
- Наличие сухих свистящих хрипов, которые слышны на расстоянии.
- Синюшность кожи и слизистых тканей.
- Частота пульса составляет около 120 ударов за минуту, в сердечной зоне больной ощущает колющие, ноющие боли.
К симптомам добавляются признаки расстройства функций ЦНС (беспричинная раздражительность, эмоциональная неустойчивость, боязнь смерти).
Стадия декомпенсации или «немого легкого»:
- Поверхность кожи становится бледной и влажной.
- Поверхностное дыхание, резкая одышка.
- Набухание вен шеи.
- Увеличение размеров печени.
- Апатичное состояние пациента.
- При помощи прослушивания выявляется «немое легкое» (не слышен шум дыхания, на изолированном участке устанавливаются сухие хрипы).
- Ритм пульса достигает 140 ударов в минуту, снижено артериальное давление.
Электрокардиограмма выявляет симптомы, характерные для перегрузки правых отделов сердца и другие формы нарушения сердечного ритма.
Гипоксическая гиперкапническая кома:
- Потеря ориентации, больной оглушен, после теряет сознание.
- Набухают вены шеи, одутловатость лица.
- Красный цианоз разлитой формы.
- Редкое дыхание аритмичного вида.
- Аускультация не выявляет дыхательных шумов.
- Пульс слабый, неритмичный, давление снижено или не определяется.
Тоны сердца становятся глухими из-за чего будет развитие желудочковой фибрилляции.
Классификация
Астматический статут имеет две формы развития:
- Анафилактическая форма
. Для нее характерно внезапное начало и быстрое прогрессирование всех признаков. В данном случае основная причина тяжелой недостаточности дыхания и даже его остановки – это реакция на медикаментозные средства (таблетки, сыворотки, вакцины). Чаще всего такое следствие может иметь прием нестероидных противовоспалительных лекарств. В медицинской практике анафилактическая форма крайне редка. - Аллерго-метаболический
тип развивается постепенно (до нескольких недель) под тяжестью остро протекающей астмы. Наблюдаются приступы кашля вплоть до удушья, причем временной интервал между астматическими приступами с каждым разом уменьшается. Нормальное дыхание после астматического приступа не восстанавливается, развивается отторжение к лекарственным препаратам, применяемым для купирования приступа. Основная причина этой формы астматического приступа – отечность слизистых поверхностей бронхов и перекрытие просвета вязкой мокротой.
Диагностика
Диагностике уделяется немного времени, потому требуется срочно приступать к оказанию помощи. Нужно рассчитывать на минимальное число мероприятий, которые можно осуществить у постели больного. Любая стадия астматического статуса определяется после проведения мероприятий:
- Из жалоб больного выделяют характерные для данной патологии.
- Собирается анамнез, нужно выяснить, болел ли пациент бронхиальной астмой и факторы, спровоцировавшие текущее состояние.
- Проводится осмотр – обращается внимание на положение больного, наличие синюшности кожи, слышимость хрипов на расстоянии.
- Легкие прослушиваются – при первых двух стадиях сухие свистящие хрипы нарастают над целой поверхностью грудины. Третья стадия характеризуется картиной «немого легкого».
- Определение ритма пульса и дыхания. Прослеживается тахикардия свыше 120 ударов в минуту, частота дыхательных движений достигает 40 и более.
- Измерение уровня содержания кислорода в крови со значением менее 90%.
- Устанавливается газовый состав крови (сокращение кислородного давления ниже 70 мм. рт. ст. и рост уровня углекислого газа свыше 30 мм. рт. ст.).
В стационаре проводится ЭКГ, биохимический анализ крови, позволяющий выявить общий белок, белковые фракции, фибрин и рост сиаловых кислот.
Программа обследования
- ОА крови, мочи.
- БАК: общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, мочевина, креатинин, коагулограмма, калий, натрий, хлориды.
- ЭКГ.
- Кислотно-щелочное равновесие.
- Газовый состав крови.
Лечение
В настоящее время нет точных представлений о путях воздействия на этиологические компоненты астматического статуса, так как уже указывалось, что механизмы его возникновения (значение аллергических факторов, инфекционного процесса и характера реакции антиген – антитело и, наконец, причины извращенной реакции β-адренергической системы бронхиального дерева на симпатомиметики) до конца неясны.
В связи с этим лечение при астматическом статусе носит прежде всего противогипоксический характер и направлено на улучшение бронхиальной проходимости, повышение оксигенации и улучшение кровообращения. В отделения реанимации больные часто поступают после более или менее длительного, чаще всего безуспешного, лечения дома или в терапевтическом отделении.
В большинстве случаев больной поступает в реанимационное отделение в состоянии, требующем немедленной интенсивной терапии, т. е. для спасения жизни, но, к сожалению, это не всегда удается. В лечении этого острого состояния должна быть соблюдена обоснованная последовательность и целенаправленность мероприятий.
Оксигенотерапия. Проводится ингаляция увлажненного О2 через носовые катетеры или через маску со скоростью 1-2 л/мин. По показаниям скорость потока О2 может быть увеличена до 3 -4 л/мин. Этот вид оксигенотерапии безопасен, но не всегда эффективен. При гипероксигенации возможна депрессия дыхательного центра и дальнейший рост раСО2, поэтому не следует повышать раО2 более 80-90 мм рт. ст., если для этого требуются высокие концентрации О2.
Адреналин. Обычно принято начинать лечение с подкожного введения адреналина. Адреналин – стимулятор a1-, b1- и b2-адренергических рецепторов, расширяет бронхи и уменьшает сопротивление дыхательных путей. Применяют “тестирующие” дозы адреналина. Его вводят подкожно: при массе тела меньше 60 кг – 0,3 мл, при массе от 60 до 80 кг – 0,4 мл, при массе более 80 кг – 0,5 мл официнального раствора.
Эуфиллин. Эуфиллин содержит 80 % теофиллина и 20 % этилендиамина. Он ингибирует фосфодиэстеразу, что способствует накоплению цАМФ и снятию бронхоспазма. При назначении эуфиллина следует учитывать факторы, усиливающие или ослабляющие его метаболизм в организме. К первым относятся курение и детский возраст, ко вторым – сердечная недостаточность, хронические заболевания легких, печени и почек.
На этом основании разработаны новые схемы лечения препаратами, содержащими теофиллин. Для расчета используют правило: 1 мг теофиллина равен 1,2 мг эуфиллина. При этом определяют так называемые нагрузочные дозы и дозы, необходимые для поддержания постоянной концентрации эуфиллина в крови. Нагрузочные дозы назначают только в том случае, если в течение последних 24 ч препараты, содержащие теофиллин, не применяли или применяли только в субтерапевтических дозах.
При АС нагрузочная доза эуфиллина составляет 3-6 мг/кг, ее вводят в течение 20 мин внутривенно капельно. Такая доза приводит к подъему концентрации теофиллина в сыворотке крови до 5-10 мкг/мл, которую поддерживают капельной инфузией препарата из расчета 0,6 мг/кг в 1 ч для больного без сопутствующей патологии, 0,8 мг/кг в 1 ч для курящего, 0,2 мг/кг в 1 ч при застойной сердечной недостаточности, пневмонии, заболеваниях печени и почек, 0,4 мг/кг в 1 ч при тяжелых хронических заболеваний легких.
Терапевтические пределы концентрации теофиллина в сыворотке крови равны 10-15 мкг/мл. Определять концентрацию теофиллина в плазме необходимо в течение 6-12 ч после начала поддерживающей терапии. Следует учитывать, что при улучшении состояния больного выделение теофиллина может меняться. Теофиллин и b-адреномиметики – не антагонисты и могут применяться одновременно.
Передозировка эуфиллина проявляется тошнотой, рвотой, поносом, тахикардией, тахиаритмией, сонливостью, возбуждением и судорогами. Эти симптомы обычно не возникают при концентрации теофиллина в сыворотке крови ниже 20 мкг/мл, но побочные эффекты возможны и при более низкой концентрации. Это зависит от индивидуальной реакции организма на теофиллин.
Кортикостероиды. Эффект кортикостероидной терапии связан с подавлением воспаления дыхательных путей и повышенной чувствительностью к b-адренергическим средствам. Чем тяжелее АС, тем больше показаний для немедленной терапии кортикостероидами. Следует подчеркнуть необходимость первоначально высокой дозы кортикостероидов, вводимой внутривенно.
Астматический статус купируется не столько величиной отдельных доз, сколько продолжительностью лечения.
Не следует прекращать лечение эуфиллином и b-адреномиметиками, которые применяют главным образом в виде ингаляции каждые 4 ч. Нельзя проводить лечение не полностью купированного приступа низкими дозами гормонов.
После выведения больного из астматического состояния дозы кортикостероидов постепенно уменьшают примерно на 25 % каждый последующий день. Внутривенное введение заменяют пероральным. В 1-й день после отмены внутривенной терапии назначают 60 мг преднизолона в виде таблеток (или эквивалентную дозу других кортикостероидов). В каждый последующий день дозу преднизолона уменьшают на 5 мг, вплоть до полной его отмены.
Ингаляционная терапия. Большинству больных показана ингаляционная терапия b-адреномиметиками; используют фенотерол, алупент, сальбутамол и другие препараты. Исключения составляют случаи лекарственной тахифилаксии или передозировки симпатомиметиков. При ингаляционном методе введения b-адреномиметиков фактически отсутствует их отрицательное влияние на сердечно-сосудистую систему, лишь иногда возникают сердцебиение и тахикардия.
https://www.youtube.com/watch?v=tnP_zk-GrWc
При длительном упорном кашле некоторые авторы рекомендуют ингаляции 0,6 мг атропина (в сочетании с b-адреномиметиками или без них) в 0,5-1 мл воды или изотонического раствора хлорида натрия.
Внутривенное введение b-адреномиметиков. Если проводимая терапия не дает эффекта, в наиболее тяжелых случаях показано внутривенное введение b-адреномиметиков , например, изопротеренола, разведенного в 5 % растворе глюкозы. Противопоказаниями служат заболевания сердца (коронарокардиосклероз, инфаркт миокарда), выраженная тахикардия и симптомы тахифилаксии, пожилой возраст.
Осложнения – аритмии и острый инфаркт миокарда – возникают в результате повышенной потребности миокарда в О2, неудовлетворяемой при астматическом статусе. Скорость введения изопротеренола составляет 0,1 мкг/кг в 1 мин до появления тахикардии (ЧСС 130 в 1 мин или несколько больше). Необходимо увеличить подачу О2, проводить кардиомониторное наблюдение и контролировать раО2.
Инфузионная терапия. Инфузионная терапия является важнейшим компонентом лечения АС, направленным на восполнение дефицита жидкости и ликвидацию гиповолемии, общий объем инфузионной терапии 3-5 л/сут. Гидратацию осуществляют введением растворов, содержащих достаточное количество свободной воды (главным образом, растворы глюкозы), а также гипо- и изотонических растворов электролитов, содержащих натрий и хлор.
Для устранения гиповолемии иногда используют декстраны преимущественно реологического действия (реополиглюкин), но при этом нельзя забывать о возможности аллергических реакций. Нельзя проводить инфузии растворов при ЦВД выше 12 см вод ст. Нужно учитывать, что лечение кортикостероидами увеличивает потребность организма в К .
Средняя доза калия до 60-80 ммоль/сут. Для коррекции метаболического ацидоза (рН должен быть не ниже 7,25) целесообразно применять малые дозы гидрокарбоната, который способствует улучшению дренажной функции бронхов. Не следует допускать перехода метаболического ацидоза в алкалоз. Необходимо подчеркнуть, что катетеризация подключичной вены при АС и резко выраженной легочной эмфиземе требует определенного опыта и осторожности, поскольку может осложниться пневмотораксом; безопаснее катетеризация внутренней яремной вены.
Физиотерапия грудной клетки – необходимый компонент лечения. Прибегают к дыхательным упражнениям, вспомогательному кашлю, лечебной перкуссии и вибромассажу.
Бронхоскопический лаваж трахеи и бронхов при тяжелом астматическом приступе является опасной процедурой, усиливающей бронхоспазм и гипоксию. Несмотря на отдельные сообщения об успешном применении лаважа, неясна суть терапевтического эффекта, так как слизистые пробки блокируют бронхи вне досягаемости аспирации.
Эпидуральная блокада на уровне Т1-Тп, рекомендуемая некоторыми исследователями, имеет немного сторонников ввиду сложности метода, возможных осложнений и негарантированного эффекта.
Наркоз фторотаном может быть использован при лечении тяжелого приступа астмы, не поддающегося обычной терапии.
Признаки эффективности проводимой терапии. Наступающее улучшение вначале не носит ярко выраженного характера, клинические данные еще не подтверждают выход из астматическогоь статуса. Субъективный фактор “стало легче дышать” – обычно один из первых ориентиров для врача. Наиболее ранними признаками улучшения состояния служат уменьшение тахикардии, исчезновение парадоксального пульса и постепенное уменьшение гиперкапнии при длительно сохраняющейся артериальной гипоксемии.
- ОА крови, мочи.
- БАК: общий белок, белковые фракции, серомукоид, сиаловые кислоты, фибрин, гаптоглобин.
- ИИ крови: В- и Т-лимфоциты, их субпопуляции, иммуноглобулины.
- Анализ мокроты общий, цитологический состав ее, на бациллы Коха и атипичные клетки, флору и чувствительность к антибиотикам, спирали Куршманна. Наиболее точные результаты дает исследование мокроты, полученной при бронхоскопии или обработанной по методу Мульдера.
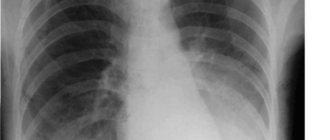
- Рентгенография легких.
- Бронхоскопия и бронхография.
- Спирография, пневмотахометрия.
- При выраженной дыхательной недостаточности – исследование показателей кислотно-щелочного равновесия, газового состава крови.
Лечение болезни
Астматический статус снимается с помощью подачи ингаляций увлажненного кислорода, используя катетер или маску. Выполнять нужно особенно аккуратно: есть риск ухудшения вентиляции легких, остановки дыхания вместо снятия приступа. Чтобы предотвратить апноэ нужно провести интубацию пациента, перевести его на ИВЛ. Процедура показана при второй, а также третьей стадии патологии.
Для коррекции метаболических сбоев, восстановления потерянной жидкости проводится инфузионное лечение. Медикаменты вводятся внутривенно, контролируется центральное венозное давление.
Астматический статус предполагает назначение препаратов:
- глюкокортикоиды;
- бронхолитики;
- отхаркивающие средства и муколитики;
- нейролептики;
- бета-адреностимуляторы.
Купировать острый приступ у пациента позволяет лечение основного недуга – бронхиальной астмы.
Терапевтические мероприятия
Развитие патологического процесса подразумевает экстренную госпитализацию в стационар.
Лечение астматического статуса первой стадии возможно в условиях отделения общей терапии. Если диагностируются вторая или третья стадия, то весь курс лечения проходит в отделении интенсивной терапии.
Особо тяжелые случаи предполагают госпитализацию в отделение реанимации, где будет оказана неотложная помощь при астматическом статусе.
Независимо от степени тяжести заболевания курс лечения взрослых и детей подразумевает:
- устранение гиповолемии;
- снятие отечности слизистой бронхиол;
- восстановление проходимости бронхиального дерева.
Лечение патологии предполагает проведение комплексной терапии.
Лечение астматического статуса метаболической формы включает проведение оксигенотерапии, инфузионного лечения и назначение медикаментозных препаратов.
При серьезных осложнениях показана также бронхоскопия, которая проводится с посегментарным лаважем легких. Назначают ее при II – III стадии заболевания.
При развитии дыхательной недостаточности предполагается перевод на аппарат ИВЛ (искусственной вентиляции легких). Если у пациента диагностирована III стадия заболевания, то его сразу подключают к аппарату искусственной вентиляции легких.
На последней стадии патологии также показана экстракорпоральная мембранная оксигенация крови. Это симптоматическая терапия, позволяющая восстановить газообменную функцию легких. Процедура продленного экстракорпорального кровообращения назначается пациентам, у которых острое развитие недостаточности не реагирует на стандартные методы лечения.
Осложнения
Астматический статус – это патология, которая способна вызвать развитие тяжелых осложнений. В самом неблагоприятном случае вероятен летальный исход пациента от дыхательной недостаточности и кислородного голодания. Помимо этого нередко появляется серьезная правожелудочковая недостаточность сердца.
Она обусловлена ростом давления в малом круге кровообращения, что свойственно для астматических приступов. При этом в большом круге образуются застой крови. Это выражается увеличением размеров печени, набуханием шейных вен, отечностью. Ухудшается гипоксия венозным полнокровием.
Реже по причине разрыва легочной ткани формируется пневмоторакс или гемопневмоторакс. Сначала проявляются симптомы эмфиземы легкого – увеличивается объем грудной клетки, в легких повышается воздушность. Далее происходит разрушение целостности тканей, воздух проникает в полость плевры. Процесс протекает с очень острой усиленной болью.
Общие сведения
При слишком длительном астматическом приступе в бронхах происходит активация компенсаторных ресурсов, обеспечивающих кислородом организм. При этом дыхание становится глубоким, и это вынуждает дыхательную мускулатуру к более интенсивной работе. У больного усиливается потоотделение
, за счет чего
происходит обезвоживание
, уровень вязкости мокроты увеличивается.
Мокрота закрывает просвет бронха, который при болезни сужается. Под действием этого процесса нарушается газообмен: в кровь не поступает кислород, но также не происходит и вывод углекислоты, избыток которой приводит к непроизвольному увеличению сосудов головного мозга, ввиду чего повышается давление внутри черепа, наблюдается спутанность сознания, судороги, сонливость, в худшем случае наступает кома.
Неотложная помощь
Первые манипуляции при развитии удушья предполагают подачу кислорода, а также введение имеющихся медикаментов. Первая и вторая стадия патологии купируется с помощью подачи кислорода через маску. Это нормализует газовый состав крови и успокаивает больного. Третья стадия требует проведения ИВЛ. На дому достаточно ограничиться освобождением грудной клетки от стесняющей одежды и энергичным проветриванием помещения.
Рекомендуется приступить к введению глюкокортикостероидов. Они сократят отечность и устранят блокаду бета-адренорецепторов. Если сделать инъекции невозможно, рекомендуется приступить к ингаляциям или приему медикамента внутрь. Одновременно с этим требуется безотлагательно вызвать бригаду скорой помощи.
Причины бронхиальной астмы у детей и факторы риска
Астматический приступ обусловлен проникновением в дыхательные пути ингаляционных мелкодисперсных аллергенов, а у детей раннего возраста огромное значение в развитии патологии играют лекарственные или пищевые аллерген-возбудители.
Основными провокаторами спастического приступа являются:
- Бытовая, промышленная пыль.
- Пыльца растений во время цветения.
- Шерсть и подшерсток домашних животных, а также их слюна, экскременты.
- Споры грибов, плесень.
- Рыбьи корма.
- Лекарственные препараты, особенно антибиотики, аспиринсодержащие препараты (известно понятие «аспириновой астмы» на фоне передозировки).
- Табачный дым, выбросы производств, загазованность воздуха.
Ключевое значение в развитии астматических приступов играют метеорологические факторы, вирусные инфекции, желудочно-пищеводный или гастроэзофагеальный рефлюкс. В 6% случаев развитие патологического процесса провоцируется пищевыми факторами. Некоторую роль клиницисты отводят стрессово-психогенным факторам.
Предрасполагающие факторы
Особую группу риска составляют дети, имеющие осложненный клинический анамнез:
- Отягощенная наследственность — если один из родителей страдает от заболевания, то шансы появления бронхиальной астмы у ребенка достигает 35%.
- Повышенная сенсибилизация организма, осложненный аллергоанамнез. На что у ребенка может быть аллергия в быту — популярные аллергены
- Частые инфекции вирусной или бактериальной природы.
- Постоянные перепады температур, перенесенный тепловой удар, переохлаждение.
- Ослабление иммунного статуса различного генеза.
- Неадекватное применение нестероидных противовоспалительных препаратов.
Половая принадлежность не относится к факторам риска, однако бронхиальная астма чаще встречается у мальчиков.
Психоэмоциональные перегрузки значительно повышают риск развития астматической бронхообструкции. Вероятность возникновения патологии повышается и при использовании бытовых аэрозолей, курении матери во время беременности.
Профилактика
Предотвратить астматический статус и три его стадии позволит соблюдение правил:
- Контроль за ходом основной патологии – астмы;
- Уход от контактирования с аллергенами;
- Наблюдение за сроком годности медикаментов, используемых в лечении астмы;
- Отказ от курения;
- При наличии бронхиальной астмы всегда иметь при себе ингалятор с бронхолитиком.
Таким пациентам нужно избегать физических нагрузок, своевременно лечить инфекционно-воспалительные заболевания, регулярно проходить диспансерное наблюдение.
Прогноз
В целом, для пациента, находящегося под наблюдением специалистов, прогноз для выхода из астматического статуса благоприятный
. Но не стоит ожидать быстрых результатов. Эффективное лечение астматического статуса возможно, но при условии своевременного обращения за полноценной медицинской помощью.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Полезная статья Все о стенозе гортани
Стеноз гортани – это патология, при которой просвет гортани частично или полностью сужается. Состояние представляет опасность для жизни. Болезнь протекает…
Читать статью целиком
Общая информация
Краткое описание
Астматический статус – не купирующийся приступ бронхиальной астмы длительностью 6 часов и более с развитием резистентности к симпатомиметическим препаратам, нарушением дренажной функции бронхов и возникновением гипоксемии и гиперкапнии [1]
Код МКБ-10 J46 — Астатический статус
Дата разработки/пересмотра протокола: 2007 год/2016 год.
Пользователи протокола: врачи всех специальностей, средний медицинский персонал.
Категория пациентов: дети, взрослые, беременные женщины.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |