Виды
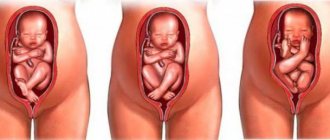
По срокам преждевременные роды делят на очень ранние (22-27 недели), ранние (28–33 недели) и преждевременные (34–37 недели). Также их можно разделить на начавшиеся и угрожающие. Начавшиеся роды уже нельзя остановить, в то время как угрожающие можно приостановить и отложить на максимально возможный срок.
Определение и особенности течения
Для преждевременных родов характерен целый ряд аномалий, которые могут привести к серьезным осложнениям. Одной из основных особенностей является их стремительное течение – родовая деятельность идёт ускоренными темпами и роды по продолжительности занимают меньший промежуток времени, чем обычные. Для плода весом около килограмма хватит неполного раскрытия шейки матки, в отличие от доношенного младенца. К этому прибавляется и усиленная активность матки – сокращения примерно в два раза чаще, чем при норме.
Клинические признаки
Как начинаются роды? О начале родовой деятельности свидетельствуют тянущие боли внизу живота, пояснице, обильные выделения, иногда с примесью крови, матка в тонусе (твёрдый живот). На этом этапе ещё можно остановить процесс.
О самом начале преждевременных родов говорит усиление болей, схватки (до 4 в 10 минут), отхождение околоплодных вод и раскрытие шейки матки более чем на 3 см.
Сроки
Медицинское сообщество такие роды подразделяет на четыре категории:
- до 28-й недели. Среди таких младенцев самая высокая смертность. Масса тела слишком низкая – от 0,5 до 1 кг, лёгкие ещё не сформированы.
- 28–31 неделя. Масса тела достигает 1,5 кг. Лёгкие также не сформированы, но шанс выжить при должном уходе выше, чем у первой группы.
- 31–33 неделя. Средний процент выживаемости при условии искусственной вентиляции легких.
- 34–37 недель. В этой группе самый высокий процент выживаемости, так как по показателям массы тела и степени развития лёгких младенцы максимально близки к доношенным.
Содержание
- 1 Определение
- 2 Классификация 2.1 По течению 2.1.1 Спонтанные (70—80 %)
- 2.1.2 Спровоцированные искусственно по медицинским показаниям (20—30 %)
- 4.1 Материнские факторы
- 6.1 Дифференциальный диагноз
- 12.1 Клинические проявления ПРПО
- 13.1 Первичная профилактика
Лечение
Пациенткам с угрозой преждевременных родов нужно особенно тщательно следить за своим здоровьем. Во многих случаях лучше согласиться на госпитализацию, чтобы увеличить шанс сохранить беременность. Обычно срок стационарного лечения не менее 2 недель и состоит из 4 компонентов:
- снижение сократительной активности матки при помощи специальных препаратов: сальбутамола, гинипрала и других.
- профилактика респираторного дистресс-синдрома плода – дефекта развития легких, при котором ребенок не может дышать без посторонней помощи. Состоит из приема кортикостероидов, способствующих ускоренному развитию легких. Обычно назначают один курс из 2 – 4 инъекций, но при сохранении угрозы через 2 – 3 недели можно его повторить.
- успокоительная терапия и обезболивание. В качестве антидепрессанта обычно используют валерьянку. Для обезболивания назначают анальгетики (анальгин, кеторол) и спазмолитики (баралгин, дротаверин).
- профилактика инфекционных заболеваний. Для этого нужно пройти курс приема антибиотиков.
При начинающихся родах главная задача– отложить их хотя бы на 2 суток, чтобы успеть провести курс лечения кортикостероидами. Начавшиеся роды требуют индивидуального решения, в каждом случае только врач может выбрать целесообразную тактику действий.
Прогнозы для ребенка
Если преждевременные роды не остановить с помощью медицинского вмешательства, то ребенок родится недоношенный. Чем раньше это случится, тем больший риск для здоровья малыша. Большинство недоношенных детей нуждаются в особом уходе в отделении интенсивной терапии новорожденных.
У детей, рожденных раньше срока, имеются следующие признаки:
- отсутствие или маленькое количество подкожного жира;
- большое количество смазки и пушка на теле;
- отсутствие или очень короткие волосы на голове;
- смягченные хрящи на носу и ушах;
- пупочное кольцо находится ниже обычного;
- ногти не доходят до концов пальцев;
- не опущенные яички в мошонку у мальчиков;
- у девочек большие половые губы не достигли достаточных размеров;
- слабый плач у ребенка;
- нарушена терморегуляция и др.
Причины
Медики различают два класса причин:
1. Акушерско-гинекологические факторы — женские заболевания, дисфункции репродуктивной системы и осложнения протекания беременности:
- половые инфекции, повлекшие потерю эластичности матки, из-за чего она не может подстроиться под размеры растущего плода;
- аномалии развития и анатомии матки;
- истмикоцервикальная недостаточность — неспособность удержать в матке плод;
- чрезмерное растяжение матки (крупный плод, многоводие, многоплодная беременность);
- патология плаценты;
- наличие прерванных беременностей в анамнезе;
- маленький разрыв между беременностями (< 2 лет);
- дефекты развития ребёнка;
- эритробластоз на фоне резус-конфликта у матери и ребёнка;
- угроза выкидыша в начале беременности;
- экстракорпоральное оплодотворение.
- Экстрагенительная паталогия — заболевания разных органов, негативно влияющих на ход беременности:
- эндокринологические заболевания;
- острые инфекционные и воспалительные заболевания (тонзиллит, ОРВИ и прочее);
- заболевания почек;
- болезни сердца и сосудов;
- операционное вмешательство во время беременности;
- возраст женщины до 17 или старше 35 лет.
Симптомы
1) тянущие схваткообразные боли; 2) учащённое мочеиспускание; 3) позывы к дефекации; 4) ощущение давления внизу живота; 5) жидкие выделения (при разрыве плодных оболочек).
На одну сотню родов приходится 5–10 преждевременных. Самые высокие показатели у Индии, Китая, Пакистана. В США — 10,1 %, высоки показатели в европейских странах. В России — 4,3%. Из этого числа 5-7% происходит на 22 — 27 неделе, выживаемость в этой группе – не более 20%, 30% на 28 — 32 неделе с выживаемостью 60%, остальные младенцы рождаются на 33 – 37-й неделе. По общей статистике ВОЗ в странах с благополучной экономикой младенческая смертность при родах составляет 10%.
Примечания
- Справочник практического врача. — ЭКСМО, 2007. — 527 с.
- ↑ 123
WHO — RECOMMENDED DEFINITIONS, TERMINOLOGY AND FORMAT FOR STATISTICAL TABLES RELATED TO PERINATAL PERIOD AND USE OF A NEW CERTIFICATE FOR CAUSE OF PERINATAL DEATHS // Acta Obstet. Gynecol. Scand. — 1977. — Т. 56, № 3. — С. 247—253. — ISSN 0001-6349. - Tucker J. M., Goldenberg R. L., Davis R. O. et al.
Etiologies of preterm birth in an indigent population: is prevention a logical expectation? // Obstet. and Gynecol. — 1991. — Т. 77, № 3. — С. 343—347. — PMID 1992395. - ↑ 123Mercer B. M., Goldenberg R. L., Moawad A. H. et al.
The preterm prediction study: effect of gestational age and cause of preterm birth on subsequent obstetric outcome. National Institute of Child Health and Human Development Maternal-Fetal Medicine Units Network. // Am. J. Obstet. Gynecol. — 1999. — Т. 181. — С. 1216—1221. — PMID 10561648. - ↑ 12Jackson R. A., Gibson K. A., Wu Y. W. et al.
Perinatal outcomes in singletons following in vitro fertilization: a meta-analysis // Obstet. and Gynecol. — 2004. — Т. 104, № 2. — С. 551—563. — PMID 15292020. - ↑ 12Jakobsson M., Gissler M., Sainio S. et al.
Preterm delivery after surgical treatment for cervical intraepithelial neoplasia // Obstet. and Gynecol. — 2007. — Т. 109. — С. 309—313. — PMID 17267829. - ↑ 12Goldenberg R. L., Tamura T.
Prepregnancy weight and pregnancy outcome // J.A.M.A. — 1996. — Т. 275, № 14. — С. 1127—1128. — PMID 8601934. Ошибка в сносках: Неверный тег : название «Goldenberg96» определено несколько раз для различного содержимого - ↑ 12Krupa F. G., Faltin D., Cecatti J. G. et al.
Predictors of preterm birth // Int. J. Gynaecol. Obstet. — 2006. — Т. 94, № 1. — С. 5—11. — PMID 16730012. - Smith G.C., Pell J.P., Dobbie R.
Interpregnancy intervaland risk of preterm birth and neonatal death: retrospective cohort study // Br. Med. J. — 2003. — Т. 327. — С. 313. — PMID 12907483. - Rich-Edwards J. W., Grizzard T. A.
Psychosocial stress and neuroendocrine mechanisms in preterm delivery // Am.J. Obstet. Gynecol. — 2005. — Т. 192, № 5. — С. 30—35. — PMID 15891710. - Melamed N. et al.
Fetal gender and pregnancy outcome // J. Matern. Fetal Neonatal Med. — 2010. — Т. 23, № 4. — С. 338—344. — PMID 20222831. - Romero R., Espinoza J., Kusanovic J. et al.
The preterm parturition syndrome // Br. J. Obstet. Gynaecol. — 2006. — Т. 113. — С. 17—42. — PMID 17206962. - Ancel P.Y., Lelong N, Papiernik E. et al.
History of induced abortion as a risk factor for preterm birth in European countries: results of the EUROPOP survey // Hum. Reprod. — 2004. — Т. 19. — С. 734—740. — PMID 14998979. - Leitich H., Brumbauer M., Kaider A. et al.
Cervical length and dilation of the internal as detected by vaginal ultrasonography as markers for preterm delivery: a systematic review // Am. J. Obstet. Gynecol. — 1999. — Т. 181. — С. 1465—1472. - ITHE ACTIM™ PARTUS VERSUS THE TLIIQ® SYSTEM AS RAPID RESPONSE TESTS TO AID IN DIAGNOSING PRETERM LABOUR IN SYMPTOMATIC WOMEN Institute of Health Economics: Preterm Labour in Symptomatic Women: January 2008.
- Brownfoot F. C., Crowther C. A. , Middleton P.
Different corticosteroids and regimens for accelerating fetal lung maturation for women at risk of preterm birth // Cochrane Database Syst. Rev. — 2008. — Т. 8, № 4. — С. CD006764. — PMID 18843729. - Schrag S., Gorwitz R., Fultz Butts K. et al.
Prevention of perinatal group B streptococcal disease. Revised guidelines from CDC // MMWR Recomm. Rep. — 2002. — Т. 51. — С. 1—22. - Malloy M. H., Onstad L., Wright E.
The effect of Cesarean delivery on birth outcome in very low birth weight infants // Obstet. and Gynecol. — 1991. — Т. 77, № 4. — С. 498—503. — PMID 2002969. - Grant A., Penn Z. J., Steer P. J.
Elective or selective caesarean delivery of the small baby? A systematic review of the controlled trials // Br. J. Obstet. Gynaecol. — 1996. — Т. 103, № 12. — С. 1197—2000. — PMID 8968235. - Ventura S. J., Martin J. A., Taffel S. M. et al.
Advance report of fi nalnatality statistics // Monthly Vital Statistics Report from the Centers For Disease Control and Prevention. — 1995. — Т. 44. — С. 1—88. - Mozurkewich E.
Management of premature rupture of membranes at term: an evidence-based approach // Clin. Obstet. Gynecol. — 1999. — Т. 42, № 4. — С. 749—756. — PMID 1057269. - Heijnen E., Eijkemans F., De Klerk C. et al.
A mild treatment strategy for in vitro fertilisation: a randomised non-inferiority trial // Lancet. — 2007. — Т. 369. — С. 743—749. — PMID 17336650. - Min J.K., Claman P., Hughes E. et al.
Guidelines for the number of embryos to transfer following in vitro fertilization // J. Obstet. Gynaecol. Can. — 2006. — Т. 28, № 9. — С. 799—813. — PMID 17022921. - Czeizel A. E., Dudas I., Metnecki J.
Pregnancy outcomes in a randomised controlled trial of periconceptional multivitamin supplementation. Final report // Arch.Gynecol. Obstet. — 1994. — Т. 255, № 3. — С. 131—139. — PMID 7979565. - Lumley J., Oliver S. S., Chamberlain C. et al.
Interventions for promoting smoking cessation during pregnancy // Cochrane Database Syst. Rev. — 2004. — Т. 8, № 3. — С. CD001055. — PMID 19588322. - Kramer M.S., Kakuma R.
Energy and protein intake in pregnancy // Cochrane Database of Syst. Rev. — 2003. — Т. 4. — С. CD000032. — PMID 14583907. - Hofmeyr G. J.,Atallah A. N.,Duley L.
Calcium supplementation during pregnancy for preventing hypertensive disorders and related problems // Cochrane Database Syst. Rev. — 2002. — Т. 1. — С. CD001059. — PMID 11869587. - Rumbold A. R., Crowther C. A., Haslam R. R., et al.
Vitamins C and E and the risks of preeclampsia and perinatal complications // N. Engl. J. Med. — 2006. — Т. 354, № 17. — С. 1796—1806. — PMID 16641396. - Stan C., Boulvain M., Hirsbrunner-Amagbaly P., et al.
Hydration for treatment of preterm labour // Cochrane Database Syst. Rev. — 2002. — Т. 2. — С. CD003096. — PMID 12076470. - Vergnes J.N., Sixou M.
Preterm low birth weight and paternal periodontal status: a metaanalysis // Am. J. Obstet. Gynecol. — 2007. — Т. 196. — С. 135х1—е7. - Alfirevic Z., Heath V. C., et al.
Cervical cerclage for prevention of preterm delivery in women with short cervix: randomised controlled trial // Lancet. — 2004. — Т. 363, № 9424. — С. 1849—1853. — PMID 15183621. - Berghella V., Odibo A., To M. S., et al.
Cerclage for short cervix on ultrasonography; meta-analysis of trials using individual patient data // Obstet. Gynecol. — 2005. — Т. 106, № 1. — С. 181—189. — PMID 15994635. - Fonseca E.B., Celik E., Parra M., et al.
Fetal Medicine Foundation Second Trimester Screening Group.Progesterone and the risk of preterm birth among women with a short cervix // N. Engl. J. Med. — 2007. — Т. 357, № 5. — С. 462—469. — PMID 17671254. - Berghella V. Progesterone and preterm birth prevention: translating clinical trials data into clinical practice//AJOG — 2012 #5, 376—386
Как вызвать?
Вызвать преждевременные роды можно двумя способами. Более распространён медикаментозный метод и выжидательная тактика ведения беременности.
- Выжидательная тактика. Предварительно в течение нескольких дней пациентке назначают эстрогены. Они подготавливают матку к предстоящим родам. Если это возможно, роды постараются оттянуть на максимально долгий отрезок времени. Для начала родовой деятельности используют медикаменты, стимулирующие сокращения матки: окситоцин, мифегин, простагландины. Препараты вводятся внутривенно или местно (в виде геля). Иногда применяют мифепристон, который обычно используют для медикаментозного аборта. Простагландины действуют долго и роды получаются очень болезненными.
- Активная тактика. Хирургический метод применяется в экстренных случаях. Для него характерна активная тактика ведения родов. Как правило, это малое кесарево сечение, введение солевых растворов и вскрытие плодного пузыря. После введения солевого раствора ребёнок погибает и в течение суток происходят роды. Если солевой раствор не вводят и ребёнок рождается живым, для его дальнейшего выхаживания необходим инкубатор.
Противопоказания к выжидательной тактике:
- косое или поперечное предлежание плода при центральном разрыве плодных оболочек и открытом цервикальном канале;
- инфекция в половых органах;
- срок от 36-й недели и позднее.
Искусственные роды влекут за собой множество осложнений в виде кровотечений, воспалений половых органов, гормональных сбоев и нередко бесплодие. При отсутствии качественного медицинского сопровождения возможен смертельный исход и для матери, и для ребёнка.
Патогенез
Наиболее распространены две теории механизма развития ПР.
- Уровень прогестерона снижается, а эстрогена повышается, в результате чего увеличивается выработка окситоцина, который и стимулирует маточные сокращения.
- Децидуальная активация[12] — изучена мало и не доказана.
Но в подавляющем большинстве случаев не удается с точностью установить механизм развития ПР. В современном акушерстве принято считать, что они являются результатом воздействия сразу нескольких факторов, а не одного, и в каждом случае в зависимости от сочетания факторов и их количества, механизм развития ПР будет отличаться[13].
Угроза преждевременных родов
Своевременное обнаружение угрозы и назначение правильного лечения во много раз увеличивают шансы на нормальные роды. Всю беременность будущей маме придётся быть под строгим медицинским наблюдением и самой внимательно прислушиваться к своему организму и организму своего ребёнка. Возможно, для сохранения беременности придётся лечь в больницу, в сложных случаях – неоднократно.
Возможные осложнения
Во время родов может начаться обширное кровотечение из-за плацентарного полипа – части плаценты, оставшейся в матке. Травмы часто вызывают воспаления. Все это может стать причиной бесплодия. Из-за стимуляции гормональными препаратами у женщины возникает гормональный сбой.
Каковы особенности и чем опасны?
Преждевременные роды чаще имеют неблагоприятный исход, так как организм ещё не готов. Но для ребёнка ранние роды гораздо опаснее, чем для матери. Выхаживание недоношенных новорожденных требует специального оборудования и дорогостоящих препаратов. Таким могут обеспечить только немногочисленные перинатальные центры, но даже там нет стопроцентной гарантии на благополучный исход.
Консервативное лечение угрозы преждевременных родов в стационаре
В больницах беременные получают гормональное лечение, так как именно гормональные нарушения становятся первостепенной причиной угрозы. Повышенный тонус устраняют капельницами магнезии. При патологии цервикального канала проводят операцию. Некоторые случаи требуют постельного режима, часто прибегают к физиотерапии. При постановке диагноза на ранних сроках беременности главной целью для врачей будет отодвинуть роды на как можно более дальний срок, чтобы увеличить шанс ребёнку выжить.
Профилактика
Как избежать преждевременных родов? Лучшая профилактика — планирование беременности, в ходе которого оба родителя проходят медицинское обследование. Врачи советуют, какие болезни стоит вылечить до беременности, а какие эффективнее будет лечить после неё, объясняют как избежать того, что может спровоцировать ранние роды. Отказ от вредных привычек, приём витаминов, соблюдение режима, правильное питание способствуют здоровому течению беременности.
После зачатия нужно регулярно показываться гинекологу, чтобы не пропустить угрозы выкидыша.