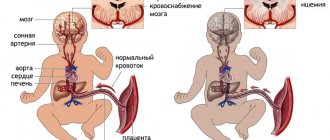
Природным и наиболее благоприятным положением плода перед родами является поза головой вниз. Если же к выходу из матки обращены ягодицы, врачи диагностируют тазовое предлежание. Такое положение затрудняет процесс родов как для матери, так и для ребенка. Перед тем, как врач пример решение о родоразрешении, необходимо оценить возможные иски и провести более детальную диагностику.
А теперь остановимся на этом подробнее.
Что такое «тазовое предлежание плода»?
Тазовым предлежанием называется продольное расположение плода в матке, при котором к выходу обращены ягодицы. Приблизительно у 5 % беременных перед родами ребенок занимает тазовое предлежание. При естественных родах это требует особого подхода и высококвалифицированной помощи. Так как первыми по родовым путям проходят ягодицы и ножки ребенка, вероятность разрыва и травм слизистой у мамы увеличивается.
Несмотря на то, что естественные роды при тазовом предлежании возможны, такое положение ребенка считается патологическим из-за того, что вероятность травм и летального исхода повышена. Легче и безопаснее проходят роды, в которых ребенок идет вперед самой широкой частью тела – головкой, после которой туловище и конечности хорошо проскальзывают по родовым путям.
Как лучше рожать при ТПП?
Ответить на этот вопрос однозначно нельзя. Большинство женщин стремятся к естественным родам, что вполне оправданно. Несмотря на то что подавляющему числу рожениц с ТПП проводят КС, самостоятельные роды всё же возможны, особенно если:
- масса плода составляет от 1,8 до 3,5 кг;
- плод один, находится в ягодичном предлежании;
- размеры таза соответствуют норме;
- шейка матки зрелая;
- роды приходятся на срок, не ранее 36 недели.
При родах на 7-8 месяце показано кесарево сечение.
Хирургическое вмешательство минимизирует риск травматизации плода, развития врождённой болезни и даже гибели. Не менее чем у трети рожениц, настоявших на естественном способе, в процессе родов возникает острая необходимость в операции. Показаниями для этого служат: выпадение пуповины, раннее отхождение вод, слабая родовая деятельность, запрокидывание ручек младенца, что осложняет выход головки.
Как выглядит тазовое предлежание плода с фото
Тазовое предлежание имеет несколько разновидностей:
- Ягодичное. К выходу из матки прилегают ягодицы ребенка, а ноги при этом согнуты в тазобедренных суставах. Головка и ручки ребенка в таком положении прижаты к груди.
- Ножное. Выхода из матки касаются не ягодицы ребенка, а ступни или колени.
Примеры тазового предлежания приведены на фото:
Чисто ягодичное предлежание встречается в 60% случаев. Положение плода начинают предварительно определять с 32 недели беременности. Однако вероятность переворота ребенка из тазового предлежания в головное остается вплоть до самых родов.
Общая характеристика и виды ТПП
Порядка 4-5 рожениц из 100 сталкиваются с проблемой ТПП. Ведение такой беременности должно сопровождаться более частой и тщательной диагностикой, выполнением определённых упражнений, прохождением медикаментозной терапии. То, насколько тяжело будут протекать роды, зависит от опыта и квалификации врача.
При тазовом предлежании плода различают 2 позиции:
- Ножная. Диагностируется тогда, когда ноги первыми идут по родовому каналу. Если вовремя не предпринять необходимые меры, роды чреваты сильнейшим болевым синдромом и увечьями матери, а также травматизацией младенца. В такой ситуации акушер должен принудительно задержать рождение ребёнка, предоставив ему возможность изменить позицию. Ножная форма ТПП может быть коленной (коленями вперед), полной (двумя ножками) и неполной (одной из ножек).
- Ягодичная. Более безопасная позиция, которая отмечается в 80-85% всех случаев ТПП. Чаще всего к выходу прилегают только ягодицы, а ноги при этом находятся вдоль туловища. Ещё один тип предполагает согнутые колени, из-за чего на выход одновременно стремятся ягодицы и ноги. Нередко специалисты настаивают на проведении кесарева сечения, чтобы избежать больших разрывов и других опасных последствий.
Головка младенца – самая крупная и плотная часть, именно она способствует естественному раскрытию шейки при типичных родах с головным предлежанием. В случае с тазовым вариантом головка выходит последней, не давая матке возможности принять обычное положение. Этот ключевой фактор обуславливает осложнённые роды.
Симптомы тазового предлежания плода
Начиная с 33-й недели при тазовом предлежании головке ребенка становится недостаточно места для полноценного развития. Из-за этого происходит замедленное созревание структур мозга и формируется отек тканей. Достаточно часто после рождения у детей диагностировалось снижение адаптационных свойств и истощение коркового слоя надпочечников.
Возможны нарушения развития половых органов из-за неправильной гемодинамики плода. При тазовом предлежании также повышается вероятность неправильной работы сердечно-сосудистой системы, желудочно-кишечного тракта и опорно-двигательного аппарата.
Маточно-плацентарный кровоток при тазовом предлежании затруднен, что приводит к гипоксии плода и снижению его двигательной активности. Передавливание сосудов плаценты и гипоксия может резко ухудшить здоровье ребенка и привести к критической ситуации.
Возможные осложнения при ТПП
Аномальное предлежание неизбежно сказывается на состоянии малыша, плаценты и внутренних половых органов беременной. Наиболее распространённые осложнения:
- угроза самопроизвольного прекращения беременности;
- гестоз, сопровождающийся повышением давления, отёчностью, судорогами, потерей белка с мочой;
- фетоплацентарная недостаточность – изменение строения плаценты и её основных функций из-за нарушения циркуляции крови.
В результате страдают все системы неокрепшего организма. На 8 месяце начинаются проблемы с созреванием структур заднего отдела головного мозга, происходит дисфункция коркового слоя надпочечников, ухудшаются защитные реакции. В ходе обследования врачи могут диагностировать учащённое сердцебиение, снижение активности. Также велика вероятность слабой родовой деятельности.
Причины и профилактика тазового предлежания плода
Благодаря овоидной форме матки и похожей форме плода, ребенок естественным образом занимает головное предлежание. Изменение нормального положения может происходить по нескольким причинам:
- Проблемы у матери. Это могут быть аномалии развития матки, узкий таз, наличие опухолей, множество выскабливаний в анамнезе, воспалительные процессы во влагалище и матке. К изменению тонуса миометрия, который помешает ребенку занять правильное положение, может привести переутомление, стресс, нейроциркуляторная дистония.
- Патологии плода. Сюда относится недоношенность, аномалии центральной нервной системы, пороки сердца и другие.
- Плацентарные нарушения – предлежание плаценты, короткая пуповина, изменение объема амниотической жидкости.
В некоторых медицинских источниках есть данные о том, что предрасположенность к тазовому предлежанию может передаваться по наследству.
Методы профилактики тазового предлежания пока неизвестны. Считается, что правильный образ жизни беременной и отсутствие стрессов будут способствовать нормальному протеканию беременности и естественному расположению ребенка головкой вниз. Достаточно эффективными бывают физические упражнения, которые приводят к правильному расположению головки. Их суть заключается в использовании силы тяжести, благодаря которой головка, как самая тяжелая часть ребенка, опускается в таз матери.
Предшествующие факторы
При беременности детородный орган приобретает овоидную форму (верхняя часть несколько шире нижней). В процессе роста плод адаптируется к сложившимся «обстоятельствам», поэтому тазовой частью размещается вверху, а к выходу из матки прижимается головкой. Если же появляются какие-либо препятствия, положение ребёнка может измениться. Причинами тазового предлежания плода могут выступать:
- доброкачественные и злокачественные опухоли половых органов;
- неправильное развитие таза и матки;
- многочисленные беременности, искусственные роды, выскабливания;
- рубцы на матке, стрессовые состояния;
- патологическое расположение плаценты, перекрывающее внутренний зёв;
- многоводие, провоцирующее чрезмерную подвижность;
- недоношенность, гидроцефалия, асфиксия, другие патологии.
Особую роль играет наследственный фактор. У подавляющего большинства женщин, рождённых при условии ТПП, отмечается то же осложнение во время вынашивания. После рождения первого ребёнка с тазовым предлежанием риск развития аналогичной ситуации в дальнейшем составляет около 25%.
Диагностика
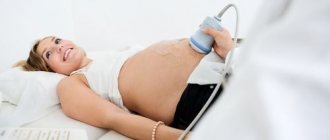
Вероятность переворота ребенка остается вплоть до родов. Однако об устойчивом положении плода можно говорить, начиная с 35 недели беременности. Выявить тазовое предлежание можно при наружном акушерском осмотре, при влагалищном исследовании, а также при помощи ультразвукового исследования.
В тазовом предлежании ребенок не так сильно опускается в полость малого таза, как делает это головкой вниз. Из-за этого патология характеризуется более высоким стоянием дна матки на сроке, когда такое не должно наблюдаться.
В области лона гинеколог прощупывает мягкую и малоподвижную часть тела плода, делая предположение, что это не головка, а ягодицы. При этом около дна матки, наоборот, находится крупная, округлая и твердая часть.
Важно отличать ягодичное предлежание от лобного и лицевого, поэтому женщине всегда назначается дополнительное обследование ультразвуком.
Тактика ведения беременности при тазовом предлежании
При выявлении тазового предлежания гинекологу необходимо аккуратно повлиять на положение плода и постараться изменить его естественным путем. Делать это можно, начиная с 32 недели, строго соблюдая рекомендации лечащего врача. Основное внимание уделяется комплексу гимнастических упражнений, который влияет на тонус мышц передней брюшной стенки и матки, заставляя плод перевернуться.
При нормальном течении беременности и тазовом предлежании плода женщину госпитализируют для наблюдения на сроке 38-39 недель. При осложненной беременности (узкий таз, крупный плод, сопутствующие патологии) женщину госпитализируют на 37 неделе.
Один из способов изменить положение ребенка – наружный переворот. Методика считается достаточно безопасной и эффективной, поэтому часто применяется в третьем триместре при тазовом предлежании. При успешной манипуляции вероятность обратного переворота составляет всего 4%. Рекомендуется делать это на сроке 34-35 недель. Манипуляцию выполняет гинеколог.
В большинстве случаев, при тазовом предлежании предпочтение отдается все же кесареву сечению. Это объясняется высокой частотой осложнений и неблагоприятных исходов.
При выборе тактики родоразрешения учитывается срок беременности, масса плода, положение головки, размеры таза, зрелость шейки и другие факторы.
Естественные роды обычно разрешают при чисто ягодичном положении, небольшом размере плода и нормальных размерах таза матери. В периоде схваток при тазовом предлежании рекомендуется не ходить, а лежать, приподняв ножной конец кровати. После отхождения вод врач проверяет, не выпали ли петли плаценты или ножки ребенка. Если все идет хорошо, первый период родов проводят под тщательным контролем КТГ и сократительной активности матки. Во втором периоде могут ввести окситоцин, чтобы предупредить слабость родовой деятельности. При прорезывании ягодиц обычно проводят эпизиотомию и оказывают ручное пособие.
Ведение беременности
Предлежание плода формируется к 32 неделям. Тазовое предлежание, выявленное до III ультразвукового скрининга, лечения не требует. Поворот плода на головку происходит спонтанно у большинства беременных женщин.
Окончательный диагноз выставляется на сроке 36 недель. Но даже в этом случае у 8% женщин происходит спонтанный поворот плода до срока естественных родов. Чтобы уточнить расположение ребенка в полости матки, нужно повторить УЗИ на сроке 40-41 неделя или ранее при запуске родовой деятельности.
При выявлении тазового предлежания на сроке 36 недель рекомендуется:
- Оценка факторов риска. Выявляются иные возможные противопоказания для естественных родов. Женщина должна быть информирована о высоком риске осложнений при рождении ребенка через естественные родовые пути.
- Лечебная гимнастика. Назначается на сроке 28-30 недель, практикуется до 36 недель.
- Наружный акушерский поворот плода на ножку. Проводится на сроке 36 недель только в условиях стационара с возможностью выполнения экстренного кесарева сечения.
Лечебная гимнастика
Упражнения лечебной гимнастики выполняются самостоятельно или под руководством инструктора. Первородящим женщинам рекомендуется заниматься в группах.
Метод Диканя практикуется с 28 недель гестации. Лежа на твердой кровати или кушетке, беременная женщина поворачивается попеременно на каждый бок и остается в таком положении по 10 минут. Процедура повторяется 3-5 раз трижды в день перед едой.
Метод Фомичевой назначается с 32 недель. Сначала проводится разминка (ходьба на носках и пятках, высокое поднимание коленей). Далее беременной женщине нужно занять исходное положение – ноги на ширине плеч, руки опущены. Из этого положения делаются упражнения:
- сделать наклон в сторону – влево и вправо поочередно;
- сделать небольшой наклон назад, прогнуться в пояснице;
- развести руки в стороны на вдохе, повернуть туловище, свести руки вместе на выдохе;
- поднимать согнутую в тазобедренном и коленном суставе ногу, касаясь руки.
После того как головка плода установится у входа в таз, рекомендуется носить бандаж до срока естественных родов. Ношение бандажа удерживает ребенка в нужном положении и препятствует рецидиву.
Для разворота плода на головку предложено большое число различных методик, однако их эффективность не доказана. Вероятность спонтанного переворота плода невелика. Но вреда от лечебной гимнастики не будет. Предложенные упражнения придают сил мышцам, улучшают общее состояние женщины и служат хорошей подготовкой к предстоящим родам.
Наружный акушерский поворот
Показания:
- срок беременности от 36 недель;
- одноплодная беременность;
- подвижность ягодиц плода;
- согнутое положение головки плода;
- нормальное количество околоплодных вод;
- удовлетворительное состояние плода по УЗИ и КТГ.
Противопоказания:
- многоплодная беременность;
- многоводие или маловодие;
- излитие околоплодных вод;
- разгибательное положение головки плода;
- неподвижность ягодиц плода;
- аномалии развития матки;
- пороки развития плода;
- хроническая гипоксия плода;
- наличие показаний к кесареву сечению.
Подготовка:
- Введение токолитиков – препаратов, расслабляющих мышечный слой матки.
- Тазовое предлежание, расположение плаценты и пуповины подтверждается повторно по УЗИ. Ультразвуковое исследование проводится не позднее, чем за сутки до процедуры.
- КТГ для оценки состояния плода.
- Опорожнение мочевого пузыря женщины.
Наружный поворот выполняется врачом. Доктор одну руку кладет на ягодицы плода, другую – на головку, и толкает в нужное положение. Если первая попытка не удалась, можно повторить манипуляции. После завершения процедуры проводится контрольное УЗИ и КТГ. В течение суток женщина остается под наблюдением в стационаре, после чего выписывается домой.
Поворот плода сопровождается некоторым дискомфортом для женщины. Выраженность неприятных ощущений зависит от индивидуального порога чувствительности. Общая продолжительность процедуры – не более 5 минут.
Наружный поворот проводится под постоянным контролем сердцебиения плода. При развитии брадикардии (ЧСС менее 120 ударов в минуту) манипуляции прекращаются.
Осложнения:
- брадикардия плода в результате пережатия или перекручивания пуповины;
- отслойка плаценты;
- преждевременное излитие околоплодных вод;
- запуск родовой деятельности.
Эффективность наружного поворота – 60-70%. Чем больше срок беременности, тем выше процент неудач.
Осложнения родов при тазовом предлежании
Сами роды при тазовом предлежании часто протекают с осложнениями:
- Преждевременное отхождение вод. Выпадение пуповины и ранее отхождение вод часто встречается при тазовом предлежании. Так как ягодицы недостаточно плотно заполняют область таза матери, по сравнению с головкой.
- Гипоксия. Сдавление пуповины тазом плода приводит к нарушению кровообращения и недостатку кислорода у ребенка. Такое состояние требует принятия экстренных мер из-за высокой вероятности поражения мозга ребенка и даже летального исхода.
- Слабость родовой деятельности. Из-за слабых схваток роды становятся затяжными, а плод страдает от недостатка кислорода.
- Трудное рождение головки. Происходить такое может по разным причинам (несоответствие размеров головки и таза матери, переразгибание).
После родов из-за неправильного положения плода возможны следующие осложнения:
- внутричерепные травмы;
- дисплазия тазобедренных суставов;
- энцефалопатия;
- гипоксия плода;
- повреждение родовых путей (у женщин часто возникают разрывы влагалища, шейки матки и промежности);
- повреждения костей таза.
Ведение родов
Тактика ведения родов при Т. п. п. зависит от возраста женщины, акушерского анамнеза, готовности материнского организма к родам, размеров таза, состояния плодного пузыря, функционального состояния и размеров плода, вида тазового предлежания и других моментов. Для решения вопроса о выборе метода родоразреше-ния (через естественные родовые пути или путем кесарева сечения) используют прогностический индекс, предложенный в 1967 г. Затухни и Андросом (G. I. Zatuchni, G. J. Andros). При этом учитывают исходы беременностей в прошлом, срок настоящей беременности, предполагаемый вес (массу) плода, наличие тазового предлежания в анамнезе, раскрытие шейки матки, место расположения предлежащей части плода.
При хорошем состоянии беременной и плода, нормальных размерах таза и средних размерах плода роды следует вести через естественные родовые пути. Первый период родов (период раскрытия) при Т. п. п. отличается от такового при головном предлежании тем, что головка идет последней. В результате родовые пути расширяются недостаточно и остаются малоподготовленными к родам, что может привести к ряду осложнений: запрокидыванию ручек, задержке головки с последующей гипоксией плода, прижатию пуповины, образованию заднего вида и задержке головки подбородком над лобковым симфизом и асфиксии новорожденного (см. Асфиксия плода и новорожденного). Следует отметить большую частоту несвоевременного из лития околоплодных вод (см. Преждевременное отхождение вод), выпадения мелких частей плода и петель пуповины, гипоксии плода, затяжного течения родов, инфицирования плода.
С целью профилактики раннего вскрытия плодного пузыря роженица должна соблюдать постельный режим. Роды при Т. п. п. следует вести с мониторным наблюдением (см.) за сердцебиением плода. При установившейся регулярной родовой деятельности и открытии шейки матки на 3—4 см с целью обезболивания родов и регуляции родовой деятельности показано внутримышечное введение обезболивающих (промедол) и спазмолитических (но-шпа, апрофен) средств, а также использование электроаналгезии импульсными токами (см. Обезболивание родов).
Для профилактики гипоксии плода применяют метод Николаева (см. Роды), а также внутривенно вводят 2 мл 1% р-ра сигетина, 0,05 г кокарбоксилазы, внутрь дают 0,5 г галаскорбина. После из-лития околоплодных вод сразу же производят влагалищное исследование для уточнения диагноза и исключения выпадения мелких частей плода и петель пуповины. При нарушениях родовой деятельности чаще, чем при головном предлежании плода, показано родоразрешение путем кесарева сечения (см.).
Во втором периоде родов (периоде изгнания) с профилактической целью вводят внутривенно капельно окситоцин, а к концу второго периода для предупреждения спазма шейки матки — спазмолитические средства (но-шпа, папаверина гидрохлорид). При прорезывании ягодиц производят пудендальную анестезию, затем — перинео- или эпи-зиотомию (см. Перинеотомия). В периоде изгнания при тазовых предлежаниях нередко наблюдается заметное ускорение сердцебиений плода.
При появлении в половой щели пупочного кольца для плода наступает чрезвычайно опасный момент, т. к. головка, вступая в таз, неизбежно сдавливает пуповину, и плоду грозит асфиксия. Опасность возрастает в момент рождения головки. Пуповина может быть прижата не более 3—5 мин. При сдавлении пуповины более 10 мин. плод обычно погибает. В это время может наступить также преждевременная отслойка плаценты (см.).
При хорошем состоянии плода обычно оказывают ручное пособие по Цовьянову (см. ниже), а при необходимости — классическое ручное пособие или экстракцию плода за тазовый конец. При классическом ручном пособии способствуют рождению плечевого пояса и головки. При экстракции плода за тазовый конец искусственно воспроизводятся все моменты родов при тазовом предлежании, и плод извлекается после появления предлежащей части из половой щели.
Ручное пособие по Цовьянову. При чисто ягодичном предлежании сущность пособия заключается в том, чтобы поддерживать нормальное положение ножек плода (сгибание в тазобедренных и разгибание в коленных суставах).
После рождения ягодицы, обращенной кпереди, акушер охватывает большими пальцами бедра плода (остальные пальцы находятся в области крестца). По мере рождения туловища плода врач бережно прижимает ножки плода к его брюшной стенке, постепенно продвигая руки к половой щели матери, что предупреждает выпадение ножек плода, а также запрокидывание за головку ручек, прижатых к грудной клетке ступнями вытянутых вдоль туловища ножек. Плод постепенно рождается до пупочного кольца, а затем и до нижнего угла лопаток. Кроме поступательного, плод совершает вращательное движение, и плечики переходят в прямой размер выхода таза. Переднее плечико первым подходит под лонную дугу. Для облегчения рождения передней ручки из-под лонной дуги рекомендуется направлять ягодицы несколько кзади (книзу), к соответствующему бедру роженицы (при первой позиции — к левому). Для рождения задней ручки плод приподнимают кверху (кпереди). Выведение последующей головки обычно не представляет затруднений; для этого достаточно направить ягодицы плода кпереди (кверху). Обычно после рождения плечевого пояса из половой щели показывается подбородок, и головка рождается самостоятельно. Если рождения головки не происходит, ее обычно выводят ручными приемами (за рубежом — по способу Брах-та, в нашей стране — по способу Морисо — Левре — Лашапелль — см. ниже).
Рис. 3. Схематическое изображение ручного пособия по Цовьянову при ножном предлежании плода: ладонь акушера, прижатая к половой щели, покрытой стерильной пеленкой, противодействует преждевременному рождению ножек.
При ножном предлежании ручное пособие по Цовьянову сводится к тому, чтобы не допустить рождения ножек плода до полного раскрытия маточного зева. Для этого, покрыв половую щель роженицы стерильной пеленкой, ладонной поверхностью правой руки, приложенной к половой щели, противодействуют преждевременному рождению ножек (рис. 3). Во время каждой потуги плод как бы «садится на корточки» внутри родового канала. В связи с этим ягодицы оказывают давление на канал шейки матки и способствуют его раскрытию. При этом образуется смешанное ягодичное предлежание. Противодействие рождающимся ножкам следует оказывать до тех пор, пока не наступает полное раскрытие маточного зева. После полного раскрытия маточного зева противодействия ножкам больше не оказывают, и рождающиеся вслед за ножками ягодицы и туловище плода не встречают затруднений благодаря хорошей подготовленности родовых путей. После рождения туловища до нижних углов лопаток ручное пособие оказывают, как при ягодичном предлежании. Цри проведении этого метода следует тщательно следить за сердцебиением плода, высотой стояния контракционного кольца, состоянием нижнего сегмента матки. При выпадении ножек и неполном раскрытии маточного зева также приступают к оказанию ручного пособия по Цовьянову.
Рис. 4. Схематическое изображение положения рук акушера при классическом ручном пособии при тазовом предлежании плода: а — захватывание плода в области бедер (первый этап); б — положение рук акушера при повороте плода на 180° (второй этап); в — положение рук акушера при освобождении задней ручки (второй этап); г — освобождение головки способом Морисо — Левре — Лашапелль (третий этап).
Классическое ручное пособие —комплекс мероприятий, направленных на рождение плечевого пояса и головки. Плод самостоятельно рождается до пупочного кольца. После рождения плода до пупка следует осмотреть пуповину (пульсацию, натяжение). Сильное натяжение следует ослабить; если это не удается, необходимо пересечь пуповину и спешить с окончанием родов. К моменту рождения плода до пупка все должно быть приготовлено для оказания ручного пособия. Если начать освобождение ручек раньше, то врачу бывает трудно пальцами достичь ручки плода; если потянуть слишком сильно за тазовый конец, ручки могут запрокинуться за головку. Различают три этапа в оказании классического ручного пособия. Первый этап — от пупка до нижнего угла лопатки. Плод захватывают обеими руками в области бедер (рис. 4, a), и туловище переводят в прямой размер выхода из таза и низводят до появления в половой щели нижнего угла лопатки.
Второй этап — освобождение ручек — производится по следующим правилам: каждую ручку акушер освобождает одноименной рукой (правую ручку — правой рукой, левую — левой), первой всегда освобождают заднюю ручку (больше пространства в крестцовой впадине), вторую переднюю ручку предварительно следует перевести в заднюю, для чего туловище поворачивают на 180°, не делая тракций, так, чтобы спинка прошла под лонным сочленением (рис. 4, б).
Для освобождения задней ручки одной рукой берут ножки плода у голеностопного сустава и поднимают их вперед и в сторону, противоположную спинке плода (рис. 4, в). Во влагалище (по спинке плода, ближе к крестцовой впадине) вводят два пальца (указательный и средний) соответствующей руки и, скользя по спинке, а затем по плечу плода доходят до локтевого сгиба. Затем пальцами акушер сдвигает ручку так, чтобы она скользила по лицу и грудке плода, т. е. совершала «умывательное» движение; из влагалища вначале показывается локоть, а затем предплечье и кисть.
Затем выводят переднюю ручку, предварительно переведя ее в заднюю. Имеются и другие способы освобождения ручек. Так, по Мюллеру ручки должны родиться самостоятельно. При этом рекомендуется оттягивать вниз туловище плода до тех пор, пока из-под лонной дуги не покажется переднее плечико и затем соответствующая ручка не подойдет под лонное сочленение и выйдет наружу. После этого туловище энергично поднимают кверху, пока из-под промежности не прорежется заднее плечико и не родится задняя ручка.
Третий этап — освобождение головки, к-рая должна проходить через родовой канал в состоянии сгибания (малым косым размером), что достигается с помощью различных приемов. Лучшим из них является способ Морисо — Левре — Лаша-пелль (рис. 4, г), при к-ром в половые пути вводится та рука, к-рая освобождала вторую ручку. Туловище плода укладывают на предплечье. В ротик плода вводят ногтевую фалангу указательного пальца руки, на к-рой находится плод. Введенный в ротик палец не является влекущей силой, а только поддерживает сгибание головки. Другой (наружной) рукой захватывают крючкообразно согнутыми указательным и средним пальцами плечико плода. Внутренней рукой поддерживают головку в состоянии сгибания, что способствует правильной ротации и переходу головки из поперечного размера входа в таз в косой размер полости малого таза, а потом и в прямой размер выхода из таза. Наружной рукой производят тракции. Направление тракций должно совпадать с проводной осью таза, при нахождении головки во входе в таз направление тракций идет кзади (на носки акушера), в полости таза — книзу (на колени сидящего акушера). Когда подзаты-лочная ямка подходит под нижний край лобкового симфиза, делают поворот головки вокруг точки фиксации кпереди, и из половой щели показываются подбородок, лоб и затылок. Помощник при извлечении головки оказывает на нее бережное давление сверху через брюшную стенку.
Рис. 5. Схематическое изображение некоторых этапов извлечения (экстракции) плода при различных видах тазового предлежания: а — тракция плода за ножку при смешанном ягодичном предлежании; б — тракция плода после прорезывания ягодиц при смешанном ягодичном предлежании; в — извлечение плода за паховый сгиб при чисто ягодичном предлежании.
Извлечение (экстракция) плода за тазовый конец, как правило, производится с помощью ручных приемов. Существуют способы извлечения плода за ножку (ножки) и за паховый сгиб. Показаниями к извлечению плода за тазовый конец являются тяжелые заболевания роженицы, требующие срочного окончания родов (пороки сердца, эклампсия и др.), начавшаяся гипоксия плода и состояние после классического поворота на ножку (см. Акушерский поворот). В наст, время извлечение плода за тазовый конец осуществляют либо при мертвом плоде, либо при отсутствии условий для кесарева сечения. Извлечение производится под наркозом при условии полного раскрытия шейки матки, соответствия размеров головки плода и таза роженицы и вскрытия плодного пузыря. Извлечение плода при смешанном ягодичном предлежании состоит из четырех моментов: извлечения плода до уровня пупка, извлечения плода до нижнего угла лопаток, освобождения ручек, освобождения последующей головки. Впереди лежащую ножку захватывают рукой. Производят тракцию за ножку книзу (кзади) и поворачивают ножку сгибательной стороной вперед (рис. 5, a), при этом плод поворачивается спинкой кпереди. При прорезывании ягодиц указательный палец одноименной руки вводят в паховый сгиб. Обращенная вперед подвздошная кость плода представляет точку фиксации. Акушер захватывает переднее бедро плода обеими руками, энергично приподнимает его кпереди, и задняя ягодичная область постепенно выкатывается над промежностью наружу. Вторую (заднюю) ножку освобождать не надо — она выпадает сама. После прорезывания ягодиц акушер кладет большие пальцы обеих рук вдоль крестца плода (рис. 5, б), охватывая остальными пальцами его бедра. Тракции делаются более горизонтально (книзу), и плод извлекается до пупка. Извлечение плода до нижнего угла лопаток, освобождение ручек и головки ведется, как при оказании ручного пособия.
Извлечение плода при чисто ягодичном предлежании представляет значительные трудности, особенно при вколачивании ягодиц в таз, к-рое происходит при слабости родовой деятельности или вследствие несоответствия размеров плода и таза матери. Поэтому при слабости родовой деятельности, крупном плоде, отсутствии продвижения плода следует производить кесарево сечение. При вколачивании ягодиц в таз создается крайне неблагоприятная ситуация, т. к. родоразреше-ние через родовые пути становится трудным и травматичным для матери и плода, а время для родоразре-шения путем кесарева сечения упущено. Извлечение плода при вколо-тившихся в таз ягодицах — одна из труднейших операций в акушерстве. При высоком стоянии и подвижности ягодиц чисто ягодичное предлежание переводят в неполное ножное путем низведения ножки, а затем начинают извлекать плод.
Первый момент операции — извлечение плода за паховый сгиб до пупочного кольца — производится указательным пальцем, к-рый вводят в паховый сгиб (рис. 5, в). Тракцию производят кзади крючкообразно изогнутым пальцем во время потуги. Для усиления тракций рекомендуется обхватить руку, производящую операцию, другой рукой в области запястья. Переднюю ягодицу извлекают до нижнего края лобкового ‘ симфиза, и подвздошная кость плода становится точкой фиксации. Затем вводят палец второй руки в задний паховый сгиб и выводят заднюю ягодицу.
Затем акушер кладет оба больших пальца вдоль крестца плода, обхватывая остальными пальцами его бедра, и извлекает плод до пупочного кольца. Следующие три этапа экстракции ведутся также, как при ручном пособии. В случае гибели плода при чисто ягодичном предлежании извлечение можно производить за паховый сгиб с помощью инструментов (крючка, петли). Применение акушерских щипцов для извлечения плода за тазовый конец нежелательно в связи с высоким процентом осложнений.
Как помочь ребенку перевернуться
Пока до родов остается несколько недель, можно попробовать повлиять на ситуацию и сменить тазовое предлежание на головное. Перед выполнением рекомендаций, которые даны ниже, нужно проконсультироваться с лечащим врачом.
- Ложитесь на спину так, чтобы таз был приподнят выше головы. Лежите в таком положении 5-10 минут дважды в день. Упражнение можно выполнять с 32 недели беременности, пока малыш не перевернется.
- Займите коленно-локтевое положение и стойте в нем по 15 минут несколько раз в день. Благодаря силе тяжести головка плода должна перевернуться в правильное положение.
- Разговаривайте с малышом и просите его перевернуться. Многие мамы отмечают, что такой подход очень эффективен и действительно помогает добиться результата. Усилить эффект можно с помощью визуализации – мысленно представляйте, что ребенок уже перевернулся.
После 34 недели акушер-гинеколог может предложить провести ручной переворот. Процедура проводится под аппаратным наблюдением и считается достаточно безопасной.