Общая информация
Экзогенный аллергический альвеолит (ЭАА) – это группа заболеваний легких, которая характеризуется диффузно-воспалительными изменениями пульмональной ткани. Болезнь развивается после повторного вдыхания аллергенов.
Стоит различать два понятия: экзогенный аллергический и эозинофильный альвеолит. В первом случае каскад воспалительных реакций приводит к формированию стойкого фиброза. А при эозинофильном альвеолите в легочном интерстиции происходит активное накопление эозинофилов.
Этиология и клиника этих заболеваний схожи, разница обнаруживается в стойкости изменений, лечении и отдаленном прогнозе. При экзогенном аллергическом альвеолите нарушения носят постоянный характер, не склонны к регрессу. Эозинофильный альвеолит может быстро регрессировать на фоне правильно подобранной терапии.
Продолжительность жизни
Продолжительность жизни при экзогенном аллергическом альвеолите зависит от длительности контакта больного с антигенами, а также своевременности лечения. Прогноз жизни зависит от стадии развития заболевания. При острой форме ЭАА лечение становится эффективным и способствует полному выздоровлению (через месяц).
При хронической форме медикаментозные меры становятся малоэффективными. Развитие аллергического альвеолита экзогенного характера приводит к осложнениям и летальному исходу. Запоздалое лечение приводит к инвалидности человека, устраняющееся лишь путем трансплантации легких.
При отсутствии лечения возможны осложнения:
- Недостаток кислорода;
- Легочная гипертензия;
- Сердечная недостаточность как результат пониженной работоспособности легких.
Сколько живут пациенты при аллергическом альвеолите экзогенного характера? Все зависит от стадии болезни и эффективности, своевременности лечения. Чем более запущена болезнь, тем меньше живут люди. В среднем продолжительность жизни варьируется от 3 до 5 лет.
Классификация
Экзогенный аллергический альвеолит имеет множество классификаций.
По типу течения можно выделить:
- острый;
- подострый;
- хронический альвеолит.
В зависимости от вида аллергена заболевание может быть:
- бактериальным;
- грибковым;
- медикаментозным (в результате воздействия лекарственных препаратов);
- вызванным антигенами животного происхождения (сывороточные белки, экскременты животных, костная пыль);
- вызванным растительными антигенами (древесная пыль, пыльца, экстракты трав).
Отдельно можно выделить так называемые профессиональные аллергические альвеолиты.
К ним относят:
- болезнь сыроваров;
- лёгкое фермера;
- лёгкое любителей птиц;
- альвеолит мукомолов;
- кашель ткачей и другие.
Экзогенный аллергический альвеолит: клиническая картина
Различают три типа течения экзогенного аллергического альвеолита:
- острое;
- подострое;
- хроническое.
Острый аллергический альвеолит возникает через несколько часов после контакта с аллергеном. Он сопровождается лихорадкой с ознобом, кашлем, одышкой, чувством тяжести в груди, суставными и мышечными болями. Мокрота обычно отсутствует, или ее немного, она светлая. Часто пациента беспокоит головная боль в области лба. В течение двух суток эти признаки исчезают, однако после нового контакта с аллергеном возвращаются. В литературе этот феномен назван «синдромом понедельника»: за выходные аллерген удаляется из дыхательных путей, а в понедельник все симптомы рецидивируют. В течение длительного времени сохраняется слабость и одышка при нагрузке. Характерным примером острого течения является «легкое фермера». Встречается вариант аллергического альвеолита, напоминающий астму: после контакта с чужеродным веществом через несколько минут развивается приступ удушья со свистящими хрипами и выделением вязкой слизистой мокроты. Подострый вариант экзогенного альвеолита чаще возникает при бытовом контакте с аллергеном, например, у любителей птиц. Симптомы неспецифичны: кашель с небольшим количеством мокроты, слабость, одышка при нагрузке. Большую роль в диагнозе имеет история жизни пациента, его увлечения и условия проживания. При неправильном лечении развивается хроническая форма экзогенного аллергического альвеолита. Начало ее незаметно, но постепенно появляются и нарастают одышка при нагрузке, потеря веса, сердечная и дыхательная недостаточность. Часто пальцы рук приобретают вид «барабанных палочек», а ногти – «часовых стекол». Этот признак может говорить о неблагоприятном прогнозе для больного. Исходом экзогенного альвеолита становится «легочное сердце» и прогрессирующая сердечная недостаточность.
Причины и патогенез
В развитии ЭАА ключевую роль играет воздействие этиологического фактора. Причем для каждого вида заболевания характерен определенный антиген. Так, профессиональные альвеолиты могут быть вызваны следующими антигенами:
| Заболевание | Аллерген |
| Амбарная болезнь | Рассыпанная пшеница |
| Багассоз | Заплесневевший сахарный тростник |
| Болезнь работающих с древесной массой | Древесная пыль |
| Кашель ткачей | Заплесневевший хлопок |
| Легкое любителей птиц | Помет или эпидермис птиц |
| Легкое фермера | Прелое сено |
| Субероз | Пробковая пыль |
Кроме факторов непосредственного воздействия, важны и предрасполагающие. Экзогенным аллергическим альвеолитом болеет далеко не каждый, контактирующий с вредными веществами.
В группу риска по развитию заболевания входят:
- курильщики;
- лица, страдающие хроническими болезнями дыхательной системы (ХОБЛ, бронхит и другие);
- пациенты, имеющие аллергические заболевания (атопический дерматит, бронхиальная астма);
- длительно болеющие или ослабленные лица.
Стоит отметить, что чаще ЭАА развивается у пациентов из групп риска, при постоянной антигенной стимуляции дыхательного тракта.
В патогенезе ЭАА играют роль как иммунные, так и неиммунные механизмы. На начальном этапе развития заболевания происходит реакция гиперчувствительности третьего типа. При взаимодействии антигенов (мелкодисперсных частиц пыли, животных или растительных пептидов) и Ig G образуются иммунные комплексы, которые повреждают ткань легкого. В результате увеличивается проницаемость сосудистой стенки. В альвеолах (легочных пузырьках) начинают накапливаться форменные элементы (нейтрофилы) и воспалительные медиаторы.
В ответ на это активируется защитная система легочных макрофагов. Воздействие воспалительных медиаторов и факторов хемотаксиса усиливает некроз, приводя к еще большей деструкции легочной ткани. Все эти процессы происходят в течение 4-8 часов от повторного контакта с агентом.
Стадии экзогенного аллергического альвеолита
Далее развиваются иммунные Т-клеточные реакции (4-ый тип). Эти изменения начинаются спустя 1-2 суток от проникновения антигена. В очаг воспаления с большей силой начинают стремиться лимфоциты и моноциты. Длительная антигенная стимуляция вызывает активацию фибробластов и образование очаговых гранулем.
Подробнее о пневмокониозах (профессиональных заболеваниях легких)
Диагноз.
Острое воздействие антигена часто сопровождается нейтрофилией и лимфопенией. При всех формах болезни могут повышаться скорость оседания эритроцитов (СОЭ), уровень С-реактивного белка, ревматоидного фактора и иммуноглобулинов в сыворотке. Противоядерные антитела обнаруживают редко.
Анализ преципитинов сыворотки к ожидаемым антигенам относится к важнейшей части диагностического обследования. Они свидетельствуют об иммунологической реакции организма на воздействующий антиген. Однако диагностировать заболевание только по этому критерию невозможно, поскольку он позволяет судить лишь о количестве и типе антигена. Преципитины находят в сыворотке многих лиц, подвергшихся воздействию антигена, но без признаков аллергического альвеолита. Ложноотрицательные результаты могут быть обусловлены некачественностью антигенов и неадекватностью их выбора. Рекомендуется выделять антигены из окружающего воздуха.
На рентгенограмме грудной клетки типичные признаки отсутствуют. Изменения на ней не определяются даже у больных с явной симптоматикой болезни. При острой и подострой формах могут быть видны нечеткие пятна, диффузные или отдельные узелковые инфильтраты, при хронической форме появляется сеть диффузных узелковых инфильтратов. Ячеистость и сетчатость легочного рисунка свидетельствуют о прогрессировании заболевания. У больных редко выделяют такие нарушения, как плевральный выпот, уплотнение или прикорневая аденопатия.
Функциональные легочные пробы при всех формах свидетельствуют об уменьшении объема легких, нарушении диффузионной способности, снижении эластичности, гипоксии при физической нагрузке. В зависимости от тяжести болезни может быть обнаружена остаточная гипоксемия. Функциональные нарушения могут постепенно усугубляться или быстро развиваться при остром или подостром воздействии антигена. Важными критериями прогрессирования хронической формы болезни становятся изменения, свидетельствующие об обструкции дыхательных путей. В диагностических целях иногда прибегают к помощи бронхоальвеолярного лаважа (о характерных признаках промывной жидкости уже упоминалось).
Биопсия легкого показана, если для постановки диагноза недостаточно других критериев. Обычно вначале ее производят трансбронхиально, но в некоторых случаях возникает необходимость в открытой биопсии, поскольку она обеспечивает получение более адекватных данных. Несмотря на то что гистологические изменения довольно типичны, они не патогномоничны. Если биоптат получают в активной фазе болезни, в нем определяют интерстициальный альвеолярный инфильтрат, состоящий из плазматических клеток, лимфоцитов, иногда эозинофилов и нейтрофилов, и гранулёмы. Как правило, выявляют интерстициальный фиброз, но на ранних стадиях болезни он слабо выражен. Почти у половины больных обнаруживают бронхиолит, тогда как васкулит не относится к отличительным признакам болезни. В связи с отсутствием стандартных нераздражающих антигенов и подтвержденных данных кожные и ингаляционные пробы полезны лишь для экспериментальных целей. Точно так же не показаны пробы на клеточно медиированную (замедленную) гиперчувствительность.
Симптомы
Клиническая картина заболевания зависит от вида агрессивного фактора, его концентрации и длительности контакта. При массивном воздействии антигена развивается острая форма ЭАА.
Она характеризуется следующими симптомами:
- озноб;
- лихорадка;
- кашель;
- одышка;
- торакалгии (боли в груди);
- болезненные ощущения в суставах и мышцах;
- тошнота;
- слабость.
Объективно можно выявить симптомы массивной интоксикации, выраженную дыхательную недостаточность. При аускультации вначале определяется жесткое дыхание, которое вскоре сменяется разнокалиберными свистящими хрипами в различных отделах легких.
При прекращении контакта с антигеном симптомы исчезают в течение 1-2 суток. При продолжающемся воздействии развивается подострая форма заболевания. Симптомы становятся более стойкими, однако степень их выраженности снижается. Нарастают признаки интоксикации и астенизации. Пациенты стремительно теряют вес, их беспокоит быстрая утомляемость и непереносимость физической нагрузки. При аускультации определяется рассеянная крепитация и единичные сухие хрипы.
Хроническая форма ЭАА развивается при длительном и систематическом контакте с антигеном. В клинике доминируют признаки дыхательной недостаточности. Наблюдается также непереносимость физических нагрузок, кахексия, недомогание, слабость и малопродуктивный кашель. Лихорадка бывает редко. Аускультативная картина также неспецифична: признаки бронхиальной обструкции, единичные или множественные хрипы, крепитация.
Клиника экзогенного аллергического альвеолита крайне размыта.
Диагностика экзогенной аллергии
Если дифференциальная диагностика вызывает затруднения (при хроническом альвеолите), показана биопсия тканей легких и гистология
Для выявления болезни нередко используют метод определения преципитирующих антител к конкретному антигену, если считается, что именно контакт с ним вызвал проявление экзогенный аллергический альвеолит. Даже если в результате исследований будут выявлены высокие титры антител к антигену, он может рассматриваться в качестве провокатора болезни только в случае, когда есть и другие доказательства. Речь идет о клинических симптомах, данных рентгена, функциональных проявлениях болезни. Примерно у 30% практически здоровых людей, контактирующих с таким же антигеном, в лабораторных титрах будут выявлены преципитирующие антитела, поэтому только их наличие не позволяет делать серьезные выводы.
Чтобы уточнить диагноз назначается провокационная проба. Суть методики заключается в помещении пациента в обстановку, где он заболел, в тщательном контроле над его состоянием здоровья в это время. Особенно серьезно возникает потребность в провокационной пробе, когда врач подозревает, что причина болезни пациента может скрываться в кондиционере либо увлажнителе воздуха – такая бытовая техника становится рассадником вредоносных бактерий при нерегулярной чистке. Не всем показано проведение провокационной пробы, поскольку это чревато ухудшением самочувствия пациента.
Врач должен назначить дифференциальную диагностику с альвеолярным раком, признаками милиарного туберкулеза, саркоидоза и других аналогичных патологий. К примеру, при онкологическом поражении тканей легкого, в отличие от экзогенного альвеолита, нет четко прослеживаемой связи между текущим состоянием и экзогенным аллергеном. Также будут отличаться рентгенологические признаки, в крови не будут выявляться преципитирующие антитела к аллергенам.
При милиарном туберкулезе, в отличие от альвеолита, нет связи с наружными антигенами, заболевание протекает дольше и тяжелее, данные рентгена отличаются. Вдобавок, при туберкулезе выявляется положительная серологическая и кожная реакция с туберкулезным антигеном, в крови не находят повышения титров преципитирующих тел к экзоаллергенам. Саркоидоз будет отличаться от экзогенного альвеолита данными анализов и рентгеном, увеличением лимфоузлов, изменением глаз, суставов и пр.
Если дифференциальная диагностика вызывает затруднения (при хроническом альвеолите), показана биопсия тканей легких и гистология.
Диагноз токсико аллергический альвеолит выставляют на основании выявленных фактов:
- в санитарно-гигиенической характеристике указываются условия труда, чтобы обозначить вероятный контакт с определенным антигеном;
- одышка и сухой кашель, общее недомогание, подъем температуры выше 38 градусов спустя пару часов от контакта с антигеном. Все симптомы исчезают через пару часов после того, как контакт с раздражителем прерван;
- аускультативные и объективные данные, прослушивание над легкими 2-сторонней крепитации;
- сведения от пульмонолога и аллерголога;
- результаты инструментальных обследований;
- данные лабораторных анализов (повышение уровня TNF–b, СОЭ, интерлейкина-8, С-реактивного протеина, IgG и IgM).
Помимо перечисленных факторов, на аллергический альвеолит указывает снижение объема легких во время, рестриктивные вентиляционные нарушения. Врач может заметить форсированный выдох у пациента, физические нагрузки вызывают гипоксемию, скарификационные пробы дают положительный результат, как и провокационный ингаляционный тест.
На рентгене заметно сильное затемнение легочного поля, образуются мелкоочаговые тени, сетчато-узелковое поражение. Все перечисленные симптомы уходят через время, если устранить контакт с раздражителем.
Если заболевание протекает в острой и подострой форме, то легочные поля на рентгене выглядят, как матовое стекло, появляются нечеткие пятна и узелковые инфильтраты. Для хронической формы характерно появление плеврального выпота, сплошной сетки узелковых инфильтратов.
Сцинтиграфию для диагностики почти не используют, поскольку она не дает правильной информации в отношении ЭАА. Зато можно использовать бронхоальвеолярный лаваж, что позволяет выявить увеличение Т-лимфоцитов в 5 раз. Во время процедуры на легком видны пенные макрофаги.
Если перечисленных методов диагностики врачу недостаточно, чтобы определить окончательный диагноз, можно прибегнуть к биопсии. Аллергический альвеолит часто сопровождается перибронзиальными воспалительным инфильтратами. Три морфологических признака позволяют определить ЭАА – альвеолит, бронхиолит и гранулематоз. В какой бы форме не протекал экзогенный аллергический альвеолит лечение проводят в каждом случае.
Диагностика
Диагноз «экзогенный аллергический альвеолит» устанавливается на основании анамнестических (наличие источника антигенов в быту или на производстве) и клинических (симптомы заболевания) данных, а также результатов лабораторных и инструментальных исследований.
При проведении лабораторных исследований большее внимание следует уделить общему и биохимическому анализу крови. Для ЭАА характерен лейкоцитоз. Степень его выраженности зависит от стадии болезни. «Лейкоцитарный пик» наблюдается при остром течении. Вместе с ростом числа лейкоцитов может наблюдаться ускорение СОЭ, увеличение эозинофилов и сдвиг формулы влево.
При биохимическом исследовании выявляется рост уровня иммуноглобулинов G, M, А. Также возможно увеличение активности ревматоидного фактора. Рост уровня ЛДГ (лактатдегидрогеназы) свидетельствует об активном деструктивном процессе в тканях легкого.
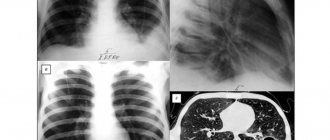
Рентген больного с ЭАА
Рентгенологическое исследование органов грудной клетки – основной инструментальный метод диагностики ЭАА. Он прост в применении, доступен и экономически выгоден. Кроме того, специфические изменения хорошо визуализируются на снимке.
В начале заболевания чаще всего патологию выявить не удается. Изредка можно увидеть феномен «матового стекла»: снижение прозрачности легочных полей. При прогрессировании болезни обнаруживаются узелково-сетчатые затемнения. При этом размер теней не превышает 0,3 см в диаметре.
При хроническом течении визуализируются четкие линейные тени, узелковые затемнения. В тяжелых случаях можно увидеть так называемое «сотовое легкое»: чередование участков затемнения и просветления.
Компьютерная томография считается более чувствительным методом диагностики. Ее назначают при подозрении на начальную стадию заболевания и при отсутствии характерных изменений на рентгене.
КТ экзогенного аллергического альвеолита
В качестве функционального теста наиболее часто применяют исследование внешнего дыхания. В острой стадии можно выявить рестриктивный тип нарушения дыхания. При этом уменьшается общая и жизненная емкость легких, функциональная остаточная емкость и функциональный остаточный объем. Индекс Тиффно находится в пределах нормы.
При хронической форме наблюдается уменьшение статических показателей. При исследовании можно выявить признаки выраженной обструкции или эмфиземы.
Наиболее специфичным показателем является диффузионная способность легких. Ее снижение – первый признак заболевания. Исследование этого показателя в динамике может объективно показать изменение состояния пациента.
Провокационные тесты представляют собой ингаляцию аэрозоля, который содержит специфические антигены. У сенсибилизированных лиц эта процедура вызывает приступ, подобный астматическому. Данный метод не пользуется популярностью из-за неспецифичности и отсутствия технического оснащения. Провокационные тесты могут быть использованы лишь для подтверждения этиологической природы заболевания.
Течение болезни.
Клиническая картина индивидуальна и зависит от частоты и интенсивности воздействия антигена, а также от других особенностей организма. Различают острый, подострый и хронический аллергический альвеолит. При острой форме кашель, повышение температуры тела, озноб, недомогание и одышка появляются через 6-8 ч после воздействия антигена и исчезают обычно через несколько дней, если прекращается его воздействие. Подострая форма протекает скрыто в течение нескольких недель после воздействия, проявляясь кашлем и одышкой, и может прогрессировать до появления цианоза и нарушения дыхания, когда требуется госпитализация больного. Иногда подострая форма может развиться после острой, особенно при продолжающемся воздействии антигена. У многих больных с острой и подострой формой субъективные и объективные признаки болезни исчезают через несколько дней, недель или месяцев после прекращения воздействия вредного фактора. В противном случае болезнь может перейти в хроническую форму, но частота подобной трансформации неизвестна. Хроническая форма заболевания может быть представлена постепенно прогрессирующей интерстициальной болезнью легких, сопровождающейся кашлем и одышкой при физической нагрузке без предшествующих проявлений острой или подострой формы. Постепенное начало заболевания происходит, как правило, при воздействии низких доз антигена.
Лечение
Главным моментом в лечении ЭАА является исключение взаимодействия с этиологическим агентом — аллергеном. Если заболевание имеет связь с трудовой деятельностью, для пациента необходимо создать условия, в которых контакт с агентом будет минимальным.
В качестве консервативной терапии используются иммуносупрессивные препараты и средства, корректирующие кислородную недостаточность.
Глюкокортикостероиды эффективны при всех формах ЭАА. Они уменьшают воспалительные явления, снижают степень фиброзирования легочной ткани. В зависимости от характера течения заболевания терапия может длиться от 3-4 недель до нескольких лет. При хронической форме эффекты стероидов менее выражены. В качестве базисной терапии используют системные гормональные препараты, однако, чтобы избежать побочных явлений, допустимо назначение местного лечения на этапе поддерживающей терапии.
В целом о лечении альвеолитов читайте здесь
При значительных нарушениях иммунного статуса возможно применение цитостатических препаратов. Они также способны замедлить прогрессирование заболевания, привести пациента к стойкой ремиссии. Однако такая тактика лечения используется редко ввиду малого количества исследований.
В качестве симптоматического лечения назначают бронхолитики (при развитии обструктивного синдрома) и кислородотерапию (при наличии выраженной дыхательной недостаточности).
При неэффективности терапии и быстром прогрессировании заболевания прибегают к хирургическому лечению. Пациентам производится пересадка донорских легких. Необходимо учитывать, что при повторном контакте с аллергеном зачастую происходит рецидив заболевания в пересаженном легком.
Мнение эксперта
Людмила Соколова
Педиатр, врач высшей категории
Задать вопрос
Лечения ЭАА у детей производится по тем же клиническим рекомендациям. Расчет дозы производится исходя из массы тела ребенка и степени выраженности симптомов.
Лечение аллергического альвеолита
Терапия назначается в зависимости от формы заболевания и тяжести клинических проявлений.
При остром течении патологии для снятия симптомов бывает достаточно прервать контакт больного с этиологическим фактором. Но это эффективно только в том случае, если пациент контактировал с аллергеном в течение всего нескольких часов.
Когда аллергические агенты воздействуют на организм человека длительное время и контакт массированный, то для устранения клинических проявлений потребуется медикаментозное лечение. Медикаментозная терапия начинается с приема кортикостероидов. Они позволяют быстро избавиться от аллергической реакции и устранить воспаление.
В острой фазе назначаются следующие препараты:
- Преднизолон.
- Азатиоприн.
- Купренил.
При выборе начальных доз и длительности курса врач учитывает наличие у пациента сопутствующих заболеваний, его возраст и массу тела, выраженность симптомов. При острой форме болезни курс гормональных средств длится в течение месяца. Подострая форма требует более длительного курса. Гормональные кортикостероиды отменяются после стабилизации состояния больного. Им на смену приходят бронхолитики и антигистаминные средства. При хроническом течении патологии пациентом прописывают препараты, улучшающие функционирование сердечной мышцы.
Справочные материалы (скачать)
| # | Файл | Размер файла |
| 1 | Профессиональный экзогенный аллергический альвеолит. Клинические рекомендации.МЗРФ.2019 | 971 КБ |
| 2 | Экзогенный аллергический альвеолит. Диф.диагностика (пособие для врачей).2013 | 899 КБ |
| 3 | Профессиональный экзогенный аллергический альвеолит. Клинические рекомендации.МЗРФ.2019 | 971 КБ |
| 4 | Гиперсенситивный пневмонит (экзогенный аллергический альвеолит) у детей (диагностика и лечение). Клинические рекомендации | 969 КБ |
| 5 | Случай рецидивирующего варианта течения экзогенного аллергического альвеолита | 231 КБ |
| 6 | Клинический случай трудности диагностики экзогенного аллергического альвеолита | 346 КБ |