Острый лимфобластный лейкоз – это патологическое злокачественное новообразование в кроветворной системе. Заболевание берёт начало в костном мозге, где происходит образование в больших количествах лейкоцитов (незрелые белые кровяные тельца). Острый лимфобластный лейкоз абсолютно контролирует процессы роста, равномерного обновления, а сложное созревание всех клеток человека утрачивается. Лейкоциты не созревают и не становятся полноценными и функциональными клетками, однако, происходит их быстрое и бесконтрольное деление. Таким образом, отмечается процесс вытеснения злокачественными здоровых клеток, чтобы занять их положение в костном мозге. Поэтому он и утрачивает способность образовывать здоровые тромбоциты, эритроциты и лейкоциты. Это становится причиной анемий, инфекционных осложнений и частых кровотечений. Иногда именно эти симптомы и становятся первыми признаками острого лимфобластного лейкоза.
Все лейкозы через кровь и лимфатическую систему распространяются по всему организму и поражают практически все системы. Поэтому такая аномалия считается системной злокачественной патологией и без своевременного, соответствующего лечения летальный исход может наступить уже через несколько месяцев от начала заболевания.
Острый лимфобластный лейкоз причины
В развитие этого заболевания у человека предполагают нарушения в составном и структурном наборе хромосом, которые могут вызываться под действием наследственных или приобретённых факторов в результате своеобразных мутаций в генах. К основным таким факторам можно отнести ионизирующую радиацию, а также не последнюю роль в образовании острого лимфобластного лейкоза играют химические мутагены.
Имеются доказательства того, что данное патологическое новообразование учащается среди лиц, которые подверглись действиям бензола или принимавшие цитостатические препараты, такие как Мустарген, Лейкаран, Имуран, Сарколизин и Циклофосфан.
Также имеются предположения, что наследственный фактор предрасполагает развитие данной патологии в лимфатической ткани. Кроме того, существуют описания наблюдений, которые касаются доминантного и рецессивного путей наследования острого лимфобластного лейкоза с низкой заболеваемостью в определённых этнических группах и высокой – в других. В основном в таких случаях происходит наследование не самого заболевания, а способности хромосом подвергаться изменчивости, т.е. лимфоклетки могут трансформироваться в лейкоз. Поэтому при хромосомном анализе было установлено, что острый лимфобластный лейкоз характеризуется расселением клона патологических клеток по всему организму, которые образовались от первой, прошедшей мутацию, клетки.
Острый лимфобластный лейкоз симптомы
Для этого онкологического заболевания характерны несколько этапов его протекания. К ним относятся: предлейкозный период, за ним следует острая форма, потом наступает ремиссия, после которой наблюдаются рецидивы болезни и последний этап – это терминальный. Конечно, последние три этапа острого лимфобластного лейкоза в большинстве случаев зависят от эффективности проведенного лечения. И если данное заболевание излечивается, то рецидивные процессы и терминальный этап абсолютно отсутствуют. А при резистентности первичного характера наблюдаются чередования ремиссии с рецидивом.
Во время протекания предлейкозного периода клинические признаки острого лимфобластного лейкоза практически невозможно диагностировать. А вот острый период начинается довольно быстро и характеризуется разнообразностью симптомов, для которых свойственны процессы сильного увеличения патологической ткани и подавления нормальной функции кроветворения. Это проявляется бластной трансформацией костного мозга, увеличением соматических органов и лимфоузлов.
У взрослых разные формы острого лимфобластного лейкоза характеризуется ранними интоксикационными симптомами, анорексией без значительного снижения веса, болями в области суставов и костей. Далее наблюдается увеличение таких органов, как печень, селезёнка и лимфоузлы, особенно в области шеи, в подмышечной части и в паху. При увеличенных подчелюстных лимфоузлах, околоушных и окологлазничных отмечается симптоматический комплекс Микулича. В процессе заболевания у многих пациентов отмечается бледность слизистых и кожных покровов.
Также острый лимфобластный лейкоз может проявляться геморрагическим синдромом, который выражается кровоизлияниями полиморфного характера от небольших размеров до значительных, а также носовыми кровотечениями, почечными и из желудочно-кишечного тракта. Все эти признаки указывают на развитие тромбоцитопении и анемии в связи с подавленностью обычного кроветворения.
Для острого лимфобластного лейкоза свойственны редкие симптомы, такие, как лейкемиды, которые образуются на поверхности кожи и в её жировой клетчатке. Также могут присутствовать некротические изменения кожных покровов, слизистых оболочек полости рта и кишечника.
Во время прогрессирования патологического процесса острый лимфобластный лейкоз распространяется на многие органы. К ним относятся и ЦНС, и лёгкие, и органы зрения, а также органы половой сферы. Такие клинические симптомы больше характерны для рецидивов злокачественного заболевания. А вот когда острый лимфобластный лейкоз характеризуется появлением этих признаков вначале заболевания, то это свидетельствует о плохом прогнозе патологии.
Признаки, симптомы и проявления
Клиническая картина этого заболевания носит весьма неоднозначный характер, на ранних этапах симптомы могут быть приняты за проявления другой патологии.
Основные признаки представлены:
- лихорадочной реакцией;
- ознобом;
- отсутствием аппетита;
- снижением массы тела;
- слабость, вялость, головокружения;
- геморрагические проявления – спонтанные синяки, петехии, геморрагии;
- частые инфекционные заболевания;
- бледные кожные покровы;
- болезненность в суставах;
- рвота (часто с примесью крови);
- увеличение размеров печени и селезенки, болезненность при их пальпации.
В связи с поражением опорно-двигательного аппарата довольно возникают патологические переломы.
При проведении диагностических процедур можно выявить:
- в общем анализе крови: снижение уровня тромбоцитов, эритроцитов и гемоглобина, увеличение лейкоцитов и СОЭ;
- в миелограмме: бластные клетки.
Для оценки работы других органов и систем следует провести биохимический анализ крови, снять электрокардиограмму, сделать ультразвуковое исследование органов брюшной полости, обзорную рентгенограмму органов грудной клетки.
Острый лимфобластный лейкоз у детей
Данное злокачественное новообразование считается самой распространённой формой лейкоза среди подростков и детей, выявляясь практически в 80% всех случаев. По статистике этой патологией ежегодно заболевает почти 500 подростков и детей в период от рождения до четырнадцати лет.
Острый лимфобластный лейкоз может поражать как детей любого возраста, так и взрослых. Хотя гораздо чаще это заболевание диагностируют среди мальчиков от года до пяти лет, чем девочек.
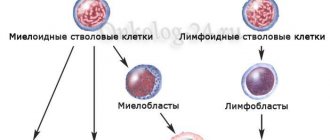
У детей острый лимфобластный лейкоз обусловлен злокачественными мутациями лимфоцитов, в результате которых новые клетки прекращают своё развитие. Такой процесс остановки может произойти на любом этапе формирования клеток, поэтому острый лимфобластный лейкоз может проявляться разными формами. Все они имеют разное клиническое течение болезни, и тактика лечения тоже будет зависеть от этих форм.
На данный момент нет точных причин, которые способствовали бы или влияли на развитие острого лимфобластного лейкоза у детей. Известно только, что заболевание начинает развиваться тогда, когда злокачественно изменяются предшественники лимфоцитов. Такие мутации меняют весь наследственный материал клетки. Но в основном остаётся непонятным, почему у одних детей эти изменения в генах приводят к образованию патологии, а у других детей – нет. Это можно также объяснить тем, что на острый лимфобластный лейкоз влияет не только генетическая предрасположенность, но и внешние факторы. Таким образом, это заболевание считается многофакторным.
Известно также, что такие заболевания как анемия Фанкони и синдром Дауна повышают риск развития данной злокачественной патологии у детей. Кроме того, излучение рентгеновскими лучами, радиация, химические канцерогены, медицинские препараты и определённые вирусы могут способствовать развитию острого лимфобластного лейкоза у детей.
В течение нескольких недель развивается первая клиническая картина заболевания. Так как опухолевые патологические клетки поражают постепенно весь костный мозг и другие органы, то и симптоматика острого лимфобластного лейкоза у детей вначале проявляется вялостью, отсутствием интереса к играм и бледностью. Это объясняется недостаточным количеством в организме ребёнка эритроцитов, которые доставляют кислород всем клеткам. А дефицит полноценных лимфоцитов и гранулоцитов ослабляет иммунную систему, что является следствием развития частых инфекций с лихорадочной температурой.
При отсутствующих тромбоцитах, возникают кожные кровоизлияния и кровоточивости слизистых. Злокачественные клетки, продвигаясь по всему организму, вызывают не только изменения крови, но и боли в разных органах. В первую очередь появляются болевые ощущения в костях рук и ног, после заполнения костного мозга и костных полостей лейкозными клетками. Иногда эти боли приобретают такую силу, что дети не в состоянии даже ходить. При скапливании патологических клеток в лимфоузлах, печени и селезёнке появляются боли в области живота. А при распространении заболевания в оболочки мозга дети жалуются на головные боли, у них отмечается паралич лицевого нерва, нарушается зрение и может открыться рвота.
Симптоматика острого лимфобластного лейкоза у разных детей может протекать и проявляться индивидуально. Поэтому для уточнения диагноза необходимо пройти полное диагностирование заболевания.
При подозрении на эту аномалию, педиатр назначает лабораторные исследования в виде развёрнутого анализа крови. А уже изменения в гемограмме вынуждают сделать костномозговую пункцию в стационаре, для окончательного подтверждения диагноза. Чтобы получить более точную информацию о поражённых органах назначают УЗИ, рентген, МРТ, КТ и сцинтиграфию скелета, люмбальную пункцию.
Острый лимфобластный лейкоз лечение
При подтверждённом диагнозе пациентам в специализированной клинике начинают применять наиболее современное и эффективное лечение. В терапии острого лимфобластного лейкоза первостепенное место отдают полихимиотерапии. Для этого больным назначают приём цитостатических препаратов, которые замедляют и уменьшают рост раковых клеток. Некоторым пациентам дополнительно проводят лучевое облучение ЦНС. А применение высокодозной химиотерапии даёт возможность провести трансплантацию стволовых клеток. Основная цель в таком лечении острого лимфобластного лейкоза заключается в возможности полного уничтожения злокачественных лейкемических клеток по всему организму, чтобы восстановить полноценную работу костного мозга.
Продолжительность и интенсивность полихимиотерапии, необходимость в проведении лучевого облучения нервной системы, трансплантации, а также исход лечения и прогнозирование во многом будут зависеть от типа острого лимфобластного лейкоза, его распространении по всему телу больного и от того, как заболевание поддаётся лечению.
Одновременно с химиотерапией назначается сопроводительная терапия острого лимфобластного лейкоза, которая направлена на борьбу с различными инфекциями, при этом устраняются побочные эффекты после полихимиотерапии и симптомы интоксикации. Для тяжёлой формы тромбоцитопении и анемии назначается переливание кровезаменителей.
Проведение пересадки клеток костного мозга входит в один из методов лечения такого заболевания, как острый лимфобластный лейкоз. Она используется для тех пациентов, у которых имеются осложнения при наличии хромосомы филадельфийского типа. Важным моментом в процессе терапии остаётся недопущение присоединения инфекции, из-за ослабления у больных иммунной системы. Острый лимфобластный лейкоз хуже поддаётся лечению у взрослых в отличие от детской патологии.
Диагностика
Важно своевременно приступить к лечению заболевания, только так возможно улучшить дальнейший прогноз. Для выявления острого лимфолейкоза используют несколько мер диагностики, которые рассмотрены в таблице:
| Наименование диагностического исследования | Описание |
| Общий анализ крови | Первое и быстрое исследование, позволяющее заподозрить нарушения в организме. Патология характеризуется повышенным уровнем лейкоцитов, снижением эритроцитов и тромбоцитов, увеличивается СОЭ. |
| Пункция костного мозга | Основные изменения происходят в костном мозге, поэтому пункция является необходимой мерой диагностики. Позволяет рассмотреть нарушения в хромосомах, а также установить разновидность бластовых клеток. |
| КТ, МРТ и рентгенография | Способствуют выявлению структуры и увеличения лимфатических узлов. |
| УЗИ | Проводится с целью контроля за состоянием селезенки. |
| Люмбальная пункция | Для диагностики используют спинномозговую жидкость для обнаружения лейкемических клеток. |
Для постановки точного диагноза необходимо полное обследование с применением всех вышеперечисленных методик. При обнаружении первых симптомов заболевания необходимо срочно обратиться в медицинское учреждение.
Острый лимфобластный лейкоз прогноз
На сегодня около 70% детей, которые страдают острым лимфобластным лейкозом, имеют пятилетнюю ремиссию, а вот у взрослых длительность периода ремиссии можно достичь только в 20%. Например, в Германии из 600 больных, которые впервые заболели данной патологией, у 90 отмечаются рецидивные процессы заболевания, т.е. практически у каждого седьмого. В основном, возврат болезни встречается в первые два года после диагностирования патологии и в редких случаях – через пять лет.
Как правило, шансов на выздоровление после возврата острого лимфобластного лейкоза очень мало, хотя у некоторых пациентов повторная терапия даёт неплохие результаты. Пятилетняя выживаемость при повторных проявлениях болезни составляет около 35%.
Статистические показатели не могут предсказывать прогнозы злокачественной патологии. Острый лимфобластный лейкоз может, как протекать, так и завершаться совершенно непредсказуемо, даже имея при этом самое благоприятное течение или наоборот.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
Прогноз
После проведения терапии пациент в течение трех месяцев должен наблюдаться у врача. Дальнейший прогноз на выздоровление определяется на основе активности болезни.
Если лимфолейкоз носит агрессивный характер и сопровождается нарастающими симптомами, летальный исход наступает в течение двух лет. Улучшение общего состояния отмечается в 70% случаях.
Но добиться полного излечения затруднительно. Даже после проведенного лечения средняя продолжительность жизни составляет около десяти лет.