Согласно стандартной медицинской выкладке, пневмония это воспалительно-дегенеративное и вместе с тем наиболее часто инфекционное заболевание нижних дыхательных путей. Второе название патологии — воспаление легких, что красноречиво свидетельствует в пользу сути патогенного процесса.
Однако говорить, что в болезнетворный процесс вовлекается лишь легочная ткань не верно. Заболевание затрагивает структуры бронхов и в некоторых случаях иные анатомические образования нижних дыхательных путей. Речь идет о сложном и многоплановом заболевании, которое потенциально летально.
Если верить данным статистики, встречается указанный недуг у каждого сотого человека. По меньшей мере, каждый третий знает не понаслышке, что представляет собой описываемая болезнь. Лечение должно начинаться незамедлительно во всех случаях воспаления легких, так прогноз будет наиболее благоприятным. Что же нужно знать о подобной болезни?
Причины заболевания
Причины заболевания
Причина развития заболевания всегда одна – проникновение и размножение инфекционного агента, отличаются только факторы, при которых это происходит:
- не долеченные вирусные, бактериальные или грибковые заболевания;
- осложнения после перенесенных болезней;
- поражение органов дыхания различными химическими реактивами или парами при вдыхании;
- повышенный уровень радиации с присоединением инфекции;
- аллергия, которая затрагивает органы дыхания;
- простудные заболевания по причине переохлаждения;
- термические ожоги легких при пожаре;
- проникновение инородного тела в дыхательные пути.
Любое условие, которое создает благоприятную среду для размножения микробов и развития пневмонии может считаться причиной возникновения болезни. Поэтому медики подразделяют воспаление легких на госпитальную форму и внегоспитальную.
Кроме этого, пневмония делится на виды в зависимости от возбудителя, также от этого зависит тяжесть болезни и клиническая картина:
- стрептококки – наиболее частые возбудители, болезнь всегда протекает в тяжелой форме, часто является причиной летального исхода;
- микобактерии – часто заражаются дети и молодежь;
- заражение хламидиями часто происходит среди молодого поколения и людей среднего возраста, в основном на объектах, оснащенных искусственной вентиляцией;
- гемофильная палочка обычно поражает органы дыхания курильщиков и больных с хроническими болезнями легких и бронхов;
- заражение энтеробактериями случаются редко, как правило, это происходит с больными сахарным диабетом и страдающими болезнями сердца, почек и печени;
- стафилококковые пневмонии чаще развиваются у пожилых людей, перенесших грипп;
- есть пневмонии, возбудителем которых являются неизвестные или редкие грибы и бактерии.
Причины заболевания
При постановке диагноза и назначении лечения необходимо учитывать этиологию пневмонии, возбудителя, анамнез и наличие сторонних заболеваний. Часто воспаление легких лечится амбулаторно, в тяжелых случаях больного госпитализируют.
Кто чаще болеет пневмонией и в чем ее опасность?
Острое воспаление легких инфекционного характера называют пневмонией. Из числа обратившихся людей с подозрениями, болезнь диагностирую у 5–10%, в пожилом и детском возрасте частота увеличивается на 5%. Возбудителями заболевания считаются:
- грибковые и вирусные инфекции;
- микоплазмы;
- стафилококки и пневмококки;
- грамотрицательные микроорганизмы.
Кроме прочего, причинами развития воспаления без температуры могут стать механические повреждения грудной области, отравление токсинами и аллергия. На особенном контроле должны быть:
- пожилые люди (старше 65 лет);
- люди с ослабленным иммунитетом;
- те, кто долгое время употребляет иммунодепрессанты;
- люди с респираторными заболеваниями, такими как хроническая обструктивная болезнь легких (ХОБЛ);
- те, кто использует ингаляционные кортикостероиды в течение длительных периодов времени;
- курящие, и злоупотребляющие спиртным;
- стоящие на учете в тубдиспансере с туберкулезом легких;
- раковые больные;
- ВИЧ-инфицированные;
- те, кому проводилась длительная, искусственная вентиляция легких;
- имеющие нарушения акта глотания;
- люди, с болезнями почек и сердца.
Выделение токсинов определенными микроорганизмами вызывает некроз ткани легких. Осложнения вследствие позднего лечения болезни носят угрожающий жизни характер, развивается:
- отек легких;
- гнойный плеврит;
- инфекционно-токсический шок;
- сенильный психоз;
- сепсис;
- миокардит.
Заражение воздушно-капельным путем, бывает чаще, чем через кровь от очагов инфекции внутри организма.
Первые признаки воспаления легких у взрослых
Первые признаки воспаления легких у взрослых
Раньше среди больных пневмонией была достаточно высокая смертность. Сегодняшняя медицина при лечении заболевания дает положительный прогноз при условии своевременного лечения. Поэтому необходимо знать, как проявляются первые признаки воспаления легких:
- резкое повышение температуры тела, озноб;
- кашель, первые дни может быть сухим, затем влажный;
- насморк;
- общее недомогание;
- тяжелое дыхание.
Необходимо помнить, что инкубационный период у пневмонии весьма короткий, всего 2-3 дня, затем заболевание начинает интенсивно прогрессировать, и если не провести лечение вовремя, больной может умереть. Поэтому важно при первых признаках пневмонии обратиться в лечебное учреждение.
Начало болезни всегда имеет острую форму, но симптомы зависят от возраста, иммунной системы и индивидуальных особенностей организма. Первые признаки при воспалении легких у разных людей могут существенно отличаться. У некоторых может отсутствовать температура или кашель, особенно, если до этого человек проходил терапию антибиотиками во время лечения другого заболевания.
Дополнительные симптомы у взрослых пациентов появляются позже:
- начинает отделяться гнойная мокрота;
- боли в грудной клетке;
- дыхательная недостаточность;
- синюшность кожи, особенно на лице, это происходит из-за кислородного голодания;
- тахикардия, пониженное давление.
Основным из первых признаков воспаления легких является кашель разной интенсивности. Сначала он может быть нечастым и сухим, затем, если лечение начато не было, переходит во влажный. Появляется гнойная зеленоватая мокрота.
Боли в грудной клетке
Если человек заболел ОРВИ, то его состояние должно улучшиться через неделю, если этого не произошло, а состояние ухудшилось – можно заподозрить пневмонию. При этом температура обычно бывает очень высокой, только атипичная пневмония сопровождается субфебрильной температурой. Часто бывает, что больной начинает испытывать облегчение, но происходит резкое повышение температуры и состояние ухудшается. Как правило, лекарственные жаропонижающие препараты не имеют действия. Это сигнал для срочного визита к врачу.
Часто заболевший ощущает боль в грудной клетке при кашле или дыхании, этот тревожный симптом указывает на то, что в воспалительный процесс вовлечена плевра. Человек становится бледным, ему тяжело дышать, повышается потоотделение, появляется лихорадка, бред и другие симптомы интоксикации организма.
Все эти проявления можно считать первыми признаками воспаления легких, что требует немедленного обследования. Следует заметить, что первые признаки воспаления легких у женщин ничем не отличаются от мужчин, разница лишь в том, что по причине курения мужчины чаще подвергают себя этому заболеванию, чем женщины.
Как выявить бессимптомную пневмонию
Скрытая или бессимптомная пневмония отличается латентным течением без проявления характерных признаков воспаления. Высокая температура тела, кашель, резкое ухудшение общего состояния в этом случае отсутствуют, но опытный доктор дифференцирует скрытое воспаление легких от других заболеваний дыхательных путей.
У детей в раннем возрасте при таком течении болезни наблюдают:
Потеря аппетита – один из признаков бессимптомной пневмонии у детей
- резкое снижение аппетита, вплоть до полного отказа от еды;
- нарушение сна;
- затрудненное хриплое дыхание;
- частые покашливания в течение дня и ночью;
- общая слабость, вялость, капризы;
- повышенное потоотделение;
- признаки асфиксии – синеватый оттенок губ и кончиков пальцев.
На основании этих признаков педиатр распознает патологию легочной ткани и направляет малыша на дополнительное обследование и консультацию к врачу-пульмонологу.
Взрослые пациенты, страдающие бессимптомной пневмонией, отмечают быструю утомляемость, тахикардию, одышку. Нарушается сон и аппетит, возникает нервозность, возможны депрессивные состояния. Иногда появляется навязчивый кашель.
Анализ мокроты
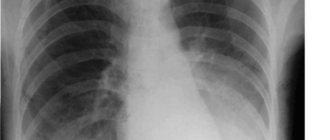
Для постановки точного диагноза врач направляет пациента на анализ крови и мокроты. В биологических жидкостях больного пневмонией определяется повышенное содержание лейкоцитов, что свидетельствует о скрытом воспалительном процессе. На основании результатов анализов пациента направляют на рентгенологическое обследование. В случае пневмонии на снимке видны очаговые изменения рисунка легкого в виде участка затемнения.
Рентгенограмма является основанием для окончательной постановки диагноза, однако ранний возраст и беременность служат противопоказаниями для такого метода исследования.
Первые признаки у детей
Первые признаки у детей
При воспалении легких первые признаки у детей существенно отличаются от взрослых. Родителям рекомендуется обращать внимание на малейшие изменения в самочувствии ребенка. Первыми симптомами легочных воспалительных процессов можно считать:
- высокая, не спадающая температура, обычно выше 390С, которую не снижают даже жаропонижающие средства;
- ребенок становится вялым, отказывается от еды, постоянно плачет;
- повышается потоотделение;
- необходимо учитывать, что у грудных детей функция терморегуляции еще не полностью отрегулирована и температура может быть не высокой;
- у малышей нарушается ритм дыхания, оно становится частым, если обратить внимание на грудную клетку ребенка, одна сторона будет запаздывать при дыхании. У новорожденных детей может выделяться пена из носа или ротовой полости, ребенок по причине одышки может надувать щеки;
- если развивается атипичная пневмония, симптомы могут быть похожими на ОРВИ, но одышка и повышенная температура служат тревожными факторами;
- кашель обычно бывает нарастающим, сначала возникает покашливание, затем сухой кашель, переходящий во влажный;
- грудные дети могут страдать от диареи и рвоты;
- малыш капризничает, отказывается от груди, часто плачет, плохо спит.
При таких симптомах следует немедленно вызвать врача, при своевременном лечении пневмония обычно имеет положительный прогноз и проходит без осложнений.
Возможные последствия
Принимая лекарство, строго придерживайтесь инструкции или следуйте указаниям врача!Неполноценное и неправильное лечение воспаления легких у взрослых может привести к развитию серьезных осложнений, к которым относятся:
- острая дыхательная недостаточность;
- плеврит;
- обструкция бронхов;
- септический шок;
- сепсис;
- коллапс легкого;
- сердечно-сосудистая недостаточность.
Подробнее о последствиях
Формы пневмонии
Формы пневмонии
Воспаление легких по локализации процесса и тяжести болезни делят на четыре формы, которые имеют различные первые признаки:
- Острая форма воспаления, не представляет опасности при своевременном лечении. Могут возникнуть осложнения при отсутствии лечения. Развивается по причине проникновения инфекционного агента, может являться следствием перенесенных заболеваний. Первый признак – высокая температура и кашель.
- Хроническая форма пневмонии, возбудитель которой постоянно присутствует в тканях и слизистых дыхательных путей. Эта форма болезни имеет фазы обострения и ремиссии, развивается в редких случаях, но представляет опасность из-за затяжного течения и смазанной симптоматики. Самый первый признак этой формы болезни – это ослабленный иммунитет, и если больного вовремя не начать лечить, может воспаление перейти в плеврит и закончиться смертью.
- Крупозная пневмония характеризуется поражением большей доли легкого и считается самой опасной формой. Лечение проводится в условиях стационара под наблюдением врачей. Эта форма болезни служит обычно продолжением острой или хронической формы воспаления легких и первым признаком служит затрудненное дыхание и высокая температура.
- Очаговая пневмония развивается в определенном сегменте легких, опасности не представляет, но лечение необходимо своевременное, иначе может развиться острая или хроническая форма со всеми вытекающими последствиями.
Для того, чтобы определить форму пневмонии, необходимо провести ряд исследований крови и сделать рентген грудной клетки. Для понимания серьезности заболевания достаточно обратить внимание на первые признаки и дополнительные симптомы, чем ярче клиническая картина, тем опаснее пневмония для жизни человека.
Факторы, провоцирующие снижение защитных сил организма
- Длительные и хронические стрессы, частые психоэмоциональные перегрузки.
Вызывают активную выработку трех гормонов коры надпочечников: адреналина, норадреналина, кортизола. Эти вещества провоцируют угнетение выработки интерферона и лейкоцитов, изменяют состав крови. Все это чревато снижением активности работы иммунитета.
- Алиментарные факторы.
Они же факторы питания. Неправильно составленный рацион приводит к тому, что защитная система организма оказывается неспособна дать достойный отпор бактериям и вирусам. Недостаток витамина C наиболее опасен, поскольку именно это вещество в ответе за нормальный синтез интерферона организма.
- Ослабление иммунитета по причине частых острых респираторных вирусных инфекций, иных бактериальных патологий. Они подтачивают силы тела изнутри, вызывая хроническое снижение активности защитной системы организма.
- Наличие очагов хронической инфекции. Опасны, в том числе, кариозные полости, больное горло, пораженные суставы.
- Табакокурение. Негативно сказывается на функционировании всех систем и органов человеческого тела. Горячий дым, никотин, вредные смолы, все это оказывает на организм крайне негативное воздействие. В частности, страдают легкие: альвеолы расширяются, заполняются экссудатом и т.д. Определяется угнетение местного и общего иммунитета.
- Наличие в анамнезе сложных хронических заболеваний. Говоря упрощенно, они обращают внимание иммунитета на себя. Чтобы дать достойный ответ вирусам и бактериям у защитой системы попросту не остается сил.
- Злоупотребление этиловым спиртом. Употребление алкогольных напитков вызывает снижение иммунитета. Максимальная допустимая доза алкоголя в сутки составляет не более 50 миллилитров. В таком случае эффект окажется обратным. Все что больше — это избыток, влекущий проблемы разного рода.
- Сердечная недостаточность, артериальная гипертензия. Эти недуги способны спровоцировать застойную форму воспаления легких.
Несмотря на все сказанное, бывают и иные формы пневмонии, спровоцированные травматическим поражением грудной клетки, ионизирующего излучения (радиации), аллергическими агентами (так называемая вторичная аллергическая пневмония). Чтобы определить характер процесса нужно пройти тщательную диагностику.
Что делать при первых признаках воспаления легких?
Важно соблюдать постельный режим
Зная, как проявляются первые признаки пневмонии, можно вовремя обратиться к врачу и начать лечение. Некоторые формы болезни имеют почти бессимптомное течение, что затрудняет их диагностику. Если речь идет о детях или пожилых людях, терапия требуется незамедлительно при появлении характерных признаков пневмонии.
В первую очередь необходимо обеспечить больному постельный режим и покой. Если температура тела очень высокая, нужно принять жаропонижающее средство. Можно давать пить чай с лимоном.
Антибактериальную терапию должен назначать врач после исследования мокроты и выявления возбудителя. Возможно, параллельно потребуется противовирусная терапия.
В домашних условиях можно пить травяной чай, барсучий жир и мед. Ни в коем случае нельзя проводить прогревающие процедуры на грудной клетке. При первых признаках воспаления легких незамедлительно надо обратиться к врачу, меры, которые будут направлены на лечение болезни в первые 7-9 часов определяют длительность и прогноз лечения.
Причины и факторы риска развития болезни
Развитие пневмонии обусловлено попаданием болезнетворных микроорганизмов в человеческий организм с ослабленной иммунной системой. Таким образом, кроме воздействия патогенных бактерий, вирусов или грибков, главным фактором, предрасполагающим к развитию воспаления легких, является ослабленный иммунитет.
Подробно о всевозможных причинах пневмоний
Самые распространенные причины ослабления защитных сил, факторы риска развития пневмонии:
- Преклонный возраст – с годами наш организм изнашивается, замедляются обменные и регенерационные процессы, в течение жизни возникают различные болезни. Все это приводит к снижению напряженности иммунитета, поэтому старики чаще заболевают пневмонией.
- Хронические болезни – речь идет о любых заболеваниях хронического характера, в особенности тех, которые затрагивают дыхательную систему. Постоянное течение патологических процессов в организме ослабляет его, снижая иммунитет.
- Вредные привычки – курение, алкоголизм, наркозависимость – наносят вред комплексно, но в отношении пневмонии наиболее серьезной угрозой считается именно курение.
- Постоянные стрессы и нарушение сна – эти два фактора неразрывно связаны. Если человек спит мало или неспокойно, затем в течение дня много нервничает на работе или при других обстоятельствах, это также отражается на состоянии иммунитета и здоровья в целом.
- Переохлаждения – если в организм уже проникли патогенные микробы, переохлаждение, выступающее в роли стресса, может стать толчком к началу воспаления легких.
Подобных факторов может быть много, к ним относится неполноценное и нездоровое питание, систематическое переутомление, частые ангины и ОРВИ, неблагоприятные условия окружающей среды и многое другое. Кроме того, развитие пневмонии чаще происходит в холодную пору года, но это не означает, что в летнее время заболеть невозможно.
Мнение эксперта
Анна Сандалова
Пульмонолог, врач высшей категории
Задать вопрос
Пути инфицирования возбудителями пневмонии различны. Основной риск представляют воздушно-капельный путь заражения, микроаспирация и гематогенный путь.
Подробнее об этиологии и патогенезе
Осложнения, которые вызывает воспаление легких
Осложнения при воспалении легких очень опасны
Воспалительные процессы органов дыхания могут повлечь тяжелые осложнения. Это связано с тем, что кровь омывает легкие, и может разнести инфекцию по всему организму, тем самым спровоцировать:
- заражение крови, сепсис;
- воспаление головного мозга, менингит;
- воспаление сердечной мышцы, эндокардит, перикардит.
Если пневмония развивается у пожилого человека после оперативного лечения, это представляет двойную угрозу. Воспаление легких во время беременности может спровоцировать заражение плода стафилококком или пневмококком, что повлечет выкидыш или преждевременные роды. Если у беременной женщины появились проблемы с дыханием, необходимо срочно обратиться в клинику.
Нельзя заниматься самолечением, пневмонию невозможно вылечить народными методами. Лечение в домашних условиях способно приглушить симптомы и дать обманчивую картину улучшения состояния, тогда как воспалительный процесс постепенно будет нарастать.
Классификация
Существует обширная и разносторонняя классификация воспаления легких. Пневмония может быть как первичной, так и вторичной болезнью.
Также выделяют отдельные виды, типы и формы данной патологии в зависимости от возбудителя, характера течения, масштабов поражения легочной ткани, локализации процесса, степени тяжести. Однако в первую очередь стоит выделить два основных класса пневмонии:
- Внебольничная – под этой формулировкой подразумевается наиболее распространенный вид воспаления легких, к нему относятся все случаи заражения вне стен больничного отделения. Внебольничную пневмонию взрослый человек может «подхватить» дома, на улице, в транспорте, при общении с больным воспалением легких.
- Госпитальная (нозокомиальная) – таковой болезнь считается при поражении организма микробами во внутрибольничных условиях с учетом пребывания в стационаре более 72 часов. Патогенные микроорганизмы устойчивы к антибиотикам, использующимся в процессе лечения патологии.
Пневмонию у взрослого человека классифицируют по типу возбудителя. Как уже было сказано ранее, выделяют следующие виды пневмоний:
- бактериальная;
- вирусная;
- грибковая;
- смешанная;
- неинфекционная.
Если классифицировать патологический процесс в зависимости от локализации очага поражения легких, пневмонию делят на такие подвиды:
- Односторонняя или двусторонняя – как понятно из названия, воспалительный процесс локализуется в одном или в обоих легких.
- Долевая – воспаление может обнаруживаться как в одном, так и в двух легких, при этом поражается целая доля органа.
- Сегментарная – речь идет о поражении одного или нескольких сегментов легкого.
- Тотальная – в большинстве случаев патология охватывает одно легкое полностью, гораздо реже оказываются поражены обе половины дыхательного органа.
В зависимости от того, как протекает заболевание, пневмонию делят на острую, затяжную и хроническую.
Помимо этого, выделяют три степени тяжести течения воспаления легких:
- легкая форма;
- среднетяжелая;
- тяжелая.
При наличии или отсутствии осложнений пневмонию характеризуют как осложненную или неосложненную.
Более подробно об этих и других видах в другой статье
Лечение
Лечение производят как правило медикаментами и противовирусными препаратами
Лечение должно быть комплексным, включающим в себя различные мероприятия. В первую очередь это медикаментозная терапия:
- антибиотики для борьбы с возбудителем заболевания, если их применяют больше недели, целесообразно заменить на другой препарат во избежание возникновения устойчивости бактерий к лекарству;
- при необходимости назначают противовирусные или противогрибковые средства;
- противовоспалительные препараты, жаропонижающие (применяют при температуре выше 380С);
- муколитические и бронхолитические средства для разжижения мокроты и вывода ее из дыхательных путей, применение этих средств обязательно, скопившаяся мокрота может вызвать воспаление по новому кругу;
- часто врачи назначают ингаляции с применением эфирных масел эвкалипта, сосны и кедра;
- для устранения токсинов принимают антигистаминные средства и препараты для очищения крови;
- параллельно необходимо укреплять иммунную систему;
- в случаях, когда осложнения касаются сердца и сосудов, назначают кардиопрепараты.
Самостоятельно лечение прекращать нельзя, при отсутствии симптоматики воспалительный процесс может продолжаться и со временем обострится, только в тяжелой форме. В период выздоровления рекомендуется выполнять дыхательную гимнастику, следить за своим рационом и совершать прогулки на свежем воздухе.
Как возникает и развивается заболевание
Основные пути попадания микробов в легкие:
- аспирация содержимого ротовой полости и глотки;
- вдыхание воздуха, содержащего микробы.
Реже инфекция распространяется по кровеносным сосудам из других очагов инфекции (например, при эндокардите) или попадает непосредственно в ткань легких при ранении грудной клетки или абсцессах соседних органов.
Самый частый путь попадания возбудителей – из полости рта и глотки во время сна. У здоровых людей микроорганизмы тут же выводятся с помощью ресничек, выстилающих бронхи, кашля, а также гибнут под действием иммунных клеток. Если эти защитные механизмы нарушены, создаются условия для «закрепления» возбудителей в легких. Там они размножаются и вызывают воспалительную реакцию, проявляющуюся общими и местными симптомами. Таким образом, для того чтобы заболеть пневмонией, не обязательно контактировать с больным человеком. Возбудители живут на коже и в носоглотке самого заболевшего и активируются при снижении защитных сил организма.
Вдыхание микробного аэрозоля наблюдается реже. Оно описано, например, при легионеллезной пневмонии, классическая вспышка которой развилась из-за попадания микроорганизма в гостиничную систему кондиционирования воздуха.
Самый частый возбудитель внебольничной пневмонии – пневмококк, чуть реже ее вызывают хламидия, микоплазма и легионелла, а также гемофильная палочка. Нередко определяется смешанная инфекция.
Вирусы, как правило, являются лишь «проводником» для бактериальной флоры, угнетая те защитные механизмы, о которых мы говорили выше. Поэтому термин «вирусно-бактериальная пневмония» считается некорректным. Вирусы, в том числе вирус гриппа, поражают не альвеолы, а интерстициальную (промежуточную) ткань легких, и этот процесс пневмонией называть не рекомендуется.
Профилактика
Профилактика пневмонии включает неспецифические и специфические методы.
Специфический метод предотвращения болезни – вакцинация пневмококковой вакциной и прививка против гриппа. Предлагают сделать эти прививки следующим категориям населения, имеющим высокий риск пневмонии и ее осложнений:
- все люди старше 50 лет;
- лица, проживающие в домах престарелых;
- пациенты, имеющие хронические болезни сердца или легких, сахарный диабет, заболевания почек, иммунодефицитные состояния, в том числе ВИЧ-инфицированные;
- женщины во 2 и 3 триместрах беременности;
- члены семей перечисленных лиц;
- медицинские работники.
Вакцинация проводится в октябре-ноябре ежегодно.
Неспецифическая профилактика пневмонии:
- охрана труда и соблюдение гигиенических норм на производстве;
- санитарное просвещение населения;
- здоровый образ жизни и отказ от вредных привычек;
- лечение кариеса, хронического тонзиллита, гнойничковых болезней кожи;
- своевременное лечение острых вирусных инфекций и гриппа.
Что это такое?
Пневмонией называется инфекционное заболевание легких, поражающее не только взрослых, но также и детей. В редких случаях такие диагнозы ставятся даже новорожденным малышам, но это происходит крайне редко и, как правило, через банальную халатность медицинского персонала во время родов. Если из легких жидкость не смогли откачать до конца, то в результате у младенца начнется воспалительный процесс.
Даже если пациенту уже доводилось сталкиваться с пневмонией ранее, болезнь вполне может проявиться снова. При повторном воспалении легких пациента в его организме может образоваться идеальная среда для различных болезнетворных процессов и их развития. Зачастую болезни подвергаются молодые люди или дети, иммунная система которых еще или уже не укреплена на достаточном уровне.
Разумеется, повторное заболевание пневмонией можно избежать. Но сделать это можно лишь в тех случаях, когда больной целиком и полностью будет следовать рекомендациям врача. Для этого нужно ему полностью довериться. Важным фактором на пути к выздоровлению является долечивание воспалительного процесса в обязательном порядке.
После восстановления иммунной системы, пациент сможет создать защитный барьер, который будет играть роль высокого забора для источников болезни. Если бросить лечение на половине пути, то вероятность осложнения возрастает в несколько раз, в принципе, так же, как и стоимость самого лечения.
Симптомы болезни
Характеризуются не только специфическими признаками поражения, но и общими проявлениями интоксикации. Основными признаками (симптомами) болезни являются:
- Кашель – чаще влажный, с обильной мокротой;
- одышка с затрудненным и вдохом, и выдохом;
- значительное повышение температуры (чаще в пределах 39-40С);
- боль в области грудной клетки, возникающая или усиливающаяся при кашле;
- общие признаки (вялость, раздражительность, нарушения сна и аппетита, потливость).
Важно помнить, что вышеуказанные признаки являются характерными не только для пневмонии, но и для многих других респираторных болезней. Поэтому окончательный диагноз может поставить лишь специалист.
Чем опасна эта болезнь
Что такое пневмония и чем она опасна? Пневмония относится к воспалительным заболеваниям инфекционного характера. Ее официально признали патологией, приводящей к опасным состояниям, с летальным исходом.
Чаще, она протекает остро, с тяжелыми клиническими проявлениями:
- Лихорадка;
- Сильный кашель;
- Внезапное повышение температуры тела;
- Одышка;
- Загрудинные боли;
- Слабость, сонливость.
Пневмония, по медицинским статистике, поражает организм людей чаще других патологий. Важно и то, что воспаление легких является осложнением других болезней. Столкнуться с такой проблемой могут люди любого возраста и пола.
Группу риска составляют маленькие дети и пожилые люди. Врачи под термином “пневмония”, включают совокупность сразу нескольких патологических состояний, объединяет их то, что каждое из них, провоцирует воспаление тканей, расположенных в легких.
Воспаление легких бывает нескольких видов. У каждого вида симптоматика и особенности развития свои. По этим ВОЗ, от болезни в мире умирает около 10% больных пневмонией.
Врачи связывают это с возрастом и временем, через которое больной обращается за помощью. Запущенное лечение является основной причиной таких осложнений.
Методы диагностики
Для правильной диагностики воспаления легких имеет значение как определение признаков и объективное обследование, так и инструментальные и лабораторные исследования.
Объективное обследование включает в себя следующие методы:
- Перкуссия – над патологическим очагом возникает притупленный перкуторный звук, однако в случае небольшого очага или его глубокого расположения звук может оставаться ясным легочным;
- аускультация – чаще всего выслушиваются влажные мелкопузырчатые хрипы.
При возникновении первых признаков заболевания необходимо провести определенные инструментальные исследования:
- Рентгенография органов грудной полости в прямой и боковой проекциях – метод позволяет визуализировать очаги уплотнения, вызванные воспалительной инфильтрацией;
- компьютерная томография легких – способ диагностики считается дополнительным и применяется при сомнительных результатах рентгенографии;
- пульсоксиметрия – позволяет определить уровень кислорода в крови в мелких тканевых капиллярах, что позволяет косвенно судить о функциональном состоянии легких.
Важную информацию могут предоставить результаты лабораторных исследований, таких как:
- Клинический анализ крови – наиболее характерным признаком является повышение уровня лейкоцитов свыше 10*109. Также в пользу наличия очага бактериальной инфекции свидетельствует повышение СОЭ и увеличение количества нейтрофилов с возможным сдвигом лейкоцитарной формулы;
- биохимический анализ крови – хотя результаты этого анализа не отражают наличие инфекционного процесса как такового, он позволяет диагностировать общие нарушения в работе органов, что является фактором риска развития воспаления легких;
- анализ крови на антитела – исследование позволяет определить наличие в крови антител, специфичных для возбудителей атипичных форм пневмонии;
- микроскопический и бактериологический анализ мокроты – исследование направлено на обнаружение в мокроте возбудителя, определение его чувствительности к антибиотикам, а также анализ качественного и количественного состава мокроты.
Видео по теме
Пневмония: признаки, симптомы и лечение воспаления легких
Здоровье ТВ. Пневмония (воспаление лёгких) — воспаление лёгочной ткани, как правило, инфекционного происхождения с преимущественным поражением альвеол (развитием в них воспалительной экссудации) и интерстициальной ткани лёгкого.
Воспаление легких симптомы
Видеоканал «Лови ответ!».
Первым симптомом воспаления лёгких становится повышение температуры. Другими словами, иммунная система пытается самостоятельно реанимировать те клетки организма, которые разрушаются в процессе развития данного заболевания. Соответственно, организм тратит слишком много энергии, которая нередко и приводит к тому, что температура тела резко возрастает и не спадает на протяжении нескольких дней.
Вторым симптомом воспалительного процесса становится першение. Как правило, оно также связано с тем, что здоровые клетки лёгких постепенно разрушаются, повинуясь воспалительному процессу. Соответственно, человек начинает ощущать регулярное першение, которое со временем перерастает в сухой кашель. Он, в свою очередь, может характеризоваться регулярностью и остротой. Другими словами, кашель человека больше напоминает приступы, а не обычную реакцию организма, скажем, на простудное заболевание.
Третьим симптомом воспаления лёгких становится постепенное появление мокроты. Это связано с тем, что организм сдается, и иммунная система полностью теряет свою силу. Другими словами, кашель становится влажным, а выделения приобретают максимально обильный характер. Стоит отметить, что избавиться от данного недуга нелегко и лучше сразу же обращаться к врачу, а не пытаться лечить лёгкие самостоятельно.
Когда надо срочно вызывать скорую
Иногда инфицированная лёгочная ткань больше не может снабжать организм необходимым количеством кислорода. Из‑за этого серьёзно страдают и даже отказывают сердечно‑сосудистая система и другие жизненно важные органы, включая мозг. Такую пневмонию называют тяжёлой .
Срочно набирайте 103 или 112, если к обычной простуде добавились следующие симптомы :
- Дыхание участилось до 30 вдохов в минуту (один вдох в 2 секунды или чаще).
- Систолическое (верхнее) давление упало ниже 90 мм рт. ст.
- Диастолическое (нижнее) давление опустилось ниже 60 мм рт. ст.
- Появилась спутанность сознания: больной вяло реагирует на окружающую обстановку, медленно отвечает на вопросы, плохо ориентируется в пространстве.
Если угрожающих симптомов нет, но мысли о пневмонии остаются, сверьтесь с нашим чек‑листом .
Патогенетическая и симптоматическая терапия
Если пневмония тяжелая или вызвала осложнения, дополнительно к антибиотикам используют следующие средства:
- свежезамороженная плазма и человеческий иммуноглобулин с целью восстановления иммунитета;
- гепарин в сочетании с декстраном для коррекции нарушений микроциркуляции;
- альбумин при нарушении белкового состава крови;
- физиологический раствор натрия хлорида, при необходимости соли калия и магния для дезинтоксикации;
- кислород с помощью носового катетера, маски или даже перевод на искусственную вентиляцию легких;
- глюкокортикоиды при шоковом состоянии;
- витамин С как антиоксидант, уменьшающий повреждение клеток;
- бронхолитики при доказанной бронхиальной обструкции: ипратропиум бромид, сальбутамол через небулайзер;
- муколитики (амброксол, ацетилцистеин) внутрь или через небулайзер.
Больному необходим постельный, а затем щадящий режим, достаточно калорийное питание, легкое для усвоения, обильное питье. Дыхательную гимнастику нужно начинать на 2-3 день после нормализации температуры тела. Она может включать как специальные упражнения, так и элементарные, например, надувание воздушных шариков 1-2 раза в день.
В период рассасывания воспалительного очага назначается физиолечение:
- индуктотермия;
- микроволновая терапия;
- электрофорез лидазы, гепарина, хлорида кальция;
- тепловые процедуры (парафиновые компрессы).
После выздоровления пациенту рекомендуют санаторно-курортное лечение в местных лесных санаториях или местах с теплым и влажным климатом, на море. Полезно будет пройти курс рефлексотерапии, массажа, сеансов аэроионизации.