Нередко лица, у которых имеется псориаз, сталкиваются с такой проблемой, как псориатический артрит. Данная патология является разновидностью воспаления суставов. Псориаз — это хроническое кожное заболевание, характерное для лиц молодого возраста (от 15 до 45 лет). Распространенность данной патологии среди населения достигает 4%. При своевременном и адекватном лечении прогноз для здоровья относительно благоприятный. Каковы причины, симптомы и лечение артрита на фоне псориаза?
Что такое псориатический артрит?
У многих людей термин «псориаз» ассоциируется с болезнью, которое сопровождается зудом, образованием чешуйчатой сыпи и ломкостью ногтей. Действительно, псориаз – кожное заболевание. Но приблизительно у 30% пациентов, которым диагностирован псориаз, развивается форма воспалительного артрита, известного как псориатический артрит (ПсА). ПсА – аутоиммунное заболевание, причиной которого является ошибочная атака иммунной системой здоровых тканей организма, в данном случае – суставов и кожи. Аномальная защитная реакция провоцирует воспаление, сопровождающееся отеком и скованностью суставов. Воспаление может влиять на весь организм, и если его не лечить своевременно и решительно, оно способно привести к постоянной атрофии суставов и тканей.
У большинства людей, страдающих псориатическим артритом, симптомы, связанные с кожным покровом, появляются раньше признаков заболевания в суставах. Тем не менее, иногда первичными являются болезненность и ригидность соединений. В некоторых случаях псориатический артрит протекает без каких-либо изменений кожи.
Болезнь может длительный период « дремать» в организме, пока ее обострение не спровоцирует какой-нибудь внешний фактор, например, обычная инфекция путей дыхания.
Типы псориатического артрита:
Существует пять типов псориатического артрита:
- Симметричный псориатический артрит.К этому типу относится до 50% случаев заболеваний ПсА. Симметричным он называется потому, что поражает суставы на обеих сторонах тела. Этот тип артрита схож с ревматоидным артритом.
- Ассиметричный псориатический артрит. Данная разновидность псориатического артрита часто протекает в мягкой форме и проявляется у 35% пациентов с ПсА. Называется ассиметричным, поскольку не затрагивает одинаковые суставы на разных сторонах тела.
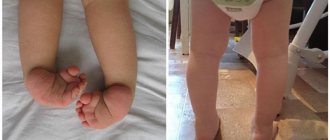
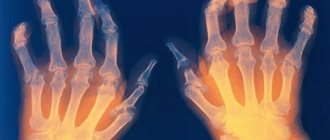
- Дистальный псориатический артрит. Этот тип заболевания выражается воспалением и скованностью в области кончиков пальцев рук и ног, а также ногтей, которые сопровождаются точечной пигментацией, появлением белых пятен и подъемом ногтевого ложа.
- Спондилез.Признаками данной разновидности ПсА являются боль и скованность в позвоночнике. Часто симптомы локализованы в области шеи.
- Деформирующий артрит.Хотя эта форма заболевания считается самой тяжелой в ряду разновидностей ПсА, она поражает только 5% пациентов с этой патологией. Он приводит к деформации мелких суставов в кончиках пальцев рук и ног и может разрушить их почти полностью.
Кто подвержен заболеванию?
Согласно «Анналам ревматических заболеваний», псориатический артрит развивается в группе от 6% до 42% людей с псориазом. Патология обычно поражает людей в возрасте между 30 и 55 годами, но может развиться и в детстве. В отличие от многих аутоиммунных заболеваний, мужчины и женщины в равной степени подвержены риску развития данного состояния.
Клинические признаки и симптомы
Характерным признаком псориатического артрита является поражение дистальных межфаланговых суставов, часто в сочетании с «псориатическими» изменениями ногтей.
Выделяют три формы псориатического артрита: ■ Ассимметричный олиго-моноартрит крупных суставов (например, коленных), напоминающий таковой при спондилоартропатиях, в сочетании с поражением одкого или двух межфаланговых суставов и дактилитом (теносиновитом и артритом дистальных и проксимальных межфаланговых суставов) кистей и/или стоп
■ Симметричный полиартрит мелких суставов кистей и стоп, лучезапястных, коленных и плечевых суставов. По клиническим проявлениям он не отличим от РА, но часто сопровождается вовлечением в процесс дистальных межфаланго вых суставов и развитием анкилозов дистальных и проксимальных межфаланговых суставов.
Развитие симметричного артрита при псориазе в отсутствии перечисленных клинических проявлений и серопозитивность по РФ следует интепретировать как сочетание двух заболеваний (псориаз и РА), а не как псориатический артрит.
Симптомы псориатического артрита
Симптомы псориатического артрита имеют индивидуальную выраженность. Многие из них являются общими для других форм артрита, что затрудняет диагностику данной разновидности недуга. Ниже перечислены описания самых распространенных симптомов и состояний, для которых они характерны.
Болезненные, опухшие суставы
Псориатический артрит обычно поражает голеностоп, колени, пальцы рук и ног и, а также поясницу. Болезненность поясничного отдела моет быть еще и симптомом анкилоизирующего спондилоартрита – разновидности воспалительного артрита, которая провоцирует смещение или сдавливание. Кроме того, может наблюдаться опухание сустава в кончике пальца, которое легко спутать с проявлением подагры – формы воспалительного артрита, которая обычно поражает только один сустав.
Скованность
Как правило, после ночного сна или длительного периода бездействия суставы становятся ригидными. Подобная скованность часто встречается у людей, страдающих остеоартрозом .
Сосископодобные пальцы рук и ног
У многих пациентов с ПсА развивается отечность пальцев рук и ног по всей их длине, известная как дактилит. Этот симптом позволяет отличить псориатический артрит от ревматоидного артрита (РА), при котором отечность обычно локализована только в суставе.
Боль в сухожилии или связке
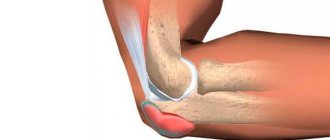
У людей с псориатическим артритом часто прогрессирует энтерит – боль или болезненность при пальпации, которая локализована в месте крепления сухожилий или связок к кости. Обычно он развивается в пятке (тендинит ахиллова сухожилия) или на нижней поверхности стопы (подошвенный фасциит), но может поразить и локоть (так называемый локоть теннисиста). Каждое из этих состояний может развиться как при псориатическом артрите, так и на почве спортивных травм или чрезмерных нагрузок.
Кожные высыпания и изменения ногтевых пластин
Псориатический артрит развивается при псориазе, а потому симптоматика поражений покровов включает уплотнение и покраснение кожи с шелушащимися серебристо-белыми «чешуйчатыми» пятнами. Ногти покрываются ямками и выглядят пораженными какой-то инфекцией; также ногти могут полностью отделиться от ложа. Данные признаки являются уникальными для псориаза и псориатического артрита, что облегчает подтверждение диагноза.
Усталость
Люди с псориатическим артритом часто страдают от общей усталости. Этот же симптом характерен и для ревматоидного артрита.
Ограниченный диапазон подвижности
Сокращение амплитуды и степени свободы движений конечностей и суставов – признак ПсА и других разновидностей артрита.
Проблемы с глазами
У пациентов с псориатическим артритом возможно развитие воспаления глаз. Оно может сопровождаться покраснением, раздражением, нарушением зрения (увеит) или покраснение и болезненность тканей вокруг глаз (конъюнктивит или «розовый глаз»).
Обострения
Многие люди испытывают частые периоды обострения болезни и интенсивности симптоматики, у других пациентов подобные вспышки редки. Это чередование манифестации заболевания с ослаблением его проявлений характерно и для РА.
Псориатический артрит тесно связан с воспалительным заболеванием кишечника, в особенности, с формой, известной как болезнь Крона. Это состояние проявляется диареей и другими проблемы с желудочно-кишечным трактом. Воспаление, сопровождающее ПсА, может нанести вред легким, вызывая поражения из группы интерстициальных болезней легких, которые сопровождаются одышкой, кашлем и слабостью. Хроническое воспаление способно повредить кровеносные сосуды, увеличивая риск сердечных приступов и инсультов. У пациентов с ПсА часто развивается метаболический синдром – группа состояний, для которых характерны ожирение, высокое кровяное давление и опасный уровень холестерина. Среди других расстройств, которые могут сопровождать ПсА: депрессия, повышенный риск развития остеопении (истончение костей) и остеопороза, а также риск развития подагры выше среднего.
Причины псориатического артрита
Причины, вызывающие псориатический артрит (ПсА), не известны достоверно. Специалисты полагают, что у некоторых людей имеется предрасположенность к такому аутоиммунному заболеванию как псориатический артрит. Фактически, исследования подтверждают более выраженную генетическую связь и значение семейного анамнеза при данном заболевании по сравнению с другими ревматическими недугами аутоиммунной природы. До 40% пациентов, которым диагностированы псориатический артрит и псориаз, имеют родственников, пораженных этими заболеваниями.
Не у всех людей с псориазом развивается псориатический артрит. Псориаз не заразен, однако триггером этого состояния может выступать стрептококковая инфекция горла. Кроме инфицирования, специалисты среди потенциальных причин развития ПсА называют экстремальный стресс или травму, сопровождающиеся «перегрузкой» иммунной системы у людей, которые генетически более подвержены ПсА.
Прогноз
Болезнь имеет непредсказуемое течение. Обычно она протекает доброкачественно. Однако иногда недуг имеет злокачественный характер и вызывает разрушение сустава.
Прогноз определяют индивидуально. Все зависит от частоты и тяжести рецидивов, правильности подобранной терапии, продолжительности применения медикаментозных средств.
Псориатический артрит – достаточно сложная патология, которая может стать причиной негативных последствий для здоровья. Чтобы справиться с недугом, необходимо своевременно обратиться к врачу и четко следовать его рекомендациям.
Диагностика псориатического артрита
Диагностирование псориатического артрита может быть запутанным процессом, поскольку его симптомы часто «мимикрируют» под признаки таких форм воспалительного артрита, как ревматоидный артрит (РА) или подагра. Его также несложно перепутать с остеоартрозом (ОА) – самой распространенной разновидностью артрита.
Для установления верного диагноза врач первичной помощи, скорее всего, направит пациента к ревматологу – специалисту по артриту и заболеваниям опорно-двигательного аппарата. Диагноз базируется на ряде методик, которые объединяют тщательное изучение истории болезни, анализ результатов физического обследования и медицинских тестов.
История болезни
Поскольку определенные состояния могут иметь наследственную природу, врач ознакомится с историей проявлений болезни как у самого пациента, так и у его/ее родственников.
Дополнительные данные, необходимые для диагностики ПсА, включают:
- Описание симптомов
- Подробные сведения о том, когда и как прогрессировала болезненность или другие признаки
- Локализация боли, скованности или иных симптомов
- Выделение симптомов, которые влияют на повседневную активность пациента
- Определение круга проблем, которые могут сопровождаться этими симптомами, а также составление списка лекарств, применяемых в настоящее время
Физический осмотр
Ревматолог проведет физический осмотр, выявляя отечность и воспаление суставов. Кроме того, он обследует кожу на предмет проявлений псориаза, а также проверит наличие аномалий на ногтях рук и ног. Следует учесть, что симптомы псориаза не всегда хорошо заметны. Его проявления могут локализоваться на волосистой части головы, за ушами, в пупке или между ягодицами.
Диагностические тесты
Врачу может понадобиться рентгенограмма для выявления изменений в костях или суставах. Будут проведены анализы крови для выявления маркеров воспаления. К таким исследованиям относятся анализ на С-реактивный белок и ревматоидный фактор (РФ). У людей с ПсА ревматоидный фактор почти всегда отрицательный. Если же РФ положительный, это позволяет в первую очередь заподозрить развитие РА.
Часто назначают анализ скорости оседания эритроцитов крови – СОЭ. В зависимости от повышенности уровня СОЭ можно судить об интенсивности воспаления. Чтобы исключить вероятность подагры или инфекционного артрита, возможно проведение лабораторной пункции суставной жидкости.
Поскольку диагностика псориатического артрита может быть затруднена, людей иногда изначально информируют о наличии другой формы артрита и лишь позже выясняется поражение псориатическим артритом.
Исключение схожих состояний
Симптомы ПсА могут «имитировать» другие заболевания. Наиболее распространенными ошибочными диагнозами в таких случаях являются: остеоартроз, ревматоидный артрит и подагра. Ниже перечислены некоторые советы, которые помогут избежать неверного диагноза при псориатическом артрите.
- Если один сустав за ночь становится опухшим и чрезвычайно болезненным, это – скорее всего – подагра. Болезненность прогрессирует бурно и интенсивно.
- Если опухание суставов выражено слабо или отсутствует, наиболее вероятен остеорартроз. Боль при этой патологии обычно проявляется после нагрузок.
- Если боль ощущается в одинаковых суставах на обеих сторонах тела (симметрично), этот признак характерен для РА. При ПсА болезненность суставов обычно выражена асимметрично, то есть они ощущаются только в соединении на одной стороне тела. Например, пораженным при псориатическом артрите может быть только одно колено.
Если боль в суставах наиболее интенсивна в течение нескольких минут по утрам или после длительного бездействия, это может быть как симптомом ПсА, так и РА.
Опухание пальцев рук и ног по всей их длине позволяет заподозрить ПсА. Такое состояние называется дактилит, или «сосископодобные пальцы».
Если первыми развиваются симптомы псориаза и синдром наперстка на ногтях, а затем отмечается боль в суставах, причиной таких изменений, скорее всего, является ПсА, особенно, при наличии отечности суставов. Возможно развитие псориаза, на фоне которого прогрессирует разновидность артрита, которая не является псориатической.
Диагностика патологии
Диагностика проводится на основании сопутствующих заболеваний. Отличить псориатический артрит от ревматоидного позволяет наличие псориаза в анамнезе.
Важным фактором, на основании которого ставится первичный диагноз, выступает поражение ногтевых пластин, что позволяет сразу же ассоциировать артрит с псориазом. Пациентам показана рентгенография пораженной области.
Выявить воспаление позволяет общий анализ крови. При диагностике важно исключить ревматоидный артрит, для чего проводятся анализы крови на ревматоидные факторы.
Дополнительно практикуется забор синовиальной жидкости с последующим исследованием ее состава.
В последние годы стали развиваться исследования антител к циклическому цитруллинированному пептиду. На данный момент это самый эффективный метод определения диагноза, имеющий специфичность почти 100%. Из 100 человек, у которых были обнаружены антитела к циклическому цитруллинированному пептиду, 80-ти действительно поставили диагноз ревматоидный артрит.
изменение воспалительного характера в синовиальной жидкости, а также повышенный уровень нейтрофилов в ней;
голосов, средний:
Какие еще анализы на артрит необходимо сдать и на что обратить внимание.
Для того, чтобы определить, страдает больной ревматоидным артритом или нет, хороший врач смотрит сразу на несколько показателей: на симптомы и проявления болезни, на результаты лабораторных анализов, рентгеновские данные, исследования синовиальной жидкости пораженных суставов, а также держит в голове специально разработанные диагностические критерии РА.
появление ревматоидных узелков (узлы под кожей на разгибах и выступах костей);
- 5,00
- Результаты данного анализа важны для диагностики артритов. Однако не всегда можно опираться только на этот анализ. Дело в том, что изменения в синовиальной жидкости могут быть следствием травм, ушибов суставов. Поэтому решение проводить исследование синовиальной жидкости ревматолог принимает, исходя из имеющихся результатов остальных исследований.
- системного РА и др.
- Тромбоциты (более 400•109/л) – тромбоцитоз
- Анализ крови АЦЦП проводится достаточно просто и быстро. Материал для исследования берут из вены. Непосредственно для самой процедуры необходима сыворотка крови, поэтому после забора венозная кровь центрифугируется. Если же лабораторные подсчеты проходят не сразу, то нужно помнить, что сыворотка может храниться в течение недели при температуре от 2 градусов до 80°C и ни в коем случае не больше. Так же в самых крайних случаях возможно замораживание при температуре -200°C, но в категорической форме не стоит допускать повторного размораживания и замораживания.
- Для чего назначают анализ:
- боль в суставах;
- воспаление затрагивает минимум три группы суставов с образованием лишней жидкости в суставах и отеком близлежащих тканей;
- При подозрении на это заболевание назначается целый ряд лабораторных анализов, которые помогут врачу поставить правильный диагноз.
- Давайте рассмотрим каждый из этих пунктов.
- рентгенологические признаки (эрозия костей, остеопения – выявляет рентген кистевых и лучезапястных суставов);
- из 5) Loading …
- Главное, на что необходимо обратить внимание в результатах анализа:
- Фибриноген плазмы (норма 2,0 – 4,5 г/л сыворотки) — являясь белком острой фазы, во время активизации воспалительного процесса, его концентрация резко увеличивается.
ревматоидный артрит (тромбоцитоз при РА говорит о высокой активности заболевания).
Биохимическое исследование крови
Анализ крови проводится в пробирке и используют метод оптической цитофлуометрии – это рассеивание лазерного луча в разных жидких средах. Как правило, результат должен быть уже готов на вторые сутки после взятия. Тогда как раз и определяется норма или ее отсутствие у пациента.
- для обнаружения ревматоидного артрита на начальной стадии заболевания — менее 6 месяцев;
покраснение кожи в области больного соединения;
воспаление суставов затрагивает пястно-фаланговые, проксимальные межфаланговые и лучезапястные суставы;
Для определения ревматоидного артрита важно знать какие самые распространенные признаки:
Рагоциты в нормальной СЖ не обнаруживаются, а при РА достигают 40% и более в зависимости от степени активности местного воспалительного процесса.
Первые признаки
Анализ на антитела к циклическому цитруллинированному пептиду (АЦЦП) выявляет РА у 70% пациентов, у которых показатели РФ оказались в пределах нормы.
Скорость оседания эритроцитов (СОЭ)
Лечение псориатического артрита
Для лечения псориатического артрита существует ряд безрецептурных препаратов, а также лекарств, отпускающихся по рецепту. Часть этих медикаментов помогает избавиться как от псориаза, так и от псориатического артрита, ряд лекарств воздействует только на кожу, другие же – на суставы. Некоторые препараты способны повлиять на течение болезни, угнетая сверхактивность иммунной системы.
Препараты для лечения псориатического артрита
НПВП. Нестероидные противовоспалительные препараты (НПВП) обычно предназначены для внутреннего употребления, хотя некоторые из них следует наносить непосредственно на кожу. Эти лекарства не только снимают воспаление, но и способны уменьшить боль и отечность. Наиболее известные безрецептурные НПВП – ибупрофен («Адвил», «Мотрин») и напроксен натрия («Алив») – хотя есть и множеством других болеутоляющих лекарств. Кроме того, для лечения ПсА применяют свыше десятка рецептурных НПВП. Наибольшими рисками приема таких лекарств являются повышенный риск сердечного приступа или инсульта, наряду с раздражением слизистой желудка и возможностью сильного кровотечения.
Кортикостероиды. Эти лекарства обладают теми же свойствами, что и противовоспалительный гормон кортизол, вырабатываемый надпочечниками человека. Пероральный прием таких кортикостероидов, как преднизон, способен снять воспаление, но долгосрочный курс препаратов, может сопровождаться побочными эффектами: отечностью лица, набором веса, развитием остеопороза и иными. Временного купированиия воспалительных процессов можно добиться непосредственными инъекциями кортикостероидов в пораженный сустав.
Местное воздействие.Способы местного лечения подразумевают нанесение медикаментов непосредственно на кожу для лечения шелушащихся зудящих бляшек, вызванных псориазом. Для этой цели применяют кремы, гели, лосьоны, шампуни, спреи или мази, доступные как по рецепту, таки безрецептурно. К безрецептурным средствам относятся салициловая кислота, которая стимулирует отшелушивание пораженного эпидермиса и его очищение, а также каменноугольный деготь, замедляющий быстрый рост бляшек и облегчающий зуд и воспаление. К рецептурным препаратам для местного лечения относятся кортикостероиды и/или производные витаминов. Часто в рецептурные назначения включают кальцитриол – природную форму витамина D3; кальципотриол – синтетический аналог витамина D3; кальципотриен в сочетании корикостероидным дипропионатом бетаметазона; тазаротен (производное витамина А); антралин – синтетический аналог хризаробина – вещества, получаемого из южноафриканского дерева арароба.
Светотерапия. Еще одним методом лечения псориаза является фото- или светотерапия. В ходе такого лечения кожа регулярно подвергается воздействию ультрафиолетового света. По соображениям безопасности, процедуры проводят под наблюдением врача.
БМПП. Болезнь-модифицирующие (базисные) противоревматические препараты (БМПП) представляют собой целую группу медикаментов, которые не только купируют симптомы, но и угнетают химические процессы, сопровождающиеся воспалением и деформацией суставов. Большинство из них принимают перорально. По данным Американского колледжа ревматологии, наиболее часто назначаемыми для лечения псориатического артрита БМПП. Также возможно назначение азатиоприна. являются метотрексат, сульфасалазин, циклоспорин и лефлуномид. Также возможно назначение азатиоприна. Новейшим лекарством ряда БМПП является апремиласт, одобренный к применению в 2014 году. Его действие заключается в угнетении фосфодиэстеразы 4 (ФДЭ4) – фермента, который связан с развитием воспалительных процессов. Исследования подтвердили эффективность апремиласта в сокращении числа суставов, в которых наблюдались болезненность и отеки.
Биологические препараты.Сложные препараты, которые называются биолоическими, технически являются подмножеством БМПП, и «умеют» останавливать воспалительные процессы на клеточном уровне. Как правило, их вводят путем инъекции или инфузии. В практике лечения псориатического артрита одобрены два типа биологических препаратов. Первый тип называется фактор некроза опухолей-альфа (ФНО-α). Лекарства этого типа являются ингибиторами специфического протеина, вырабатываемого иммунными клетками, который сигнализирует другим клеткам о начале воспалительного процесса. К ним относятся: этанерцепт, адалимумаб, голимумаб, инфликсимаб и цертолизумаб. Ко второму типу препаратов относится устекинумаб, который блокирует биологическую активность двух провоспалительных белков – интерлейкина-12 и интерлейкина-23. Хотя эффективность биологических препаратов может быть очень высокой, они подавляют иммунную систему, чем усугубляют риск заражения.
Самоконтроль при псориатическом артрите
Занятие проактивной роли в процессе лечения является важным шагом в контролировании симптомов псориатического артрита. Такой процесс называется самоконтролем или самообслуживанием. Он поможет пациенту ослабить интенсивность рецидивов и в целом быть здоровее.
Ниже перечислен ряд подходов к самоконтролю, ежедневная практика которых рекомендована людям, пораженным псориатическим артритом.
Двигайтесь
Регулярная физическая активность и, в частности, такие аэробные занятия, как ходьба или езда на велосипеде, помогут сохранить подвижность суставов, а также укрепить общее здоровье и улучшить самочувствие. Важно избавиться от лишних килограммов, поскольку избыточный вес создает дополнительную нагрузку на суставы.
Правильно питайтесь
Здоровая сбалансированная диета с высоким содержанием свежих фруктов и овощей и низким присутствием жиров, сахара и соли способна улучшить общее состояние здоровья у людей с псориатическим артритом. К тому же, она позволит держать под контролем вес. Употребление избыточного количества нездоровой пищи может провоцировать чувство усталости и вялости.
Ограничьте потребление алкоголя
Избыточное количество алкоголя может угнетать действие лекарств либо усиливать проявления побочных эффектов от приема препаратов. Посоветуйтесь с врачом, можно ли пить алкоголь в ходе назначенного курса лечения псориатического артрита.
Бросайте курить
Курение вредит здоровью человека. Любой период жизни подходит для того, чтобы избавиться от этой привычки или хотя бы ограничить курение.
Контролируйте воздействие стресса
Чрезмерный стресс способен усугубить проявления рецидива болезни или затруднить повседневную деятельность. Медитация, прослушивание успокаивающей музыки, прогулки, присоединение к группе поддержке и такие терапевтические занятия, как йога или тай-чи в состоянии уменьшить влияние стресса.
Защищайте кожу
Для лечения псориаза важно регулярно увлажнять кожу. Поможет это сделать нанесение на пораженные участки лосьонов или кремов, содержащих алоэ вера, жожоба, капсаицин или пиритион цинка. Успокоить раздражение кожи помогут не длительные теплые (не горячие) ванны с добавлением овсяного масла, масел для ванн, соли Мертвого моря или английской соли Эпсома (магнезии) с последующим нанесением увлажняющего крема. Пусть применение увлажняющих средств после ежедневного душа, ванны или купания войдет в привычку. Методом удаления «чешуек» с пораженных участков является окклюзия, при которой на кожу наносится увлажняющий состав или препарат местного действия с последующим обертыванием пленкой, нейлоновой или хлопчатобумажной тканью. Увлажнители смягчают сухие зоны. Окклюзию не следует проводить с применением стероидных кремов. Перед применением методики и каких-либо средств проконсультируйтесь с врачом.
Светотерапия
Установлено, что периодическое дозированное воздействие ультрафиолетового света, известное как фототерапия, угнетает псориатические высыпания. Сеансы фототерапии – контролируемые процедуры, которые проводят в кабинете врача либо в домашних условиях с использованием источника ультрафиолета. Также могут быть полезны кратковременные (длительностью от 5 до 10 минут) сеансы солнечных ванн. Не забывайте только избегать ожогов путем нанесения солнцезащитных средств на участки, не затронутые псориазом.
Обратите внимание на стирку и гардероб
Чтобы снизить риск возникновения кожных реакций, стирайте одежду с помощью средств без ароматизаторов и не используйте смягчители тканей. Выбирайте просторную одежду, которая не будет раздражать пораженную кожу. Изделия из натуральных мягких волокон (хлопка, например) являются более щадящими к коже и обеспечивают больший комфорт в теплое время года.