Разновидности гиперандрогении у женщин
По статистике, гиперандрогения диагностируется у 5-7% женщин репродуктивного возраста, из них около 20% испытывают проблемы с зачатием.
Это связано с тем, что переизбыток андрогенов препятствует естественному созреванием фолликулов. Яичники начинают обрастать плотной оболочкой, что препятствует выходу яйцеклетки из фолликула во время менструального цикла. Кроме того, некоторые пациентки испытывают проблемы с зачатием и вынашиванием беременности. Это заболевание, может возникнуть по разным причинам, но чаще всего причиной появления заболевания является сбой в функциональности гипофиза-гипоталамуса. В зависимости от фактора, спровоцировавшего развитие патологии, можно выделить следующие формы заболевания:
- центральная – возникает на фоне отклонений в работе гипоталамуса и формировании опухоли гипофиза,
- надпочечниковая – причиной возникновения становится опухоль надпочечников,
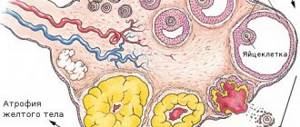
- яичниковая – заболевание этой формы связано с развитием поликистоза и гипертекоза яичников. А также для патологии этого типа характерны андрогенопродуцирующие опухоли яичников,
- смешанная – для этой формы патологии характерно сразу несколько нарушений (сбой в функциональности надпочечников, отклонения в работе яичников и т. д.),
- периферическая – возникает на фоне сахарного диабета и сбое в обмене веществ (жиров).
Специалисты отмечают, что чаще всего встречаются надпочечниковые и яичниковые формы гиперандрогении.
Яичниковая
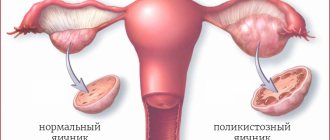
Чаще всего, яичниковая гиперандрогения развивается на фоне синдрома поликистозных яичников, который характеризуется дефицитом ферментов, содержащихся в этих органах. Это заболевание считается наследственным. Поликистоз яичников препятствует преобразованию андрогенов в женские гормоны.
Кроме того, специалисты отмечают, что эту форму гиперандрогении вызывает нарушение функции гипофиза и гипоталамуса. Такие отклонения вызывают повышенную выработку ЛГ и отклонение в пропорциях ЛГ/ФСГ. Высокое содержание ЛГ вызывает развитие гиперплазии внешнего слоя фолликулов. В конечном итоге это приводит к повышенной выработке андрогенов и появлению первых признаков маскулинизации. А нехватка ФСГ оказывает влияние на созревание фолликулов. ФЛГ это один из видов гормонов, вырабатываемых гипофизом. В организме человека он отвечает за функциональность половых желез и способствует выработке репродуктивных клеток. У мужчин он осуществляет контроль уровня тестостерона и способствует естественному созреванию сперматозоидов, а у женщин нормализуют созревание фолликула. Еще одним фактором развития яичниковой формы патологии считается – андрогенопродуцирующие опухоли. Эти новообразования провоцируют повышенную выработку гормонов мужчины и дальнейшему развитию гиперандрогении.
Специалисты отмечают, что яичниковая форма патологии, может быть связана с центральной. Такие случаи возникают на фоне определенных факторов: травмы и интоксикация мозга, опухоли гипофиза. Это заболевание сопровождается повышением уровня пролактина в крови.
Надпочечниковая
Согласно мнению специалистов, надпочечниковая гиперандрогения – это наследственное заболевания, поскольку риск развития этой патологии при осложненном генетическом фоне значительно высок. Заболевание, может возникнуть даже в детском возрасте.
Среди основных факторов развития надпочечниковой формы заболевания, можно выделить – андрогенитальный синдром. Он проявляется в недостаточной выработке ферментов, отвечающих за выработку гормонов, которые располагаются в коре надпочечников. В медицине эти ферменты называют – глюкокортикоиды. При отсутствии необходимых ферментов, человеческий организм начинает использовать вещества, которые обычно перерабатываются, для выработки андрогенов. В связи с этим, переизбыток андрогенов, может возникнуть и у детей. Обычно симптомы надпочечниковой формы патологии появляются рано. Менструации начинаются достаточно поздно, а в дальнейшем становятся скудными или могут вообще пропасть. Женщины обладают мужской фигурой, при которой таз становится более узким, а плечи наоборот широкими. Кроме того, появляются и другие симптомы патологии:
- недоразвитые молочные железы,
- пигментация кожи,
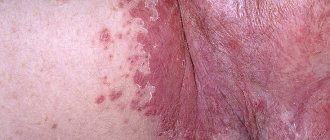
- угревые высыпания, которые локализуются в области спины и груди,
- клитор немного гипертрофируется, а размеры матки уменьшаются.
При надпочечниковой форме гиперандрогении, пациентам назначается лечение с применением глюкокортикоидных препаратов.
Лечение синдрома гиперандрогении
Так как гиперандрогения не является самостоятельным заболеванием, а возникает на фоне другой патологии, то лечение имеет комплексный подход.
Согласно клиническим рекомендациям, в зависимости от причины заболевания, сопутствующих факторов и выраженности симптомов лечение проводится совместно с устранением первопричины или последовательно.
Медикаментозное лечение
Используются препараты, которые призваны уменьшить выработку мужских половых гормонов андрогенов:
- гормональные препараты содержащие прогестерон;
- препараты, угнетающие выработку андрогенов в надпочечниках и яичниках;
- препараты стимулирующие большее образование женских гормонов эстрогенов.
Лечение сопутствующих заболеваний
Для того, чтобы терапия дала реальный результат, который не исчезнет в скором времени, обязательно необходимо устранить первопричину. Это могут быть как заболевания щитовидной железы и печени, наличие гормонообразующих новообразований и т.д.
Для лечения сопутствующих заболеваний может быть достаточно определенной терапии медикаментами или хирургического вмешательства (удаление опухолей, кист и т.п.).
Образ жизни при гиперандрогении
Любое лечение должно сопровождаться осмыслением своего образа жизни и повседневных привычек.
Наши заболевания сегодня – это чаще всего следствие наших действий в прошлом.
Для того, чтобы лечение было эффективно необходимо:
- привести тело к нормальной массе;
- физические нагрузки;
- сбалансированный рацион питание.
Прогноз
Если внимательно относится к своему организму и его здоровью, то при своевременном лечении, отсутствии врожденных патологий, можно говорить об успешном излечении.
Женщины, которые успешно прошли лечение и соблюдают рекомендации врачей в будущем не имеют осложнений гиперандрогении, а также могут забеременеть и родить здорового ребенка. Обычно планирование беременности в таких случаях, а также весь период беременности пациентка находится под строгим контролем врачей.
Причины появления патологии
Гиперандрогения обычно протекает в двух формах: абсолютной (повышенное содержание андрогенов в крови) и относительной (уровень андрогенов соответствует норме, но с усиленным обменом веществ в другие виды гормонов, оказывающих негативное влияние на органах-мишенях – эпителий, сальные и потовые железы, волосяные фолликулы). Согласно статистике, количество заболевших овариальной гиперандрогенией (яичникового генеза) растет с каждым годом. В настоящее время, у каждой женщины репродуктивного возраста диагностируют это заболевание. Чтобы вылечить эту патологию, важно выявить фактор, спровоцировавший ее появление. Среди основных причин гиперандрогении у женщин, можно выделить следующие:
- андреногенитальный синдром – в процессе выработки андрогенов надпочечниками, присутствует недостаточное количество ферментов для переработки гормона. Это приводит к накоплению гормона в организме,
- опухоль в надпочечниках и яичниках – новообразования, могут спровоцировать гормональный сбой, при котором наблюдается повышенная выработка андрогена,
- поликистоз – это патологический процесс, при котором яичники покрыты кистами,
- синдром Кушинга – отклонение в функциональности надпочечников, при котором наблюдается повышенная выработка глюкокортикоидов,
- патологии щитовидной железы – к там заболеваниям, можно отнести гипотиреоз, вызывающий гормональный сбой в женском организме,
- повышенная масса тела – излишний вес, может спровоцировать гормональный сбой. Особенно опасно ожирение в детском возрасте,
- длительный прием гормональных контрацептивов и стероидных препаратов,
- нарушение в функциональности гипофиза или гипоталамуса – такие нарушения вызывают повышенную выработку ЛГ, на фоне которой нарушается пропорция ЛГ/ФСГ,
- гиперплазия яичников – обычно развивается у женщин в преклонном возрасте,
- сахарный диабет – при нарушении обмена веществ, наблюдается повышенная выработка определенных гормонов, при которой, может развиться гиперандрогения,
- беременность – в этот период в организме женщины происходят гормональные изменения, которые могут стать причиной повышения уровня андрогенов,
- врожденные заболевания надпочечников и яичников – этот фактор является распространенным и наблюдается у 50% пациентов гиперандрогении. При осложненном генетическом фоне, вылечить патологию практически невозможно.
При нарушении функциональности яичников, патология может развиться и в детском возрасте. При врожденной гиперандрогении, могут возникнуть проблемы с определением пола ребенка. У девочек диагностируются большие половые губы и увеличенный клитор, который может быть схож по размеру с пенисом. Внутренние половые органы не видоизменены. Их размер соответствует норме. При развитии гиперандрогении в более старшем возрасте, у девочек наблюдается повышенный рост волос на теле.
Стоит отметить, что несмотря на нормальный уровень андрогенов, у 70-85% женщин наблюдаются признаки гиперандрогении.
Большинство пациенток мучаются от угревых высыпаний на теле. Кроме того, некоторые женщины сообщают о выпадении волос на голове. В 40-80% случаев, это объясняется повышенной выработкой андрогенов, а в остальных – усиленной переработки тестостерона в более активный гормон, вызывающий избыточный рост волос.
В чем опасность вирилизации для женщин
Гиперандрогения негативно сказывается не только на внешности, но и на репродуктивной функции. При отсутствии грамотного и комплексного лечения женщина сталкивается с множеством проблем: снижается социальная адаптация, затруднен поиск сексуального партнера, возникают сложности с уровнем фертильности.
Нарушения на фоне вирильного синдрома:
- ановуляция,
- бесплодие,
- скудные и редкие менструации,
- невынашивание беременности,
- прогрессирование гирсутизма,
- развитие алопеции,
- повышенная сальность кожи,
- увеличение площади, покрытой угревой сыпью,
- уменьшение размера либо атрофия молочных желез,
- психологические проблемы.
Как лечить фиброзно кистозную мастопатию молочных желёз? Посмотрите подборку эффективных вариантов терапии.
О симптомах опухоли гипофиза у женщин, а также о методах устранения образования узнайте из этой статьи.Перейдите по адресу https://fr-dc.ru/vnutrennaja-sekretsija/shhitovidnaya/kolloidnyj-zob.html и прочтите о том, что такое коллоидный зоб щитовидной железы и как от него избавиться.
Симптомы гиперандрогении
Симптомы яичниковой гиперандрогении у женщин репродуктивного возраста бывают двух типов: основные и второстепенные. Клиническая картина заболевания зависит от запущенности патологии и фактора ее развития. Среди основных, специалисты выделяют следующие признаки переизбытка андрогенов у женщин:
- повышенный рост волос на конечностях и других зонах тела (грудь, живот, спина. В запущенных случаях наблюдается рост волос на лице,
- образование залысин на голове,
- образование угрей и комедонов на лице,
- прекращение роста молочных желез, фигура развивается по мужскому типу,
- атрофия мышечных тканей.
Врачи выделяют и второстепенные признаки увеличения количества андрогенов, появление которых зависит от фактора развития патологии:
- высокое содержание глюкозы в физиологических жидкостях ( сахарный диабет),
- стремительный набор лишнего веса,
- повышенное либидо,
- усиленный рост мышечной ткани,
- сбой менструального цикла или аменорея,
- бесплодие или не вынашивание плода.
Среди половых признаков гиперандрогении, можно выделить развитие репродуктивных органов женщины по промежуточному типу и сбой менструального цикла (в некоторых случаях возможно развитие аменореи). Повышенная активность андрогенов, вызывает развитие метаболического синдрома (гиперлипопротеинемия, СД 2 типа), ИБС, атеросклероза, артериальной гипертензии. Специалисты отмечают, что данные сбои приводят к тому, что пациентки чаще болеют простудными заболеваниями. Это объясняется ухудшением функциональности иммунной системы на фоне гиперандрогении. Многие женщины с этим заболеваниям склонны к депрессиям.
Вирильный синдром в детском возрасте
Внутриутробная гиперандрогения опасное явление, провоцирующее развитие псевдогермафродитизма. Причина дисфункция коры надпочечников. В тяжелых случаях медикам сложно определить пол новорожденного. Для уточнения назначают генетическую экспертизу: сочетание хромосом YX признак мужского пола, ХХ женского.
При гиперандрогении врожденного типа у плода женского пола наружные половые органы формируются по мужскому типу: клитор гипертрофирован, вход во влагалище меньше допустимых размеров, находится близко к отверстию мочеиспускательного канала, увеличенные половые губы похожи на мошонку
Важно начать своевременное гормональное лечение, чтобы избежать тяжелых осложнений и нарушений репродуктивной функции в будущем. При отсутствии коррекции половые органы у девочки по мере взросления будут напоминать мужские. После 2 лет появляются другие внешние признаки гиперандрогении: заметны волосы на лобке, в 89 лет волосяной покров активно растет на лице. Позже развиваются другие признаки вирилизации: низкий тембр голоса, угревая сыпь, гиперпигментация эпидермиса. В подростковом возрасте ярко выражены дополнительные проявления вирильного синдрома: таз узкий, надбровные дуги массивные, плечи широкие, мышцы хорошо развиты, повышена выносливость.
Диагностика патологии
Слабовыраженная гиперандрогения яичникового генеза, как правило протекает латентно и диагностировать ее, практически невозможно.
Как правило, уровень андрогенов при слабовыраженной гиперандрогении яичникового генеза находится в пределах нормы. Если же у больной наблюдается один или несколько симптомов гиперандрогении, то необходимо незамедлительно посетить специалиста. Как правило, диагностикой проблемы занимается: гинеколог. Кроме того, женщине придется посетить врача-эндокринолога. Специалист назначит ряд обследований:
- опрос пациентки (чтобы установить анамнез жизни больной),
- МРТ и КТ,
- внешний осмотр кожных покровов,
- гинекологический осмотр,
- пробы с применением дексаметозона (проводится для того, чтобы установить источник повышенной выработки андрогенов),
- обследование на определение генетических отклонений,
- определение уровня глобулина,
- измерение уровня тестостерона и 17 ОП в урине,
- маркер на определение ХГ (назначается в том случае, если уровень андрогенов находится в пределах нормы.
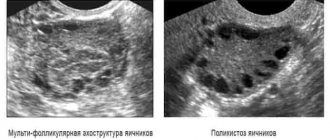
При подозрении на наличие опухолей яичников, пациенток направляют на УЗИ половых органов. Все эти методы обследования позволят восстановить клиническую картину недуга и подобрать оптимальный способ терапии.
Диагностика
Гиперандрогения яичников довольно легко диагностируется. Иногда достаточно визуального осмотра для определения наличия волосяного покрова в нехарактерных местах, чтобы понять, что именно происходит с женщиной.
Происходит осмотр и опрос пациентки. Врач (как правило – гинеколог) пытается отвергнуть посторонние заболевания, которые имеют схожую симптоматику. Далее – ряд лабораторных исследований.
Первоначально измеряется гормональный фон и устанавливается, какие изменения он претерпевает в последнее время. Анализируется величина вырабатываемого андрогена в организме женщины, а после – сравнивается с нормой. Для более точного составления клинической картины, пациентка сдает мочу, в которой измеряется количество кетостероидов-17.
При необходимости, больную отправляют на аппаратно-инструментальное обследование для детального составления клинической картины, оценки нанесенного организму ущерба. Стоит уточнить, что болезнь имеет серьезные, необратимые последствия, которые возможно устранить лишь при своевременном, качественном и полноценном лечении.
Применяемая терапия
Если у больной выявлена яичниковая форма патологии, ей назначается комплексная терапия с применением нескольких методов лечения:
- медикаментозный (основывается на гормональном лечении препаратами, содержащих гормон ТТГ),
- терапия средствами народной медицины,
- диетотерапия.
Если у пациенток выявлена опухоль яичников или надпочечников, то применяется хирургическое лечение. Таких пациенток ожидает операция по удаления новообразования и дальнейшая химиотерапия (если новообразование было злокачественным).
Консервативные методы лечения
Принцип лечения при гиперандрогении, напрямую зависит от фактора спровоцировавшего развитие патологии. Кроме того, при назначении терапии, специалист должен учитывает цель проводимой терапии: устранение признаков гирсутизма, восстановление репродуктивной функции и т. д. Если переизбыток андрогенов вызван избыточным весом, то пациенткам назначается диетотерапия и физические нагрузки, с целью снизить массу тела. Кроме того, женщинам назначают медикаментозную терапию с применением лекарственных препаратов определенной группы:
- при повышенном росте волос назначается Медроксипрогестерон,
- чтобы снизить уровень стероидных гормонов больным предписывают контрацептивы комбинированного типа. Такую терапию назначают только в том случае, если женщина не планирует беременность,
- выработку стероидов можно подавить с помощью Кетонозола,
- при симптомах гирсутизма, назначают Спиронолактон. Курс терапии, может длится до 6 месяцев.
При выявлении опухоли на женских яичниках, вылечить гиперандрогению консервативным способом не получается. В таких случаях назначается хирургическое вмешательство.
Виды и причины возникновения
Исходя из этиологии гиперандрогении, выделяют такие ее формы:
- яичниковая;
- надпочечниковая;
- смешанная.
Если проблема исходит из яичников и коры надпочечников, это первичная гиперандрогения. Если нарушение регуляции синтеза андрогенов произошло из-за патологий гипофиза, речь идет о вторичной форме синдрома.
Гиперандрогения может развиваться на фоне патологических состояний:
- поликистоз яичников;
- адреногенитальный синдром;
- опухолевые гормонопродуцирующие образования;
- гиперактивность альфа-редуктазы;
- гипотиреоз;
- синдром Иценко-Кушинга;
- галакторея;
- аменорея;
- бесконтрольный прием гормональных препаратов, циклоспорина.
ЧИТАТЬ ТАКЖЕ: Как проявляется повышенный сахар в крови у женщин: симптомы и признаки, действенные варианты терапии
В некоторых случаях гиперандрогения носит врожденный характер. Большая часть андрогенов обрабатывается специальными ферментами яичников, трансформирующими их в глюкокортикоиды. Но если ребенок рождается с дефектами этих ферментов, то андрогены начинают скапливаться и не трансформируются в глюкокортикоиды.
Народные средства
По мнению специалистов, медикаментозное лечение яичниковой гиперандрогении следует совмещать с приемом средств народной медицины. Несмотря на эффективность такой терапии, важно помнить, что длительный прием лекарственных настоев, может вызывать развитие негативных последствий. Поэтому травяные сборы принимаются только по назначению лечащего врача.
- Матка Боровая – обладает слабым терапевтическим эффектом при гиперандрогении. Поэтому это растение следует применять в комплексе с другими травами. Для того чтобы лечение было более эффективным, курс приема Матки боровой должен длится не менее 6 месяцев. Рецепт приготовления этого лекарственного настоя элементарен: в стакан кипящей жидкости засыпать 1 ст. ложку сухой травы и дать настояться на протяжении 60 минут. Небольшими порциями выпить весть стакан в течение суток. Важно помнить, что срок хранения этого лекарственного настоя очень мал.
- Корень солодки – способствует снижению выработки тестостерона в организме женщины и оказывает успокоительный эффект. Чтобы эффективность лечения была выше, корень солодки лучше принимать в комплексе Марьиным корнем. Эти ингредиенты смешать в равных пропорциях (по 1 ст. ложке). Полученную смесь залить тремя стаканами кипятка и настаивать на протяжении 10-12 часов. Принимать трижды в сутки по 1 ст. ложке отвара.
- Корень одуванчика – активно применяется не только в лечении гиперандрогении, но и для выведения шлаков и токсинов из организма. Корень одуванчика измельчить. После этого, 4-5 ст. ложек корня залить 1 литром горячей жидкости. Кипятить на медленном огне в течение 30-40 минут. По истечению времени, дать отвару настояться в течение часа, а потом тщательно процедить. Принимать по 1 ст. ложки средства 3-4 раза в сутки.
- Мята – понижает уровень андрогенов и оказывает расслабляющий эффект. Добавлять по 1 ч. ложке растения в чай. Отлично сочетается с любыми видами этого напитка.
- Лекарственные отвары отлично помогать при гиперандрогении, но они отнюдь не являются панацеей. Как правило, эффект от такой терапии заметен не сразу, а только спустя 3-4 месяца после начала приема.