Миастения – это нервно-мышечное заболевание аутоиммунного характера, основным признаком которого является патологически быстрая утомляемость поперечнополосатых мышц (тех, что образуют скелетную мускулатуру). Патология очень серьезная, нередко сопровождается опасными кризами. В последнее время уровень заболеваемости растет – на 100 000 человек приходится 7-8 случаев.
Почему же миастения возникает? Какие симптомы на нее указывают? Как она лечится? Об этом сейчас и стоит рассказать.
Причины
Врачи до конца не выяснили, почему именно возникает заболевание. Многие склоняются к тому, что имеет место наследственный фактор, но это не доказано. А вот то, что данный недуг сочетается с опухолью области вилочковой железы или с гиперплазией – факт.
Также к причинам возникновения миастении, симптомы которой перечислены ниже, относят:
- Органические заболевания, поражающие нервную систему (например, амиотрофический боковой склероз).
- Дерматомиозит. Это заболевание всей мышечной системы организма, сопровождающееся происходящими в нем воспалительно-дегенеративными изменениями.
- Рак молочной железы, яичника, предстательной железы и легких.
- Летаргический энцефалит.
- Тиреотоксикоз.
Важно отметить, что миастения чаще поражает женщин. Мужчин, страдающих этим заболеванием, в два раза меньше. Что касательно возрастной категории, то в группе риска находятся люди от 20 до 40 лет.
Этиология
Миастения бывает как врождённой, так и приобретённой. Причиной врождённой миастении являются мутации в генах различных белков, отвечающих за построение и работу нервно-мышечных синапсов. В синапсах (в частности, в концевых пластинках нервно-мышечных синапсов) ацетилхолинэстераза присутствует в виде тетрамера изоформы T, присоединённого к коллагеноподобному белку, который кодируется отдельным геном COLQ[1]. Мутация этого гена является одной из наиболее распространённых причин наследственной миастении (myasthenia gravis)[2]. Другой распространённой причиной миастении являются различные мутации субъединиц никотинового рецептора ацетилхолина[3].
Иногда, чаще у молодых, возникает опухоль вилочковой железы, которую удаляют хирургическим путём.
Проявления заболевания
Симптомы миастении специфичны, так что их сложно перепутать с признаками какого-либо другого заболевания. Они начинают проявлять себя поэтапно, и вот что обычно происходит и в каком порядке:
- Слабость лицевых, глоточных и жевательных мышц.
- Быстрая утомляемость. Человек устает даже после простейших манипуляций руками или ходьбы.
- Низкая подвижность.
- Потеря веса и физическое истощение.
- Нарушение глотания (дисфагия).
- Изменение мимики и походки.
- Слабость шеи и дыхательных мышц.
- Нарушение чувствительности языка, глотки и губ.
- Утяжеление век и ухудшение зрения.
В течение дня выраженность симптомов изменяется, а самочувствие человека после длительного мышечного напряжения существенно ухудшается. С утра человек может чувствовать себя здоровым и бодрым, но спустя несколько часов он начинает ощущать усталость, которая очень быстро прогрессирует.
Миастения: симптомы, которые часто остаются нераспознанными
К сожалению, чаще всего миастению диагностируют уже в тех случаях, когда заболевание протекает несколько лет подряд и переходит в запущенную форму. По этой причине любую необъяснимую усталость, вялость мышц, резко нарастающую при повторяющихся движениях слабость необходимо расценивать как возможный симптом миастении до тех пор, пока этот диагноз не будет полностью опровергнут.
К ранним симптомам относятся:
- при разговоре – «затухание голоса»,
- затруднения при пережевывании твердой пищи вплоть до отказа от еды,
- нарушение глотания,
- быстрая утомляемость при расчесывании, подъеме по лестнице, обычной ходьбе,
- появление шаркающей походки,
- опущение век.
Наиболее часто поражаются глазодвигательные, мимические, жевательные мышцы, а также мускулатура гортани и глотки. Следующие пробы помогают выявить скрыто протекающую миастению:
- Если пациента попросить быстро открывать и закрывать рот в течение 30 секунд, то здоровый человек сделает около 100 движений, а страдающий миастенией – меньше.
- Лечь на спину, приподнять голову и удерживать ее в таком положении 1 минуту, смотря при этом на свой живот.
- Вытянуть руки и постоять так 3 минуты.
- Сделать 15–20 глубоких приседаний.
- Быстро сжимать и разжимать кисти – у больного миастенией это зачастую вызывает опущение век.
Локальная форма миастении характеризуется проявлением мышечной слабости определенной группы мышц, а при генерализованной форме в процесс вовлекаются мышцы туловища или конечностей.
Глазная форма
Симптомы миастении этого вида нужно рассмотреть отдельно. При данной форме заболевания поражению подвергаются:
- Глазодвигательные мышцы.
- Мышца, поднимающая верхнее веко.
- Круговая мышца глаза.
Поэтому и основными проявлениями являются:
- Невозможность долго смотреть на слишком далеко или близко расположенные объекты.
- Косоглазие.
- Двоение в глазах.
- Трудности в фокусировке.
- Опущение верхнего века (птоз).
Заболевание глазной формы может быть локализированным. То есть переходить на другие группы мышц и органы оно не будет. Специалисты утверждают, что если в течение ближайших двух лет процесс не охватит другие анатомические зоны, то опасность жизни пациента не грозит.
Однако не всегда при миастении прогноз такой положительный. Зачастую заболевание прогрессирует, и это проявляется в частом наступлении мышечной усталости и в слишком долгом наборе сил.
Патологии других видов
Утомляемость жевательной и лицевой мускулатуры, а также мышц, которые ответственны за речь, приводит к малоприятным последствиям. Среди них:
- Изменение голоса.
- Трудности с приемом пищи.
- Сложности, связанные с речью и произношением.
- Голос становится глухим, «носовым». Кажется, что человек говорит, зажав нос.
- Быстрая утомляемость, наступающая даже от короткого разговора. После пятиминутной беседы человеку может понадобиться несколько часов на отдых.
- Слабость жевательных мышц. Человек не способен питаться твердой пищей.
Вид миастении, при котором поражены мышцы глотки, является более опасным. Потому что человек при такой патологии не способен принимать жидкую пищу. Каждая попытка попить заканчивается тем, что человек ею давится. Если пациент поперхнулся, то вода попадает в дыхательные пути, вследствие чего начинает развиваться аспирационная пневмония.
Но самое опасное состояние – это генерализованная миастения. Именно она обеспечивает 1 % смертности среди людей, страдающих данной патологией. А симптом миастении данной формы – это слабость дыхательных мышц, из-за которой возникает расстройство дыхания. В итоге может возникнуть острая гипоксия и, как следствие, летальный исход.
Симптомы миастенического криза
Миастенический криз – это резкое ухудшение общего состояния организма, связанного с резкой слабостью мышц вплоть до их паралича. Наиболее характерными симптомами криза являются следующие:
- Дыхание: сначала оно частое, поверхностное, с вовлечением в акт дыхания межреберных мышц, а затем редкое и прерывистое. Лицо при этом становится красным, впоследствии приобретает синюшный, цианотичный оттенок. Пациент возбужден, тревожен. После полной остановки дыхания происходит потеря сознания и без оказания своевременной помощи очень быстро наступает клиническая смерть.
- Сердечно-сосудистая система: пульс учащается до 180 ударов в минуту, артериальное давление достигает отметки 200 мм рт. ст. Затем пульс урежается, становится нитевидным, слабым.
- Вегетативная нервная система: обильное слюноотделение, повышенная потливость.
Если своевременно не оказать помощь, то происходит поражение мозга вследствие кислородного голодания.
Диагностика
Что ж, классификация миастении понятна, теперь можно поговорить и о том, какие исследования проводятся с целью определения данного заболевания.
Самой показательной процедурой является прозериновая проба. Именно это исследование дает неврологу о заболевании наибольшее количество информации. Как все происходит? Сначала человека осматривают, чтобы оценить, в каком состоянии находятся его мышцы. Потом подкожно вводят «Прозерин» – синтетический препарат, активным веществом которого является неостигминаметилсульфат.
Данный медикамент препятствует разрушению ацетилхолина, выделяющего нейроны. Вследствие этого импульс доходит до мышц, и сила пациента восстанавливается. Обычно действие наступает спустя 30-40 минут – тогда-то врач и осматривает пациента повторно, чтобы выяснить, как его организм отреагировал на препарат.
Кроме этого, проводится электромиография, в ходе которой регистрируется электрическая активность мышц. Ее осуществляют дважды – до введения в кровь «Прозерина» и через час после этого. Данное исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи, потому что причина может крыться в нарушении функции изолированного нерва или мышцы.
В том случае, если после электромиографии у врача остаются сомнения, касающиеся природы недуга, то пациента оправляют на электронейрографию, направленную на изучение проводящей способности нервов. Кроме того, специалист не может диагностировать миастению у взрослых без изучения результатов анализа крови (общего и биохимического).
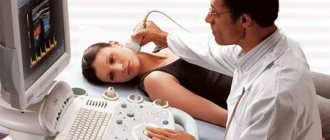
Много ценной информации дает и компьютерная томография органов средостения. Ее проводят часто, поскольку нередко появление миастении связано с объемными процессами в вилочковой железе. И, конечно, пациенту обязательно нужно будет пройти дифференциальную диагностику, чтобы врач смог исключить все заболевания, имеющие схожую симптоматику.
Современные препараты
Теперь можно перейти к теме лечения миастении. Существует множество современных препаратов, которые помогают сохранить трудоспособность, улучшить качество жизни и избежать инвалидности. Какие именно нужно будет принимать человеку – определяет врач, основываясь на результатах диагностики.
Как правило, назначают такие препараты:
- «Сонапакс». Влияет на периферическую и центральную нервную систему, оказывает транквилизирующее, антипсихотическое, антидепрессивное действие. Снижает чувство тревоги и напряженности.
- «Хлорофилл». Природное средство, помогающее поднять жизненный тонус и насытить ткани кислородом.
- «Актовегин». Улучшает работу ЦНС и расширяет коронарные сосуды.
- «Спазмалгон». Оказывает непосредственное воздействие на гладкую мускулатуру внутренних органов, расслабляет ее, облегчает боль.
- «Форталгин». Угнетает агрегацию тромбоцитов, оказывает жаропонижающее, анальгезирующее и противовоспалительное действие.
- «Вольтарен». Используется для устранения воспаления и болевого синдрома, увеличения подвижности суставов и мышц.
- «Ибупрофен». Увеличивает объем движений в суставах, уменьшает утреннюю скованность.
- «Кетопрофен». Тормозит активность нейтрофилов, стабилизирует лизосомальные мембраны, оказывает антибрадикининовую активность.
- «Колдрекс». Уменьшает отек слизистых оболочек и пазух носа, способствует облегчению дыхания, оказывает тонизирующее действие, пополняет запасы витамина С в организме.
- «Темпалгин». Оказывает седативное, анальгезирующее и противовоспалительное действие.
Только врач может назначить при миастении лечение. Проявление самодеятельности в этом плане очень опасно. Человек, послушав рекомендации людей, не являющихся врачами, может взять что-то не то – «Аминазин», например, или «Амитриптилин». Они, как и «Сонапакс», также являются антипсихотическими препаратами. Вот только эти препараты оказывают совершенно иное действие. Они расслабляют, купируют психомоторное возбуждение и понижают двигательную активность. А это сильно утяжелит течение заболевания.
Как повысить силы организма?
При миастении иммунитет человека сильно снижается. И без повышения защитных сил организма не обойтись, иначе есть риск возникновения функциональных изменений.
Как правило, пациентам назначают инфузии иммуноглобулинов, которые получают из донорской крови. Самыми безвредными препаратами являются:
- «Интраглобин».
- «Пентаглобин».
- «Гамимун-Н».
- «Октагам 10 %».
Если вдруг у пациента случается криз, то иммуноглобулины ему назначают лишь после проведения реанимационных неотложных мероприятий. Но регулярный прием перечисленных препаратов способен предотвратить развитие серьезных осложнений. Вводят их обычно раз в два дня. Точную дозировку назначает врач.
Нужно с осторожностью принимать эти препараты. Нередко пациенты, которым их назначили, жалуются на головную боль и тошноту. Как правило, это реакция организма на изменение в крови количества Т-клеток. Проведя исследование, можно заметить дефекты иммунных частиц, а также увеличенную активность гуморальных тимических факторов.
Диета
Очень важно соблюдать правильное питание при миастении. Ведь вместе с едой и питьем в организм человека поступают самые разные вещества и элементы. При столь тяжелом заболевании они должны быть полезными.
Рекомендации по питанию изложит врач после диагностики миастении. Но вообще, при данном недуге человеку нужно употреблять как можно больше калия, поскольку он помогает восстановить работу мышц. Его источниками являются:
- Свежие фрукты: дыня, бананы, апельсины, авокадо.
- Свежие овощи: тыква, картофель, брюква.
- Бобовые: чечевица, лима и фасоль.
- Зерно (не дробленое).
- Пастернак (можно делать из него настои).
- Изюм и курага.
Нужен организму и кальций. Он повышает возбуждаемость нервных тканей, сократимость мышц, укрепляет зубы и кости. Это важно, ведь люди, страдающие миастенией, подвержены травматизму. Кальций организм получает из таких продуктов:
- Молочные продукты.
- Цветная белокочанная капуста и репа (и ее листья).
- Чечевица, бобовые, спаржа.
- Орехи.
- Желтки яиц.
- Инжир.
- Мягкие кости лосося и сардины.
Чтобы кальций лучше усваивался, рекомендуется употреблять его источники вместе с продуктами, в которых содержится фосфор. Это творог, мясо, мозги, сыр, говяжья печень, рыба, грецкие орехи, яйца, а также овсянка, перловка и гречка.
Противопоказания при миастении
Есть целый ряд того, что делать при данном заболевании запрещено. К основным противопоказаниям относятся:
- Серьезные физические нагрузки.
- Употребление курареподобных миорелаксантов.
- Долгое нахождение под прямыми лучами солнца.
- Использование транквилизаторов. Исключением является средство «Грандаксин».
- Прием препаратов, в которых содержится магний.
- Использование мочегонных средств. Исключение составляет только «Спиронолактон».
- Употребление нейролептиков.
- Использование содержащих фтор кортикостероидов.
- Прием антибиотиков, относящихся к группе аминогликозидов или фторхинолонов.
- Употребление лекарств, которые являются производными хинина.
- Прием средств с D-пеницилламином.
И, разумеется, запрещено игнорировать врачебные рекомендации. Если пациент хочет улучшить качество жизни, то он не должен заниматься самолечением.
Лечение
В комплекс диагностических мероприятий при миастении входит электронейромиография.
Лечение миастении проводится назначением гормональных средств, а также антихолинэстеразных препаратов. В тяжелых случаях могут быть назначены цитостатики. Во время холинэргического криза пациенту проводят ИВЛ до тех пор, пока его состояние не стабилизируется.
Прогноз
Было многое сказано о симптомах миастении. Каковы же прогнозы при столь серьезном заболевании? К сожалению, его невозможно вылечить полностью. А если человек проигнорирует его проявления и не обратится к неврологу за получением адекватного лечения и клинических рекомендаций, миастения будет развиваться дальше. Это может закончиться полной атрофией мышечной системы, которая приводит к летальному исходу.
Также с течением развития заболевания увеличивается риск внезапной остановки сердца. К счастью, в наше время существует множество проверенных методик, позволяющих поддерживать качество жизни человека на должном уровне и даже ввести миастению в стадию длительной ремиссии.
Прогноз и профилактика миастении
Спрогнозировать точный исход данного заболевания практически невозможно, поскольку он зависит от множества факторов: времени начала, клинической формы, пола и возраста пациента, а также наличия или отсутствия терапевтических мероприятий. Самое благоприятное течение бывает в случае глазной формы миастении, а самое тяжелое течение заболевания сопровождает генерализованную форму. При грамотном лечении и постоянном медицинском контроле, практически все формы данного заболевания имеют благоприятный прогноз.
Поскольку миастения в основной массе случаев является хроническим заболеванием, с целью профилактики обострений пациентам необходимо практически все время принимать лекарственные препараты. Постоянный прием препаратов вызывает некоторые неудобства, но в целом качество жизни больных остается на удовлетворительном уровне. Ключевым моментом в борьбе с этим заболеваниембудет своевременная диагностика и лечение до развития необратимых процессов.