Симптомы аппендикулярного инфильтрата
Инфильтрат развивается через 2-3 суток после начала аппендицита, при этом сама клиническая картина острого аппендицита стертая — нет выраженных болей, общее самочувствие не страдает.
При осмотре в правой подвздошной области определяется плотное объемное болезненное образование. Повышается температура тела до 38,5 градусов.
Аппендикулярный инфильтрат имеет два пути развития — абсцедирование (нагноение инфильтрата) и обратное развитие с «рассасыванием» воспалительной опухоли.
Абсцедирование апендикулярного инфильтрата проявляется усилением воспалительной реакции: температура тела повышается до 39-40 градусов, появляются симптомы общей интоксикации, боли в правой подвздошной области усиливаются.
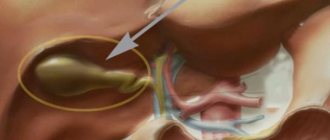
Инфильтрат желчного пузыря что это такое
В структуре острых заболеваний органов брюшной полости занимает второе место после острого аппендицита. В 95% случаев развивается при обструкции камнем шейки желчного пузыря или пузырного протока. В остальных случаях генез сосудистый (первично-гангренозный холецистит), ферментативный или аллергический. Патогенез обусловлен перерастяжением желчного пузыря, нарушением циркуляции крови в сосудах стенки. Позже активизируется микрофлора, проникающая энтерогенным, лимфогенным и гематогенным путем. При деструктивных холециститах в пузырной желчи выявляют аэробную, а также анаэробную неклостридиальную флору.
Местные изменения происходят в следующей последовательности:
- Обтурация пузырного протока;
- Нарастание давления в желчном пузыре;
- Стаз в сосудах желчного пузыря;
- Бактериохолия;
- Деструкция стенки желчного пузыря (с перфорацией или без);
- Перивезикальный инфильтрат;
- Местный перитонит (перивезикальный абсцесс);
- Разлитой перитонит.
По морфологии выделяют катаральный (простой), флегмонозный, гангренозный холецистит. У пожилых пациентов на фоне распространенного атеросклероза и/или гиперкоагуляции встречается первично-гангренозный холецистит (ввиду тромбоза или эмболии пузырной артерии).
Клиника острого холецистита представлена следующими симптомами: боль, лихорадка, горечь во рту, тошнота, рвота. При простом остром холецистите живот мягкий, для деструктивного холецистита характерен дефанс мышц в правом подреберье. Часты симптомы Мерфи, Кера, Ортнера, Мюсси, позже появляются перитонеальные симптомы (Щеткина — Блюмберга, Воскресенского). Достаточно частым симптомом острого холецистита является пальпируемое болезненное дно желчного пузыря или пальпируемый перивезикальный инфильтрат. Лабораторно характерен лейкоцитоз. Основным методом инструментальной диагностики является УЗИ. Ведущие УЗИ-признаки острого холецистита: увеличение желчного пузыря в размерах, утолщение стенки, двухконтурность стенки, наличие инфильтрата и жидкости в подпеченочном пространстве и брюшной полости.
Хирургическая тактика при остром холецистите.
- Все больные с острым холециститом в обязательном порядке должны госпитализироваться в хирургический стационар и рассматриваться как больные с острой хирургической патологией органов брюшной полости.
- В случае острого холецистита, осложненного перитонитом, показана экстренная операция в первые 2 часа.
- При отсутствии перитонита показано консервативное лечение (анальгетики, спазмолитики, инфузии, антибиотики) в течение 24-72 ч.
- При наличии эффекта и купировании острого процесса показана плановая операция через 7-12 и более дней. Если приступ был купирован в короткие сроки, плановую операцию можно провести и ранее, через 2-3 суток.
- При отсутствии эффекта от консервативного лечения показана срочная операция.
- При высоком риске операции, особенно у пожилых больных деструктивным холециститом возможна паллиативная операция – холецистостомия.
Патогенетическое обоснование холецистостомии заключается в декомпрессии желчного пузыря, что устраняет нарушение внутристеночного кровотока, предупреждая дальнейшее прогрессирование деструктивных изменений. Холецистостомия может быть выполнена путем пункционного чрескожного чреспеченочного дренирования желчного пузыря под УЗИ-контролем, при лапароскопии и при лапаротомии. Используют местную анестезию, однако вмешательство идет под наблюдением анестезиолога.
Летальность при остром холецистите в случае срочной операции составляет 2-3%, в случае экстренной операции может превышать 4-6%.
Стандарты диагностики и лечения острого холецистита см. в приложении.
ДРУГИЕ ОСЛОЖНЕНИЯ ЖКБ
Перивезикальный инфильтрат. Формируется на 3-4 день заболевания. Характеризуется наличием в правом подреберье плотного образования с четкими границами. Инфильтрат является показанием к консервативному лечению. Полное рассасывание инфильтрата при медикаментозной терапии происходит через 1,5 — 2 недели. При вирулентной инфекции возможно образование перивезикального абсцесса. При дальнейшем прогрессировании образуется подпеченочный абсцесс. При наличии абсцесса полость его санируется и выполняется холецистэктомия. Операция заканчивается тампонированием полости абсцесса.
Водянка желчного пузыря является исходом обтурации при маловирулентной флоре. При этом в желчном пузыре происходит всасывание составных частей желчи, бактерии погибают, содержимое становится бесцветным, слизистого характера. Может длительно существовать без клиники или с незначительными проявлениями. В некоторых случаях пальпируется увеличенный желчный пузырь. Лечение: холецистэктомия в плановом порядке.
Эмпиема желчного пузыря. Представляет собой инфицированную водянку. В ряде случаев при консервативном лечении острого флегмонозного холецистита формируется хроническая эмпиема. Клиника — тянущие боли в правом подреберье, эпизодические повышения температуры тела. Пальпаторно в некоторых случаях можно определить увеличенное, умеренно болезненное образование в правом подреберье. Лечение: холецистэктомия.
Стриктуры желчных протоков. Основная причина – холедохолитиаз. Бывают высокие и низкие, ограниченные и распространенные. Часто развиваются после интраоперационного повреждения холедоха. Клиника — преходящая обтурационная желтуха. При холангиографии выявляется концентрическое сужение протока с престенотическим расширением. Лечение: холедохоеюноанастомоз на отключенной по Ру петле. Результаты часто неудовлетворительные – рецидив стриктурообразования.
Стриктура (стеноз) большого дуоденального соска. Возникает в основном при прохождении мелких камней через большой дуоденальный сосок (БДС), что ведет к фиброзным и рубцовым его изменениям.
Выделяют 3 степени стеноза БДС:
1 — без функциональных нарушений (компенсированный);
2 — сужение до 3 мм с умеренным расширением протоков (субкомпенсированный);
3 — выраженный стеноз с холестазом – полный блок (декомпенсированный).
Помимо холедохолитиаза причинами стеноза могут быть поражения поджелудочной железы, холангит, повреждение БДС во время операции, язвенная болезнь двенадцатиперстной кишки, парафатеральные дивертикулы и др.
Лечение — оперативное. Используют различные варианты внутреннего дренирования: папиллосфинктеротомия (эндоскопическая, трансдуоденальная, эндохоледохеальная, комбинированная), холедоходуоденостомия, холедохоеюностомия.
Холедохолитиаз.
Холедохолитиаз возникает при прохождении желчных камней из пузыря в холедох или значительно реже при их образовании непосредственно в холедохе. При холецистэктомии выявляется в 4-12% случаев. Клиника — сильные приступы болей в эпигастральной области и правом подреберье, после приступа обычно появляется желтуха. В то же время и при выраженной механической желтухе на фоне холедохолитиаза в некоторых случаях может отсутствовать болевой синдром. Желтуха может быть ремиттирующей при наличии «вентильного» камня. В некоторых случаях холедохолитиаз может длительное время иметь бессимптомное течение, а в 40% случаев протекает без желтухи. В 4-5% случаев холедохолитиаза отсутствуют камни в желчном пузыре. Основные методы диагностики: УЗИ, эндоскопическая ретроградная холангиопанкреатикография (ЭРХПГ), чрескожная чреспеченочная холангиография (ЧЧХГ), внутривенная холецистохолангиография (при отсутствии механической желтухи). УЗИ выявляет камни в желчных протоках в среднем в 75 – 80% случаев. Наиболее достоверным методом является ЭРХПГ, однако, ее применение ограничивает опасность развития острого панкреатита.
Лечение аппендикулярного инфильтрата
Абсцедирование инфильтрата — показание к неотложной операции. В отсутствие абсцедирования проводится консервативная терапия в условиях стационара с последующей (через 2-3 месяца) плановой аппендэктомией.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Цефтриаксон (антибиотик группы цефалоспоринов III поколения). Режим дозирования: в/м, в/в, взрослым и детям старше 12 лет средняя суточная доза составляет 1-2 г цефтриаксона 1 раз в сутки или 0,5-1 г каждые 12 ч. В тяжелых случаях или в случаях инфекций, вызываемых умеренно чувствительными патогенами, суточная доза может быть увеличена до 4 г.
- Цефепим (антибиотик группы цефалоспоринов IV поколения). Режим дозирования: взрослым и детям с массой тела более 40 кг при нормальной функции почек в/в 0,5-1 г (при тяжелых инфекциях до 2 г) или глубоко в/м с интервалом 12 ч (при тяжелых инфекциях — через 8 ч).
- Метронидазол (противопротозойное, антибактериальное средство). Режим дозирования: в/в для взрослых и детей старше 12 лет разовая доза составляет 0,5 г. Скорость в/в струйного или капельного введения — 5 мл/мин. Интервал между введениями — 8 ч.
- Амоксиклав (бактерицидное антибактериальное средство широкого спектра). Режим дозирования: в/в, взрослые и дети старше 12 лет или весом более 40 кг — 1,2 г препарата (1000 + 200 мг) с интервалом 8 ч, в случае тяжелого течения инфекции — с интервалом 6 ч.
- Тиенам (противомикробное, бактерицидное, антибактериальное средство). Режим дозирования: в/в, в виде инфузии: ≤ 500 мг — в течение 20-30 мин., > 500 мг в течение 40-60 мин. Средняя суточная доза — 2000 мг (4 инъекции). Максимальная суточная доза 4000 мг (50 мг/кг). Дозу корректируют с учетом тяжести состояния, массы тела и функции почек пациента.
- Ванкомицин (антибактериальное, бактерицидное средство). Режим дозирования: взрослым, в/в капельно по 0,5 г каждые 6 ч или по 1,0 г каждые 12 ч. Продолжительность инфузии — не менее 60 мин., скорость — 10 мг/мин.
Резекция инфильтрата
3-4 часа
продолжительнось операции Выписка через день после операции цена операции от
100 000
рублей
Описание операции: Резекция инфильтрата
Резекция инфильтрата
Лапароскопия. Удаление (иссечение) эндометриоидного инфильтрата (ЭИ).
По мнению ведущих специалистов, занимающихся эндометриозом, удалению подлежит инфильтрат, который себя проявляет. А именно показанием к операции является неподдающийся медикаментозной терапии болевой синдром и бесплодие. Второе показание подвергается сомнению некоторыми специалистами. Бессимптомные инфильтраты не требуют хирургического лечения.
Такой подход обусловлен риском тяжелых интра и послеоперационных осложнений:
- невозможность самостоятельно опорожнить мочевой пузырь
- травма мочеточников
- травма прямой кишки с развитием перитонита
- кровотечение
- в редких случаях полный или частичный паралич нижних конечностей.
Начинается операция с классичекого входа в брюшную полость:
- лапароскоп (видеокамера) в пупке (10 мм троакар)
- три троакара в нижнем отделе живота 5 мм.
Следующий этап – это создание условий для комфортной работы:
- разделение спаек (они часто сопутствуют эндометриозу)
- подвешивание придатков (яичники и маточные трубы подтягиваются к передней брюшной стенке с помощью специальной системы T-Lift. Это необходимо для хорошего доступа и визуализации зоны операции.
После создания условий осуществляется собственно удаление эндометриоидного инфильтрата. Эндометриоидный инфильтрат как правило расположен между влагалищем и прямой кишкой и мочеточниками. Излюбленная локализация – это крестцово-маточные связки. Они веерообразно тянутся от крестца к шейке матки, по бокам от прямой кишки.
Иссечение эндометриоидного инфильтрата можно разделить на два основных этапа:
- Мобилизация или, так называемая, централизация инфильтрата
Это технически очень сложный этап. Целью его является отделение ЭИ от соседних органов. Для того, чтобы безопасно удалить ЭИ нужно отделить его от мочеточников и прямой кишки. Существует стандартизованная хирургическая техника, которая позволяет с минимальным риском локализовать ЭИ для последующего его отсечения.Мочеточники обнаруживаются в месте, которое не вовлечено в патологический процесс (выше инфильтрата) и последовательно сверху вниз отделяются от инфильтрата. Такой подход позволяет держать мочеточники под визуальным контролем, что значительно снижает риск их травмы. В случае невозможности отделить мочеточник от инфильтрата (мочеточник поражен эндометриозом), удаляется часть мочеточника в пределах его здоровых тканей и формируется анастомоз между мочеточником и мочевым пузырем.
Производится отделение прямой кишки от задней стенки матки и крестцово-маточных связок.
- Собственно иссечение ЭИ
На этом этапе эндометриоидный инфильтрат отсекается от стенки влагалища и прямой кишки. Особо трудным и опасным шагом является отделение ЭИ от прямой кишки. Этот этап называются «шэйвинг» от английского слова shaving (сбривание).Для исключения травмы прямой кишки в конце операции иногда проводится так называемый “bubble” тест. Малый таз заполняется физиологическим раствором, в прямую кишку вводится воздух. Если имеется сквозная травма прямой кишки, в воде, заполняющей малый таз, появляются пузырьки.
В редких случаях (при глубоком вовлечении мочеточника прямой кишки или стенки влагалища) необходимо иссечение части мочеточника стенки влагалища или прямой кишки (резекция прямой кишки).
ЭИ удаляется из брюшной полости.
Подготовка к операции
Перед госпитализацией пациентка должна пройти стандартное обследование. При наличии сопутствующих заболеваний, которые могут повлиять на операцию и послеоперационный период (сахарный диабет, ишемическая болезнь сердца, варикозное расширение вен нижних конечностей и т.п.) необходимо пройти дополнительные обследования и/или консультацию других специалистов. Список стандартного обследования указан здесь.
Что необходимо взять с собой в больницу: паспорт, полис ОМС, анализы, халат (или костюм из хлопчатобумажной ткани), тапочки, ночную рубашку, прокладки (2-3 капельки), гигиенические принадлежности, чулки для профилактики варикозного расширения вен нижних конечностей (1 степени компрессии).
Пациентка госпитализируется в день запланированной операции.
Накануне дома необходимо побрить промежность и лобок. Подготовка толстой кишки (очистительная клизма или прием специальных слабительных средств) необходима только перед операцией по поводу инфильтративного эндометриоза с подозрением на вовлечение прямой кишки.
В день операции с утра ничего не пить и не есть. Перед операцией пациентку осматривает анестезиолог.
Список обследований, необходимых для госпитализации:
Точный список анализов и обследований вы можете скачать в формате PDF
.
Реабилитация
В зависимости от тяжести операции суток пациентка находится в горизонтальном положении от нескольких часов до суток. Чаще всего вечером можно встать. В день операции есть нельзя, пить можно через 2 часа после операции. Можно поворачиваться с боку на бок. Моча отводится по мочевому катетеру. На следующий день мочевой катетер удаляется, разрешается ходить, есть. На следующий или через день после операции пациентка выписывается домой. Специальной диеты нет. В двух недель воздержаться от агрессивной пищи (жареное, копченое, острое, соленое, фастфуд.)
Физический покой в течение 2-х недель после операции.
Ограничение физической нагрузки подразумевает:
- не выполнять физических упражнений
- не поднимать тяжести более 5 кг.
- не тужиться на унитазе. Нормальное (обычное) натуживание допустимо. Для поддержания нормального стула придерживаться диеты, при необходимости применять слабительные.
Данной операции соответствуют:
- Болезни Эндометриоз
- Малый таз
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст, лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-во заболевших | 0.01 | 2 | 2 | 2 | 2 | 2 | 2 | 0.01 | 2 | 2 | 2 | 2 | 2 | 2 |
Разновидности патологии
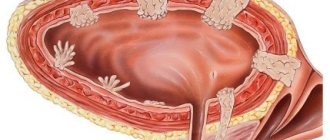
В зависимости от глубины захвата воспалительных явлений кератиты делятся на поверхностные, которые охватывают около 1/3 толщи роговой оболочки, и глубокие – воспаление достигает стромы (основа роговицы).
В зависимости от локализации инфильтрата кератиты бывают:
- центральные – инфильтрированная ткань размещена в области зрачка;
- парацентральные – инфильтрат находится в зоне пояса радужной оболочки;
- периферические – воспаление локализуется в области лимба (край роговицы).
Классификация кератитов в зависимости от причины возникновения:
- Внутренний кератит провоцируют болезнетворные микроорганизмы, аллергическая реакция, аутоиммунные процессы, авитаминоз. К этой группе можно отнести кератиты, происхождение которых неизвестно (нитчатый кератит или розацеа).
- Внешний кератит провоцируют травмы, вирусы, кератомикоз, аномалии, которые появились из-за размножения бактерий вследствие конъюнктивита или мейбомита.
Абсцесс и инфильтрат – в чем разница?
При травмировании кожного покрова вследствие хирургических операций или при воспалительных патологиях возникают осложнения. В организм проникает инфекция и образуется абсцесс и инфильтрат. Последний – это скопление в ткани клеточных элементов с примесью крови и лимфы. Несмотря на общую этиологию и патологическую анатомию – это два разных патологических процесса. Абсцесс мягких тканей от инфильтрата отличается следующим: Наличие жидкости в замкнутой полости. При абсцессе жидкость – гнойный экссудат, при инфильтрате вообще нет полости, ткань пропитана продуктами распада воспалительного процесса. Инфильтрат может возникнуть из опухолевых клеток, а абсцесс вызывается только патогенными микроорганизмами. Инфильтрат может привести к образованию абсцесса, а вот наоборот не бывает.