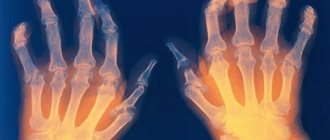
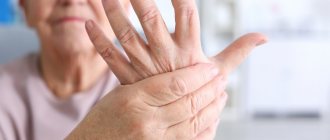
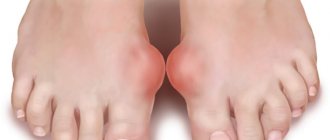
Реактивный артрит у детей
Негнойный реактивный артрит — одно из самых распространенных ревматических заболеваний среди детей и подростков, в особенности, мужского пола. Согласно эпидемиологическим исследованиям, с РеА сталкивается 1 ребенок из 1000, а из общего числа пациентов с ревматическими симптомами от этой болезни страдают 56%. Поэтому причины, симптомы и лечение реактивного артрита у детей должен своевременно узнавать каждый родитель.
Причины реактивного артрита у детей
В 4 случаях из 5 реактивный артрит у детей развивается из хламидийной инфекции. Заражение возможно при бытовых контактах с больными и носителями инфекциями — людьми, домашними животными, птицами, а также воздушно-капельным, контактным и воздушно-пылевым путем. Нередко хламидийная инфекция бывает врожденной — ребенок заражается во время прохождения через родовые пути больной матери, у которой болезнь может протекать абсолютно бессимптомно.
Реактивный артрит, вызванный кишечными инфекциями, особенно распространен среди детей в возрасте 1-3 года. Он возникает вследствие иерсиниоза, сальмонеллеза, шигеллеза и кампилобактериоза — все эти заболевания ребенок может получить, когда ползает, тянет в рот немытые руки и игрушки. Артрит вследствие носоглоточной инфекции не имеет возрастных предпочтений, но встречается сравнительно редко.
Симптомы реактивного артрита у детей
Как правило, симптомы предшествующей инфекции на момент выявления РеА уже отсутствуют. Урогенитальные инфекции (такие как хламидиоз) могут вообще никак не заявлять о себе примерно в 40% случаев. По этой причине значимыми у детей являются следующие симптомы:
- субфебрильная температура тела от 37,1 до 38°С;
- лихорадка;
- снижение аппетита;
- общая слабость и утомляемость;
- внезапно начавшаяся боль в суставах, которая сопровождается их отеком;
- боли в области ягодиц, поясницы, стоп;
- конъюнктивит и другие поражения глаз и слизистых;
- сыпь в области пораженных суставов;
- ребенок жалуется на боль в пальцах, прихрамывает, пытается погладить или защитить больные суставы.
За 2-6 недель до появления ревматических признаков может наблюдаться:
- затрудненное мочеиспускание;
- симптоматика вульвита, баланита;
- зуд и жжение в области промежности;
- беспокойство;
- диарея.
Уже упомянутый синдром Рейтера может наблюдаться у детей в течение нескольких месяцев, а при отсутствии лечения может перерастать в ювенильный ревматоидный артрит.
Лечение реактивного артрита у детей
Подбор лечения для ребенка начинается после сбора семейного анамнеза и проведения лабораторной диагностики (преимущественно клинический анализ и биохимическое исследование крови). Основу терапии составляют антибиотики широкого спектра, которые могут назначаться еще до идентификации инфекционного агента (1-2 курса с перерывом 5-7 дней). При постэнтероколитическом артрите антибиотики могут не назначаться. Также лечение реактивного артрита у детей включает симптоматическое лечение суставного синдрома — обезболивание, снятие воспаления, улучшение оттока жидкости из прилегающих тканей, восстановление подвижности в суставе, коррекция иммунных реакций. Для этого применяется как общая, так и локальная терапия (внутрисуставные инъекции глюкокортикостероидов), использование противовоспалительных мазей, кремов и гелей. Клинические рекомендации при реактивном артрите у детей и препараты выбора определяются с учетом возраста, возбудителя болезни, тяжести течения болезни и индивидуальной эффективности
Важно поддерживать чистоту в помещении, регулярно проветривать жилые комнаты, обучить ребенка правилам личной гигиены.
Не болейте и берегите близких!
Вам может быть интересно:
Никакого балета: артроз пальцев ногОстеоартроз голеностопного суставаГолова кругом: как бороться с остеохондрозом шейного отделаОстеоартроз локтевого суставаАртроз пальцев рук — болезнь музыкантов или нет?
Причины и механизмы
Термин реактивный артрит говорит о том, что воспалительный процесс хотя и связан с инфекционным фактором, но протекает без его присутствия в суставе, т. е. в «стерильных» условиях. Первичной причиной возникновения болезни являются патогенные бактерии, находящиеся в других системах организма: мочеполовом тракте и кишечнике. Реактивный суставной процесс может развиваться при таких инфекциях:
- Хламидиоз.
- Иерсиниоз.
- Шигеллез (дизентерия).
- Сальмонеллез.
Существует четкая связь между внешним провоцирующим фактором (бактериальный агент) и развитием воспалительных изменений в суставах, что позволяет установить происхождение артрита. Согласно статистике, он гораздо чаще развивается у мужчин молодого возраста, чем у женщин. Кроме того, исключительно важную роль в появлении болезни отводят генетическому фактору (носительство антигена гистосовместимости HLA-B27).
Внесуставная инфекция инициирует иммунные реакции с преимущественным вовлечением клеточного звена защиты, направленные на ее устранение. Но образовавшиеся в результате этого комплексы антиген-антитело активно проникают в синовиальную полость, где вместе с цитокинами и лимфоцитами провоцируют и поддерживают воспаление.
Причиной реактивных артритов становится внесуставная инфекция. А иммунное воспаление синовиальной оболочки развивается вторично.
Как лечить реакционный артрит?
Первоначально необходимо устранить очаг инфекции.
В зависимости от формы заболевания и его интенсивности врач подбирает терапию в стационаре либо амбулаторно. Прежде всего, лечить необходимо инфекцию, спровоцировавшую аутоиммунный артрит. В терапевтическую схему обязательно включаются различные медикаменты. Консервативный метод можно сочетать с народными средствами. В период восстановления помогают физиотерапевтические процедуры. Хронический реактивный артрит вылечить навсегда невозможно. Нужно проходить профилактическую терапию, чтобы недуг не обострялся, и не развивались осложнения.
Виды препаратов для консервативного лечения
Медикаментозный комплекс и дозы лекарств подбирает врач. Препараты могут выписываться в виде таблеток, внутрисуставных инъекций, мазей, гелей локального действия. Для уничтожения возбудителей инфекции назначаются средства с противомикробной активностью, которые пьются курсом не менее 4-х недель. Принимаются и лекарства для симптоматической терапии. Лечение реактивного артрита проводится такими медикаментами:
- антибиотики — Тетрациклины, Фторхинолоны, Макролиды;
- НПВС — мази от артрита «Диклофенак», «Вольтарен»;
- кортикостероиды — «Преднизолон», «Кортизон» в глазных каплях и мази;
- иммуносупрессоры — «Метотрексат», «Сульфасалазин»;
- ингибиторы ФНО (специальные средства для лечения аутоиммунного артрита) — «Этанерцепт», «Инфликсибам»;
- пробиотики — «Бифидумбактерин Форте», «Бифиформ».
Лечение народными средствами
Народные способы лечения используют как вспомогательною терапию.
Лечение народными средствами поможет ускорить выздоровление и улучшить состояние пациента. Реактивный артрит лечится только медикаментозно, а природные препараты могут дополнить традиционную терапию. Помогают снять воспаление компрессы из кашицы черной редьки с хреном. На больной сустав полезно наносить мазь из листьев и корней окопника, пчелиного воска и витамина Е. Для приема внутрь показан отвар корней лопуха с травой трехцветной фиалки, вероники лекарственной и корневищем пырея; настой из семян петрушки, березовых листьев, травы фиалки и крапивы.
Физиотерапевтические процедуры
В период ремиссии и при хроническом течении урогенного реактивного артрита поможет физиотерапия. Прежде всего, для разработки суставов и облегчения болевого синдрома обязательно назначается лечебная гимнастика. Комплекс упражнений для ежедневного выполнения подбирает инструктор ЛФК или физиотерапевт. Все движения нужно выполнять не спеша, а при возникновении неприятных ощущений временно прекратить нагрузку, возобновив ее через время. Побороть реактивный олигоартрит поможет криотерапия, массаж, синусоидальные токи, лечебные сероводородные или солевые ванны, терапия грязями.
Чем еще можно помочь при реактивном артрите?
Коррекция питания – неотъемлемая часть лечения.
Чтобы пролечить артрит лучезапястного сустава и других сочленений, применяют лекарство «Димексид» для компрессов, сочетая его с местными противовоспалительными препаратами и «Гидрокортизоном». При скоплении в синовиальной сумке избытка воспалительного выпота он удаляется с помощью пункции. Диета при реактивном артрите исключает алкоголь, копчености, полуфабрикаты, слишком соленную или маринованную пищу. Питание должно включать большое количество фруктов, овощей, ягод, белков, кальция, витаминов С, Р, А, D, группы В. Полезно пить овощные и фруктовые соки. Дополнить лечение может гомеопатия — натуральные средства «Ледум», «Апис».
Лечение болезни
При возникновении симптомов реактивного артрита у женщин или мужчин, лечение назначается незамедлительно. Эффективной считается физиотерапия. Назначение процедур проводится после выявления причины развития недуга и стадии патологического процесса.
В период обострения назначаются:
- Ультрафиолетовое облучение. Благодаря воздействию ультрафиолетовых волн снижается чувствительность нервного волокна в очаге поражения, тем самым утихает боль. Курс терапии колеблется от 3 до 6 процедур. Ультрафиолетовое облучение противопоказано при хронических заболеваниях почек и печени.
- Электрофорез. Процедура сокращает необходимость употребления лекарственных препаратов. Это обусловлено тем, что обезболивающие средства вводятся непосредственно в зону сустава. Помимо анальгетика, могут использоваться глюкокортикостероиды.
- Лазерная терапия. Лазерный луч оказывает благоприятное воздействие на пораженную область. После прохождения полного курса терапии отмечается полное восстановление внутрисуставных структур.
- Магнитотерапия. Процедура улучшает кровоснабжение в суставной полости, снимает отечность тканей и ускоряет процесс регенерации.
В период затишья назначаются:
- грязелечение;
- иглоукалывание;
- бальнеотерапия.
Воздействие целебных грязей будет полезно при всех формах артритов
Грязелечение ускоряет доставку питательных веществ к пораженной области. Проводить подобные процедуры противопоказано при туберкулезе, высокой температуре, заболеваниях сердца и почек. Иглоукалывание помогает снять болевой синдром. Глубина введения иглы зависит от степени тяжести недуга и индивидуальных особенностей организма. Для усиления кровообращения в период ремиссии назначается бальнеотерапия. Наилучший эффект оказывают сероводородные ванны.
Диагностика
Полное обследование позволит выявить причину суставного синдрома и системных проявлений. В зависимости от причины артрита перечень инструментальных и лабораторных методов имеет некоторые различия.
Особенности диагностики реактивного артрита после кишечной инфекции приведены в таблице ниже.
| Вид обследования | Изменения |
| Общий анализ крови | Повышение СОЭ, лейкоцитоз, редко – анемия. |
| Биохимический анализ крови | Появление C-реактивного белка, сиаловые кислот, фибрин, иммуноглобулины повышены. |
| Серологическое исследование | Нарастание титра антитела к иерсиниям, шигеллам, сальмонеллам или кампилобактеру. |
| Суставная жидкость | Желтоватая, мутная, лейкоцитоз, выявление в ней специфических антител. |
| Исследование антигенов системы HLA | Обнаружение B27. |
Диагностика реактивного артрита в рамках синдрома Рейтера имеет свои особенности. В таблице рассмотрены основные лабораторные и инструментальные характеристики.
| Вид обследования | Результаты |
| Общий анализ крови | Повышение СОЭ, незначительный лейкоцитоз. |
| Анализ мочи | Лейкоцитурия. |
| Анализ секрета предстательной железы | Свыше 10 лейкоцитов в 1 поле зрения, снижение количества лецитиновых зерен. |
| Биохимия крови | Иммуноглобулины, сиаловые кислоты, фибрин повышены, появление C-реактивного белка; ревматоидный фактор отсутствует. |
| Соскоб с уретры, канала шейки матки, конъюнктивы, анализ спермы | Обнаружение хламидий. |
| диагностика методом ПЦР | Фрагменты ДНК возбудителя. |
| Суставная жидкость | Лейкоцитоз, макрофаги, антигены и антитела к хламидиям. |
| Антигены системы HLA | Носительство B27 |
| Рентгенография суставов | Остеопороз окружающей костной ткани, сужение суставной щели. |
| При хроническом реактивном артрите – эрозивные изменения костей, появление шпор на пяточных, пястных костях, телах позвонков, эрозии плюснефаланговых суставов. | |
| Все поражения асимметричны. | |
| У трети пациентов выявляют односторонний сакроилеит. |
Обследование ВИЧ-инфицированного пациента с суставным синдромом выявит характерные изменения в картине крови:
- рост СОЭ;
- лимфопения;
- рост числа мононуклеарных клеток
- тромбоцитопения.
Выраженные изменения общего состояния – основания для сдачи анализа на ВИЧ.
Диета
Диета как мера борьбы с реактивным артритом показала хорошие результаты. Доказано, что существует ряд продуктов, способных предотвратить разрушение суставов и воспаление хрящевой ткани.
Диетическое питание не предусматривает жестких ограничений, но в период обострения следует соблюдать все рекомендации беспрекословно. Больным с реактивным артритом следует в рацион добавить продукты, содержащие жирные кислоты омега-3. Они снимают воспаление и облегчают общее самочувствие. Поэтому в рацион следует включить морскую рыбу. Если на морепродукты у пациента аллергия, то заменить ее можно льняным маслом.
Полезны при реактивном артрите тыква, кабачок, зелень, чеснок, лук, лимон, брокколи, морковь
Диета при артрите подразумевает сбалансированное и низкокалорийное питание с содержанием полезных минералов и витаминов. Полезными считаются:
- овощи (капуста, картофель, свекла, лук, перец, морковь);
- фрукты (яблоки, цитрусовые, ананас, абрикос);
- ягоды (клюква и брусника);
- крупы (чечевица, гречка);
- молочные продукты;
- рыба (форель, лосось);
- нежирные сорта мяса (курица, кролик, индейка);
- яйца.
Из рациона нужно исключить:
- бобовые;
- наваристые бульоны;
- копчености;
- консервы;
- приправы;
- колбасы;
- шпинат;
- субпродукты;
- сдобу;
- мороженое;
- соления.
К продуктам-провокаторам относят алкоголь, кофе и крепкий черный чай. Лучше отдавать предпочтения свежевыжатым сокам, отварам трав, компоту, зеленому чаю. Блюда при реактивном артрите должны быть приготовлены на пару, в отварном виде или тушиться. При длительной ремиссии ограничения в меню можно ослабить.
Хроший лечебный эффект – особенно при ревматоидном артрите – может быть достигнут частым употреблением в пищу рыбы
Диагностика реактивного артрита
Для точной диагностики необходимо пройти ряд лабораторных и аппаратных исследований.
При ощущении дискомфорта в области суставов после перенесенной инфекции нужно обратиться к ревматологу. Врач проводит осмотр и пальпацию больного сустава, проверяет его подвижность, а также состояние конъюнктивы, кожи, половых органов. Проводится дифференциальная диагностика с такими суставными болезнями, как артроз и ревматизм. Основные критерии, которые подтверждают наличие болезни выявляются при анализе крови. Неуточненная причина проясняется после назначения комплекса лабораторных и аппаратных исследований:
- общий анализ крови (рост СОЭ, повышен уровень лейкоцитов);
- ПЦР реактив на выявление антигена HLA-B27;
- анализ мочи (повышен белок, примеси крови);
- ревмопробы — СРБ в реактиве, фибриноген, белки;
- урологический или гинекологический мазок;
- анализ кала;
- бакпосев на выявление возбудителя;
- исследование синовиальной смазки;
- рентген;
- УЗИ;
- МРТ;
- артроскопия.
Симптомы аутоиммунного артрита
Как распознать реактивный артрит? Симптомы появляются спустя месяц после перенесенной инфекции (кишечной, мочеполовой или дыхательной). Чаще поражению подвергаются крупные суставы нижних конечностей (голеностопный, коленный, плюснефаланговый). Иногда патологический процесс захватывает и близлежащие сухожилия мышц и суставные капсулы.
В симптоматике недуга преобладает главный признак – это боль. К примеру, при обострении реактивного артрита голеностопного сустава боль острая и резкая. Боль появляется как при движении, так и в состоянии покоя. Помимо этого, можно заметить покраснение и отечность в месте поражения.
При своевременно начатом лечении артрит заканчивается полным выздоровлением, но при его отсутствии возможно поражение слизистых оболочек и кожи. На слизистой возникает аутоиммунное воспаление. В 60% случаев поражению подвергаются глаза, реже страдают десна, мочеиспускательный канал и язык.
В случае кожных поражений к клиническим симптомам артрита добавляется локальное утолщение рогового слоя кожи. На коже появляются своеобразные бородавки (кератодермия). Зачастую наросты образуются на кистях и стопах. Патологический процесс может затрагивать и ногти – они становятся желтыми и ломкими. В тяжелых случаях артрит может сопровождаться воспалением лимфатических узлов и нарушениями в клапанном аппарате сердца.
В медицинской практике отдельно выделяют форму реактивного артрита – синдром Рейтера, которому присущ уретрит и конъюнктивит. Клиническая картина проявляется спустя 2-3 недели после перенесенной инфекции (хламидиоза).
Общие симптомы включают повышение температуры тела, утомляемость, снижение массы тела
Клиника и симптомы
Болезнь Рейтера имеет две стадии.
- Первая: острая инфекционная, которая может иметь либо выраженные симптомы другого заболевания, либо даже протекать практически бессимптомно, не вызывая существенных неприятных ощущений.
Со стороны мочеполовой системы чаще всего развивается уретрит – воспаление мочевыводящего канала, которое характеризуется частыми позывами к мочеиспусканию, болями, жжением во время выхода мочи.Проявления синдрома Рейтера у женщин выражаются в симптомах цервицита – воспаления шейки матки, а именно: жжении, гнойных, слизистых выделениях из влагалища, болях внизу живота. У мужчин может развиваться простатит как первый признак болезни, вызывающий боли, проблемы с мочеиспусканием.
- Вторая: комплексная иммунная патология, в которую вовлекаются конъюнктива – ткань оболочки глазного яблока и суставы. Развивается через один-полтора месяца, реже – до полугода после острой инфекционной стадии. Воспаление конъюнктивы проявляется покраснением глаз, слезотечением, образованием язвочек на веках. В некоторых случаях процессы затрагивают внутреннюю сосудистую оболочку глаза (увеит) или радужную (ирит). Язвы в полости рта, сыпь на коже являются менее распространенными проявлениями.
Воспаление чаще всего затрагивает колени, лодыжки и крестцово-подвздошную часть таза, реже – нижние отделы позвоночника. Характерно асимметричное распространение артрита, то есть поражаются некоторые суставы с одной стороны тела, а не одновременно с обеих сторон.
Симптомы хламидиоза суставов:
- боль, отек, припухлость, ощущение жара в области суставов;
- ограничение подвижности суставов;
- устойчивые боли в нижней части спины, которые имеют характерную для заболевания тенденцию усиливаться ночью или утром;
- воспаления нескольких или всех пальцев на руке, ноге, которые заметно утолщаются, краснеют.
Подробнее о симптомах синдрома Рейтера смотрите в видео:
Хламидийный артрит
Хламидийный артрит представляет собой аутоиммунное поражение суставов в результате инфицирования хламидиями (Clamidia trachomatis). Заболевание передается при половых контактах от больного человека или носителя. Патология входит в триаду Рейтера вместе с уретритом и конъюнктивитом, при этом является самой частой причиной возникновения реактивных артритов. Болезнь встречается у людей сексуально активного возраста, что обычно приходится на 20-45 лет. У мужчин чаще развивается яркая клиническая картина, а женщины в большинстве случаях являются бессимптомными носителями возбудителя.
Механизм развития болезни
Хламидийный артрит относится к так называемому «стерильному» поражению сустава. В воспалительный процесс вовлекается суставная капсула, синовиальная оболочка, хрящ и прилежащие к нему участки кости, околосуставные мягкие ткани (связки, сухожилия, мышцы). Однако возбудитель не проникает в полость сустава, а вызывает аутоиммунное поражение анатомических структур сочленения.
Хламидия представляет собой грамотрицательную бактерию, которая паразитирует внутри клетки и имеет на своей поверхности рецепторы, схожие с соединительной тканью. В некоторых случаях после заражения хламидиозом в иммунной системе происходит сбой. Она начинает вырабатывать антитела не только к болезнетворным микроорганизмам, но и к клеткам тканей собственных суставов. Этот процесс называется аутоиммунной реакцией и сопровождается образованием циркулирующих иммунных комплексов антиген-антитело, атакующих и разрушающих соединительную ткань опорно-двигательного аппарата.
Клиническая картина
Инфекционный артрит развивается спустя 30-45 дней после заражения хламидиями. В первую очередь возникает хламидиозный уретрит, который появляется через 1-3 недели после интимной связи с больным половым партнером. Более яркие клинические признаки наблюдают у больных мужского пола, у женщин заболевание в большинстве случае протекает скрыто.
Симптомы поражения урогенитального тракта включают:
- жжение в области мочеиспускательного канала или вульвы;
- рези при мочеиспускании;
- учащенные позывы на мочеиспускание;
- боли в нижних отделах живота;
- скудные слизистые выделения, иногда с примесью гноя, из уретры или влагалища.
К воспалительной реакции урогенитального тракта вскоре присоединяется поражение глаз. Патология протекает с различной степенью тяжести и проявляется конъюнктивитом, блефаритом, иридоциклитом, увеитом.
Симптомы поражения органа зрения включают:
- слезотечение;
- покраснение слизистой оболочки (конъюнктивы);
- светобоязнь;
- чувство инородного тела в глазах («песка», «соринки»).
Последним этапом в развитии болезни является поражение суставов. Характерной локализацией патологического процесса считаются коленные, голеностопные суставы, мелкие сочленения стопы. При прогрессировании болезнь может поражать кисти, позвоночник в области крестцово-подвздошных сочленений, плечевой и височно-челюстной сустав.
Симптомы поражения опорно-двигательного аппарата:
- асимметричная локализация – заболевание поражает сустав на одной стороне тела;
- воспалительные изменения сочленений – отечность тканей в области патологии, покраснение кожи и повышение местной температуры;
- болезненность в суставе – наблюдается в покое, усиливается во время движения;
- явления синовита – образование выпота в суставной полости;
- ухудшение общего самочувствия – повышение температуры тела, слабость, головная боль, снижение работоспособности.
В воспалительный процесс обычно вовлекается один (моноартит) или два сустава (олигоартирит). Поражение трех и более сочленений (полиартирит) наблюдается гораздо реже.
Возникновение в клинической картине триады симптомом принято называть болезнью Рейтера:
- поражение урогенитального тракта (уретрит, простатит, цервецит);
- поражение органа зрения (конъюктивит, увеит, иридоциклит);
- поражение суставов (голеностопные, коленные, сочленения стопы).
Симтомокомплекс считается классическим вариантом течения реактивных артритов, к которым относится аутоиммунное поражение сочленений хламидинойной природы. Иногда клиническая картина протекает без поражения глаз или мочевыделительной системы, либо проявления патологии имеют скрытое течение и не диагностируются.
Таким образом, инфекционный артрит имеет несколько стадий течения:
- инфекционно-токсическая – характеризуется воспалительными явлениями в урогенитальном тракте;
- аутоиммунная – проявляется синтезом аутоиммунных комплексов, повреждающих соединительную ткань различной локализации.
Поражение опорно-двигательного аппарата может протекать с вовлечением в патологический процесс кожи (кератодермии), ногтей (расслоение, ломкость ногтевых пластин), слизистой ротовой полости (язвенные стоматиты), нервной системы (полинейропатии, энцефалиты), внутренних органов (сердце, почки).
Диагностика
Для выявления хламидийного артрита собирают анамнез (историю) болезни, оценивают жалобы больного и объективные данные осмотра, назначают лабораторные и инструментальные методы исследования.
Лабораторная диагностика:
- общий анализ крови – анемия, лейкоцитоз (повышение содержания лейкоцитов), тромбоцитоз (повышение содержания тромбоцитов), ускоренная СОЭ;
- общий анализ мочи – лейкоцитурия (увеличение количества лейкоцитов), микрогематурия (появление эритроцитов), протеинурия (наличие белка), повышение плотности мочи;
- биохимический анализ крови – появление С-реактивного белка, сиаловой кислоты, серумукоидов, при этом отсутствует ревматоидный фактор;
- исследование синовиальной жидкости – повышение количества лейкоцитов за счет нейтрофилов, высокое содержание белка, помутнение жидкости, при этом возбудители не определяются;
- серологический анализ – выявление антител в крови и суставной жидкости к хламидиям;
- мазок из влагалища и мочеиспускательного канала – обнаруживание присутствия хламидийной инфекции;
- ПЦР-методика – обнаружение в исследуемой биологической жидкости генетического материала возбудителя.
Инструментальная диагностика:
- рентгенологическое обследование суставов – сужение суставной щели, эрозии хряща, разрежение костной ткани (околосуставный остеопороз), разрастание костной ткани (остеофиты);
- КТ (компьютерная томография), МРТ (магнитно-резонансная томография) – выявляет патологические изменения костей и околосуставных мягких тканей;
- артроскопия – эндоскопическое обследование внутренних структур сустава, которое помогает увидеть их изменения и получить материал для биопсии.
В последнее десятилетие доказана связь заболеваемости реактивным артритом и носительства гена HLA-B27, которое встречается у 80% больных этой патологией.
Лечебная тактика
Лечение заболевания необходимо начинать на раннем этапе патологического процесса. Своевременное обращение к врачу снижает вероятность прогрессирования болезни и перехода ее в хроническую рецидивирующую форму.
Для лечения реактивного артрита хламидийной природы применяют консервативные методы, которые включают:
- антибактериальные препараты для терапии хламидиоза – наиболее эффективны лекарственные средства из группы макролидов, тетрациклинов, фторхинолонов в таблетированной или инъекционной форме;
- нестероидные противовоспалительные средства (НПВС) для снижения воспаления и устранения болевого синдрома в пораженных суставах – целекоксиб, аркоксиа, нимесулид, диклофенак в таблетках, инъекциях, ректальных свечах;
- стероидные гормоны (глюкокортикоиды) при тяжелом течении артрита с интенсивным болевым синдромом и синовитом – дипроспан, кеналог в таблетках или внутрисуставных инъекциях;
- базисные препараты для снижения аутоиммунного поражения тканей из группы цитостатиков – метотрексат, плаквенил, сульфасалазин для приема внутрь;
- физиопроцедуры с целью нормализации кровотока и метаболизма в участке повреждения – электорофорез с лидазой, магнитотерапия, озокерит, лечебные грязи, радоновые ванны;
- лечебная гимнастика в период выздоровления для восстановления силы и упругости мышечно-связочного аппарата, нормальной двигательной активности пораженного сочленения.
Лечение проводится в стационарных и амбулаторных условиях под контролем специалистов – гинеколога, уролога, офтальмолога, ревматолога. Заражение хламидиозом требует проведения терапии инфекции половому партнеру.
Хламидийный артрит относится к поражению опорно-двигательного аппарата аутоиммунной природы. При своевременной диагностике и лечении заболевание имеет благоприятный исход. В случае позднего обращения к врачу и неполноценной терапии патология переходит в хроническую форму с периодами обострения. Это может вызывать анатомо-функциональные изменения пораженных суставов и привести к ограничению двигательной активности.
Добавить комментарий
- Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт. ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
Боль в суставах, артриты сопровождают многие заболевания, следуют за ними, или могут предшествовать типичной картине острого воспалительного процесса. Артралгия с наличием признаков местного воспаления характерна для более 200 заболеваний. Она может быть ведущим симптомом или одним из сопутствующих проявлений.
Основные понятия
Артриты (от латинского artr – сустав, itis – воспаление) – воспалительные поражения суставов, различающиеся по происхождению, локализации, проявлениям, но имеющие общие черты местного воспаления и поражения внутренней оболочки сустава.
Среди всех ревматологических проявлений в детском возраста наиболее распространен реактивный артрит. В более старшей возрастной группе он развивается у молодых людей до 40 лет. В большинстве проявлений связан с острой кишечной инфекцией, вызванной энтеробактериями, и острой урогенитальной хламидийной инфекцией. Могут провоцировать развитие реактивных артритов и респираторные микоплазменные и хламидийные инфекции (Mycoplasma pneumoniae et Chlamydia pneumonia).
Реактивный артрит (РеА) – острое воспаление суставов негнойного характера, симптомы развиваются спустя не позже 1 месяца после острой кишечной или мочеполовой инфекции, связан с антигеном гистосовместимости НLА-В27. Может быть обусловлен развитием опосредованного иммунологического воспаления после вакцинации, при гриппе, туберкулезе и другой инфекции.
Таким образом, истинной причиной заболевания служит не инфекционное воспаление, спровоцированное возбудителем, а поражающее действие иммунных комплексов, провоцирующее типичное поражение сустава с внутрисуставным накоплением жидкости.
Классификация в МКБ-10
Все они относятся к классу инфекционных артропатий: в МКБ-10 код М 00-М 03.
Код М 02 в МКБ-10 – реактивные артропатии
Код М 02.0 в МКБ-10 – артропатия, сопровождающая шунт кишечника
Код М 02.1 в МКБ-10 – постдизентерийная артропатия
Код М 02.2 в МКБ-10 – постиммунизационная артропатия
Код М 02.3 в МКБ-10 – болезнь Рейтера
Код М 02.8 в МКБ-10 – другие реактивные артропатии
Код М 02.9 в МКБ-10 – реактивная артропатия неуточненная
Классификация реактивного артрита (Таблица 1)
| Реактивный артрит | Рабочая классификация |
| По этиологии | 1. Артриты урогенитальные (чаще всего вызваны Chlamidia trachomatis). 2. Артриты после кишечной инфекции. 3. Артриты, вызванные другой вирусной или бактериальной инфекцией. 4. Артриты септические. Пункты 3 и 4 в практике ревматологи часто объединяют в группу РеА, хотя таковыми они не являются. |
| Течение | 1. Острый – до 6 месяцев. 2. Затяжной – до 12 месяцев. 3. Хронический артрит – более 12 месяцев. 4. Рецидивирующий (наличие повторной атаки спустя не меньше 6 месяцев от начала ремиссии). |
| По степени активности | 1. Высокая. 2. Средняя. 3. Низкая. 4. Ремиссия. |
| Развитие функциональной недостаточности (ФНС) | 1. Сохранена профессиональная возможность. 2. Утрачена профессиональная возможность. 3. Утрачена возможность к самообслуживанию. |
Наиболее частая локализация поражений суставов (Таблица 2)
| Причины артрита | Типичное поражение суставов |
| Дизентерия | Симптомы олигоартрита нижних конечностей и сакроилеита |
| Иерсиниоз | Крупные суставы ног, крестцово-подвздошные суставы, пяточные кости |
| Язвенный колит | Плечевые, тазобедренные, двусторонний сакроилеит, спондилоартрит |
| Болезнь Крона | Плечевые, локтевые, сакроилеит, спондилоартрит |
| Гонококковый | Моноартрит нижних конечностей |
| Болезнь Рейтера | Коленные, плюснефаланговые, сакроилеит спондилоартрит |
| Туберкулез | Тазобедренные, коленные, позвоночник |
| Бруцеллез | Лучезапястные, межфаланговые, локтевые, тазобедренные, коленные, крестцово-подвздошные |
Симптомы
- Симптомы общей интоксикации: повышение температуры от субфебрильных цифр до высокой лихорадки, выражена общая слабость, отмечается снижение аппетита и веса.
- Симптомы поражения суставов: реактивный артрит несимметричный; характерно поражение как крупных, так и мелких суставов ног – голеностопного, коленного и суставов стоп, особенно больших пальцев. Реже поражаются суставы пояса верхних конечностей: плечевые, грудино-ключичные или височно-нижнечелюстные, крестцово-подвздошные. Одновременно поражается не более шести суставов.
- Развитие воспаления в зонах прикрепления суставов и связок к костям (энтезисов). Наиболее часто развивается тендовагинит пальцев стоп или кистей, области пяток.
- Поражение слизистых оболочек: симптомы конъюнктивита при поражении глаз, уретрита и кольцеобразного баланита, цервицита у женщин при поражении мочеполовой системы, болезненных эрозий на слизистой полости рта.
- Признаки кератодермии: очаги гиперкератоза подошвенной части стоп или кистей.
- Признаки поражения ногтей (чаще пальцев стоп).
- Сочетанные поражения других органов:
Дополнительные методы диагностики артритов
- Инструментальные:
- рентгенография сустава;
- спиральная компьютерная или магнитно-резонансная томография;
- остеосцинтиграфия;
- спектроскопия ЯМР;
- УЗД сустава;
- артроскопия.
- Лабораторные:
- общеклинические;
- биохимическое исследование;
- иммунологические;
- иммуноэлектрофорез;
- исследование синовиальной жидкости.
Информацию о том, какие изменения в результатах лабораторных и инструментальных обследований можно ожидать, мы систематизировали в Таблице 3.
| Методы диагностики | Изменения при РеА |
| Лабораторные | |
| ОАК | Снижение уровня гемоглобина, лейкоцитоз, тромбоцитоз, увеличение СОЭ |
| Биохимическое исследование | Увеличение СРБ, гиперфибриногенемия |
| Иммунологическое исследование | Повышение уровня IgА, гипергаммаглобулинемия, НLА-В27 в 60-80%. |
| Инструментальные | |
| Рентгенография сустава | Эрозии, наряду с субхондральным склерозом, костная пролиферация, остеосклероз или остеопороз при затяжном и хроническом течении, периостит |
| УЗД сустава | Истончение хрящей, утолщение и деформация поверхностей сустава, воспалительный внутрисуставной выпот, гипертрофия синовиальной оболочки, отек окружающих тканей |
| Синовиальная жидкость | Низкая плотность муцинового сгустка, нейтрофильный лейкоцитоз |
Дифференциальная диагностика реактивного артрита
Дифференциальная диагностика РеА приведена в Таблице 4.
| Признаки | Болезнь Рейтера (урогенитальный реактивный артрит) | Ревматоидный артрит | Системная склеродермия | Псориатический артрит | Системная красная волчанка |
| Пол | Преимущественно мужчины | 80% женщины | 80% женщины | Мужчины и женщины с одинаковой частотой | 90% женщины |
| Возраст | 18-30 лет | 10-55 лет | 30-50 лет | 20-45 лет | 30-40 лет |
| Начало | Острое | Острое, подострое, хроническое | Постепенное | Постепенное | Подострое |
| Предшествующие факторы | Симптомы кишечной инфекции, венерические заболевания, травма | Вирусная инфекция, промышленное и бытовое химическое воздействие, переохлаждение, травма, стресс | Вирусная инфекция, промышленное и бытовое химическое воздействие, переохлаждение, травма, стресс | Нервное перенапряжение | Вирусная инфекция, инсоляция |
| Течение | Рецидивирующее | Быстрое прогрессирование | Медленное прогрессирование | Медленное прогрессирование | Медленное прогрессирование |
| Симметричное поражение суставов | Не характерно | Часто | У 28% больных | Редко | Редко |
| Частая локализация | Коленные суставы | Межфаланговые проксимальные, лучезапястные суставы | Межфаланговые проксимальные суставы, ногтевые фаланги | Дистальные межфаланговые суставы | Преимущественное поражение околосуставных тканей. Очаги некроза головки бедренной кости, в телах позвонков, надколенниках |
| Утренняя скованность | Не наблюдается | Часто | Не наблюдается | Не наблюдается | Не наблюдается |
| Симптомы поражения кожи и слизистых | Стоматит, кератодермия ладоней и стоп | Подкожные ревматоидные узелки. Атрофия регионарных мышц | Отечность с утолщением и уплотнением кожи лица, сосудистые звездочки | Псориатические бляшки, стоматит, глоссит | Эритема лица в виде «бабочки», эритема на шее и тыльной поверхности кистей, алопеция, ломкость ногтей |
| Поражение позвоночника | Нет закономерности, но в поздней стадии чаще поясничный отдел | Редко шейный отдел | Не характерно | Нет закономерности, чаще поясничный отдел | Нет закономерности |
| Симптомы поражения других органов | Часто уретрит, цистит, конъюнктивит | Сердце, почки, легкие | Легкие, сердце, пищевод, почки | Кожные покровы, слизистые оболочки, редко почки и сердце | Сердце (перикардит), легкие (плеврит), желудок, кишечник, почки, нервная система |
Дифференциальная диагностика поражения суставов при реактивном артрите с другой и суставной патологией на основании данных обследования приведена в Таблице 5.
Заболевание
Особенности поражения суставов
Лабораторные показатели
Рентгенологические особенности
| Реактивный артрит | Наиболее частое вовлечение коленных и голеностопных суставов, I пальца стопы; асимметричность поражения | Повышенная СОЭ, незначительный лейкоцитоз, умеренный тромбоцитоз, анемия, наличие СРБ, пиурия, микрогематурия и протеинурия в анализе мочи как следствие уретрита | Остеосклероз, костная пролиферация и краевые эрозии, периостит |
| Псориатический артрит | Поражение межфаланговых суставов, рецидивирующее поражение локтевых, коленных и голеностопных суставов, боли выражены значительно. Может протекать злокачественно | Повышенная СОЭ, незначительный лейкоцитоз, анемия, содержание фибриногена и серомукоида повышено. Повышение активности кислой фосфатазы, протеиназы, гиалуронидазы. Наличие антигена НLА, комплемента | Субхондральный остеопороз и склероз, субхондральные кисты, узурация суставных поверхностей. Разрушение эпифизов плюсневых костей. Склероз межпозвоночных дисков, изменение их высоты |
| Ревматоидный артрит | Скованность после пробуждения больше 30 минут. Припухлость пястно-фаланговых, межфаланговых и лучезапястного суставов. Сгибательная контрактура пальцев, ульнарная деформация кисти. Симптомы атрофии мышц кистей | СОЭ повышена до 40-70 мм/ч, содержание фибриногена и серомукоида, ά2- и ɣ-глобулинов повышено, наличие СРБ, специфического ревматоидного фактора (РФ) | Деструктивные изменения головок II-III пястных и V плюсневых костей, костей лучезапястного сустава. Сужение межсуставных щелей, кисты в эпифизах костей. Краевые костные разрастания, остеопороз |
| Ревматический артрит | Симптомы поражения суставов появляются после перенесенной ангины, чаще полиартриты, летучесть, симметричность поражения. Симптомы одновременного поражения сердца и суставов. Подкожные узелки в области суставов. Кольцевидная эритема | Лейкоцитоз умеренный, повышение СОЭ, уровня фибриногена, серомукоидов, ά2- и ɣ-глобулинов. Наличие СРБ. Повышение титра АСЛ-О, IgМ. | Нет изменений, нет суставной инвалидизации |
| Системная склеродермия | Деформация мелких межфаланговых суставов. Скованность после пробуждения, сгибательные контрактуры мелких, позже крупных суставов. Симметричность поражения | Анемия (В12-дефицитная, гемолитическая или гипопластическая). Повышение СОЭ до 25 мм/ч. Увеличение содержания фибриногена, серомукоида. Повышение СРБ | Субхондральный остеопороз. Межсуставные щели сужены. Анкилоз |
Как лечить: эффективные препараты
Основные подходы в терапии: борьба с кишечной и урогенитальной инфекцией, подавление воспалительной реакции, профилактика деструкции. Лечение проводится комплексно и включает в схему лекарственные средства, физиотерапию, массаж, ЛФК. Ревматологи назначают следующие группы препаратов, представленные в таблице:
| Средства | Механизм действия | Примеры |
| Антибиотики | Оказывают бактерицидное действие на возбудителей | «Азитромицин» |
| «Доксициклин» | ||
| «Офлоксацин» | ||
| «Рокситромицин» | ||
| «Тетрациклин» | ||
| НПВП | Устраняют воспаление и боль | «Целебрекс» |
| «Кетопрофен» | ||
| «Индометацин» | ||
| «Мелоксикам» | ||
| Глюкокортикоиды | Уменьшают воспаление, устраняют боль, снимают отек | «Метилпреднизолон» |
| «Бетаметазон» | ||
| Ингибиторы ФНО | Нормализуют обменные процессы в хрящевой ткани, восстанавливают структуру | «Этанерцепт» |
| «Инфликсимаб» |
Причины возникновения
Вероятными причинами реактивного артрита являются наследственная предрасположенность и наличие в организме гена, несовместимого с антигенами бактерий. Иммунная система реагирует на внедрение микроорганизмов, поражая собственные клетки.
Реактивный артрит, спровоцированный пищевыми отравлениями, называется энретоартрит. Патологию провоцируют:
- паразитные инвазии;
- шигеллы;
- иерсиниозы;
- сальмонеллы.
Основными факторами развития реактивного артрита являются инфекционные болезни половых органов:
- микоплазмоз;
- хламидиоз;
- уреаплазмоз.
Артрит развивается в 80% случаев в результате перенесенной хламидийной инфекции. Частыми способами заражения являются сексуальные контакты, бытовой путь, а также родовой процесс. Бактерии, провоцирующие кишечные расстройства, могут внедряться в тело человека с едой, пылью, воздушно-капельным способом.
Факторы риска
Реактивный артрит чаще всего поражает людей в возрасте 20–40 лет. Интересно, что после инфекций, передающихся половым путём, мужчины заболевают в девять раз чаще женщин, в то время как после кишечных инфекций опасность одинаковая. Мужчины болеют несколько тяжелее женщин.
Риск повышен у лиц, имеющих HLA B 27, однако его исследование до развития болезни не нужно
Продолжительные исследования заболевания дали свои результаты. Было выявлено, что имеется некий ген, который несёт ответственность за предрасположенность организма к развитию недуга. Этому гену впоследствии присвоили имя — HLA-В27. Если у ребёнка обнаруживается наличие этого гена, то такие дети являются более подверженными к развитию реактивного артрита.
Если у взрослых заболевание развивается по причине попадания инфекций в половую или пищеварительную систему, то реактивный артрит у детей может быть спровоцирован и следующими возбудителями:
- Инфекциями, вызывающими недомогания дыхательных путей и органов. Это могут быть воспаления лёгких и бронхов, пневмония и т. п.
- Инфекции, вызывающие раздражение носоглотки: фарингит, ангина.
- Инфекции, попадающие в желудочно-кишечный тракт и вызывающие недомогания органов пищеварения (сальмонеллез, кишечная палочка, иерсинии).
Зачастую все же причиной реактивного артрита у ребёнка является генетическая предрасположенность. При преобладании повышенной чувствительности к артриту, возникает реакция, которая по характеру напоминает аутоиммунный процесс при коллагенозах. В случае подавления очага инфекции симптоматика недуга с течением времени исчезнет. Если по какой-либо причине возбудитель, к которому чувствителен организм, снова появится, то картина недуга повторится.
Таким образом, основными причинами, которые вызывают реактивные артриты у человека, являются:
- Инфекции, поражающие различные системы и органы человека.
- Генетическая предрасположенность организма к тем или иных возбудителям недуга.
- Аномальные явления в иммунной системе.
Зная причины провоцирования недуга необходимо рассмотреть картину симптомов заболевания.
Вероятными причинами реактивного артрита являются наследственная предрасположенность и наличие в организме гена, который совершенно несовместим с антигенами провоцирующего болезнь вируса. Иммунитет достаточно остро реагирует на наличие микроорганизмов, поражая собственные клетки. Реактивный артрит коленного сустава, спровоцированный пищевыми отравлениями, может быть спровоцирован:
- паразитами;
- сальмонеллами;
- другими видами глистов и бактериями.
Основными провоцирующими факторами возникновения этой болезни считаются заболевания половых органов, к которым можно отнести такие, как:
- хламидиоз;
- микоплазмоз;
- уреаплазмоз.
Зачастую артрит развивается в результате ранее перенесенной хламидийной инфекции. Наиболее частыми способами заражения являются сексуальные контакты, однако, бактерии могут проникнуть бытовым путем и при родах. Возбудители, провоцирующие кишечные болезни, внедряются в организм вместе с пылью, пищей, а также воздушно-капельным путем.
Реактивный ревматоидный артрит может возникать после протекания инфекционных заболеваний и он провоцируется гриппом или сердечными патологиями, образующимися на фоне протекания ангины. Таким образом, предрасполагающими факторами, считаются:
- инфекции, поражающие органы и системы человека;
- наследственная предрасположенность;
- аномальные проявления иммунитета.
Зная причины реактивного артрита, симптомы можно определить по особенностям протекания болезни в организме. Характерные признаки помогают определить наличие патологического процесса в организме на первоначальных стадиях, что гарантирует более успешное лечение.
Артрит и артроз в чем отличия? Разберемся вместе
В греческом языке существует слово «артрон» — сустав. Поэтому такие заболевания, как артрит и артроз напрямую связаны с их болезнью.
С помощью суффикса «ит» обозначается воспаление сустава, именно поэтому артрит созвучен с такими заболеваниями, как синусит, ринит и другими.
Воспалительный процесс специалисты считают главным отличием между этими болезнями, у них схожая симптоматика, но разница между этими диагнозами существенная. Давайте с эти и разберемся более подробно.
Причины заболеваний суставов
Сначала стоит выяснить в чем вообще кроется причина суставных болячек. Врачи сходятся во мнении, что основных причины три, а еще есть несколько сопутствующих.
- генетическая предрасположенность
- вирусное или бактериальное воспаление
- образование солей в суставах или околосуставных тканях вследствие нарушенного обмена веществ
Если к вышеперечисленному добавить неблагоприятное влияние экологии, пищевую аллергию, косвенно провоцирующую воспаление суставов, а также возраст человека, то налицо все предпосылки для развития болезней.
Даже отсутствие должной физической нагрузки на организм и увеличение веса приводит к дистрофии мышц и болезням суставов. Научно доказано, что снижение, например, веса всего лишь на 5 кг позволит снизить риск суставных заболеваний на 50%!
Отметим еще тот факт, что все болезни суставов и нашего опорно-двигательного аппарата в целом принято подразделять на воспалительные и дистрофические.
Артрит: симптомы и лечение
Артрит – это воспалительный процесс. Существует несколько видов артрита:
- туберкулезный;
- ревматоидный;
- псориатический;
- сифилитический;
- гонорейный;
- метаболический;
- синдром Рейтера и другие.
Судя по названиям артритов уже можно сделать вывод, что часто причиной развития этого заболевания могут стать некоторые инфекции в организме. Кроме того, перенесенные травмы (большое количество микротравм), болезни нервной системы, аллергия и даже недостаток витаминов в пище могут также спровоцировать артрит.
Определенные группы суставов подвержены разным артритам. Стопы, кисти характерны для ревматоидного артрита. Поражение межфаланговых суставов человеческой кисти говорит об артрите при псориазе. Если заболеванию подверглись суставные ткани крестца или позвоночника, то это болезнь Бехтерева (анкилозирующий спондилоартрит).
В отдельную группу обычно выделяют бурсит. Это воспаление околосуставной сумки, которое в большинстве случаев происходит из-за травм. Поэтому и страдают им в основном спортсмены.
Симптомы
- Боль, которая становится острой при движении.
- Изменение сустава по форме, появление припухлости.
- Ограниченная подвижность.
- В некоторых случаях повышение температуры и покраснение области сустава.
Лечение
После получения результатов диагностики необходимо снять воспаление, а для этого необходимо устранить именно причину его возникновения. Мы выяснили, что это может быть и инфекция, и аутоиммунный процесс в организме, и даже банальное неправильное питание пациента.
Ревматоидный и ревматический артрит чаще всего проявляются на фоне инфицирования организма и являются сопутствующими какому-то другому основному заболеванию, которое и спровоцировало артрит.
Безусловно врач должен назначить антибиотики соответствующей группы для устранения инфекции. Вариантов лечения может быть несколько начиная от курса инъекций и заканчивая процедурой плазмафереза (очистки крови).
В комплексе назначают иммунотерапию.
Следующий этап – снятие воспаления. Здесь эффективно лечение нестероидными препаратами: Нурофен, Аспирин. При острых болях назначаются инъекции гормональных препаратов прямо в сустав. Такая процедура приносит пациенту быстрое облегчение боли.
В тяжелых формах артрита, сопровождающихся повышением температуры, применяют жаропонижающие лекарства, назначают общеукрепляющие капельницы.
После перенесенного воспаления суставные хрящи необходимо восстанавливать. Для этого применяют хондропротекторы: Терафлекс, Румалон, Хондроитинсульфат и другие.
Артроз: симптомы и лечение
Если сустав подвергается дегенерации из-за дистрофических изменений, диагностируют артроз. При этом заболевании поражаются все элементы сустава: околосуставные мышцы, хрящ, суставная оболочка, связки.
Хрящ, как правило, истощается, покрывается ямками, трещинками, суставные связки становятся слабыми, а вокруг хряща возникают костные шпоры.
Воспаление при артрозе в отличие от артрита слабо выражено. При нагрузке у человека хрящевая ткань изнашивается от трения. В дальнейшем многолетнее течение болезни превращается в анкилоз – неподвижность суставных поверхностей.
Что может спровоцировать реактивный артрит и кто входит в группу риска?
Реактивный артрит, как уже отмечалось выше, тесно связан с инфекционными заболеваниями, хотя и не напрямую. Объектом атаки со стороны вредоносных бактерий становится не сам сустав, а другие органы и системы. Чаще всего это мочеполовая система, желудочно-кишечный тракт, носоглоточная область и органы зрения. В группу риска попадают также ВИЧ-инфицированные.
Воспаление соединительных тканей возникает далеко не сразу – как правило, через месяц с момента начала инфекционного процесса. При этом сказать точно, почему так происходит и почему поражаются именно суставы, ученые до сих пор не могут. В качестве основной выдвигается гипотеза об аутоиммунной природе этого заболевания.
Согласно ей инфекция служит спусковым механизмом, провоцирующим сбой в работе иммунной системы. А последняя, в свою очередь, атакует здоровые ткани суставов. Тем не менее, подобная точка зрения вызывает массу вопросов, главный из которых – как такое вообще возможно? Иммунная система – естественный щит нашего организма, надежно запрограммированный самой природой на его поддержку, а не разрушение.
Сторонники другой, более обоснованной гипотезы, полагают, что реактивный артрит – это генетическое заболевание. На подобную мысль ученых натолкнуло обнаружение антигена НLA-В27, который выявлен у почти 70% пациентов с подобным диагнозом.
И все же пресловутой отправной точкой, провоцирующей возникновение данной суставной патологии, ученые называют инфекции. Несмотря на то, что реактивный артрит может развиться в любом возрасте, чаще всего заболевают им молодые мужчины (20 — 40 лет). Объясняется это тем, что в таком возрасте представители сильного пола проявляют наибольшую сексуальную активность, что, в свою очередь, повышает риск заражения половыми инфекциями (гонореей, хламидиозом и др.)
Впрочем, спровоцировать реактивный артрит может совершенно любое инфекционное заболевание, начиная от ангины и заканчивая пневмонией или гепатитом. И здесь уже возраст и пол значения не имеют.
Симптоматика заболевания
Основных симптомов 3: воспаление правого или левого коленного сустава, проблемы с глазами, поражение урогенительного тракта.
Воспалительный процесс в коленном суставе характеризуется болью, отеком, покраснением кожных покровов и их гипертермией, ограничением подвижности.
Проблемы с глазами выражаются в покраснении век, жжении, слезотечении, что говорит о развитии конъюнктивита. У детей чаще диагностируется вялотекущий серозный вариант патологии. На фоне кишечной инфекции может развиваться гнойный конъюнктивит.
Урогенитальное поражение выражается в проблемах с мочеиспусканием. Это рези, жжение, болевой синдром. У мужчин обостряется простатит (в 95% случаев имеет хламидийную природу), который характеризуется болями: в промежности, при мочеиспускании, при опорожнении кишечника. У обоих полов часто развивается цистит.
У детей поражение урогенитального тракта протекает особенным образом:
- у девочек диагностируется вульвит, вульвовагинит, асимптомная лейкоцитурия или эритроцитурия (присутствие в моче лейкоцитов или эритроцитов на фоне здоровых почек);
- у мальчиков происходит воспаление крайней плоти (баланит).
Другое название реактивного артрита – синдром Рейтера. У детей симптомы этой патологии часто разнесены во времени, поэтому не каждый врач может их связать воедино. Первым начинается конъюнктивит. Затем он затихает и в течение некоторого, порой продолжительного, времени (до нескольких лет) ребенок вроде бы здоров. Далее появляется негнойное воспаление коленных и других суставов. Ещё позднее наблюдается поражение урогенитального тракта. Проявления синдрома могут появляться в разной последовательности, но всегда это триада. Задача родителя не забыть рассказать об этом врачу, в противном случае установление точного диагноза значительно затрудняется.
https://youtube.com/watch?v=xbpKccNJ6PM
Начало реактивного артрита колена острое. Больного мучает высокая температура и боль, на ногу с воспаленным суставом невозможно наступать. Дополнительно отмечается болевой синдром в пятке. Параллельно с коленом в процесс вовлекаются и другие суставные сочленения нижних конечностей. Обычно это происходит в течение пары недель от начала заболевания.
Дополнительные симптомы:
- болевой синдром в позвоночнике (встречается у 70% больных);
- воспаление сухожилий (подпяточный бурсит или ахиллобурсит);
- кожные высыпания на стопах и ладонях (пузырьки с серозным содержимым, иногда с кровью, высыпания, напоминающие псориатические бляшки);
- язвы в ротовой полости, но безболезненные, поэтому этот симптом часто упускается как самим пациентом, так и врачом.
Кем был обнаружен реактивный артрит и почему имя первооткрывателя предали забвению?
Вплоть до 1969 года заболевание реактивный артрит именовали синдромом Рейтера, по имени его первооткрывателя, немецкого врача Ганса Рейтера. Учитывая леденящие кровь факты из биографии этого ученого, в годы нацистского режима проводившего бесчеловечные опыты над узниками концлагерей, было принято абсолютно справедливое решение переименовать обнаруженное им заболевание. Тем не менее, синдромом Рейтера до сих пор обозначают глазную инфекцию, которая считается одним из основных маркеров реактивного артрита.
Несмотря на темное прошлое Ганса Рейтера, нельзя не отметить, что сделанное им открытие помогло пролить свет на природу загадочной суставной патологии и разработать необходимую схему для ее лечения.
Симптомы реактивного артрита
На начальной стадии развития реактивный артрит у большинства пациентов проявляется в острой форме.
По результатам многочисленных исследований было установлено, что первые симптомы данного заболевания появляются спустя 2 недели после инфицирования пациента:
- Повышается температура в области поражённых суставов. Для определения жара в суставе достаточно приложить ладонь на место повреждения. Чтобы снять жар рекомендуется использовать компрессы.
- Опухают суставы (голеностопный и коленный, а также локтевые и лучезапястные, суставы кистей рук и стоп). Иногда припухлость стремительно распространяется за контуры суставов.
- Развивается болевой синдром в суставах. Возникают болевые ощущения, преимущественно при ходьбе, либо выполнении других движений поражённой нижней или верхней конечностью. Многие пациенты испытывают тупые, выкручивающие или ноющие боли при любых физических движениях, которые в ночное время немного утихают. Дискомфорт они испытывают и при пальпации области поражённого заболеванием сустава.
- Появляется скованность движений, вызванная нарушением оттока суставной жидкости. Больные люди не могут активно передвигаться, выполнять физические упражнения.
- Появляется суставной синдром, который сопровождается болями, ассиметричным олигаортритом, поражением суставов, отёчностью и т. д.
- Выявляются инфекции в мочеполовой системе, носоглотке, кишечнике (сопровождаются характерной симптоматикой). Урогенитальные инфекции сопровождают такие заболевания мочеполовой системы как уретрит и цервицит, а развивающиеся на их фоне осложнения.
- Происходит расширение суставной щели и отёк (периартикулярный) мягких тканей (легко определяется при рентгенографии).
- Воспаляются глаза, кожный покров (конъюнктивит, раздражение слизистой, ослабление зрительной активности, крапивница, псориазиформные высыпания, стоматит и т. д.).
- В начальной стадии развития реактивного артрита у пациентов проявляются признаки сакроилеита (поражение позвоночника), заболевания почек, болезней сердца (тахикардия), расстройства нервной системы.
- Усталость, потеря работоспособности.
- Общее недомогание, резкая потеря веса.
- Лихорадочные состояния, часто сопровождающиеся повышением температурного режима, либо ознобом и т. д.
Симптомы
Начало заболевания острое, после предшествующей мочеполовой или кишечной инфекции. С момента ее появления может пройти достаточно длительное время (до 6 недель), так что далеко не все пациенты связывают появление артрита с истинной причиной. К тому же инфекция нередко протекает в легкой форме, сопровождаясь незаметными симптомами, что осложняет первичную диагностику. Симптомы реактивного артрита состоят из суставных и внесуставных признаков.
Суставные
Реактивный процесс поражает ограниченное число суставов по типу моно- или олигоартрита. Воспаление, как правило, затрагивает крупные сочленения нижних конечностей – коленные, голеностопные – а также плюснефаланговые. Иногда вовлекаются лучезапястные, локтевые и мелкие суставы кистей. А возможен и полиартрит с постепенным поражением многих отделов опорно-двигательной системы снизу-вверх («лестничный» тип) или переходя с одной стороны на другую (симптом «спирали»). Но характерной чертой артритов считается их асимметричность.
Как и артриты иного происхождения, реактивные сопровождаются общими признаками суставного воспаления. К ним относят следующие:
- Боли.
- Отечность.
- Повышение кожной температуры.
- Ограничение подвижности (скованность).
Характер боли при реактивных артритах может быть различным: ноющая, тянущая, выкручивающая. Она беспокоит практически постоянно, поскольку связана с любыми движениями в пораженных суставах и суточным ритмом (усиливается в покое и ночью). Во время пальпации пациенты также ощущают болезненность.
Кроме воспаления оболочки сустава, у пациентов часто поражаются периартикулярные ткани: связки, сухожилия, синовиальные сумки и даже надкостница.
звиваются энтезопатии, бурситы, тендовагиниты, периоститы. Более всего страдает пяточная область, ее воспаление часто сопровождает реактивный артрит при урогенитальной инфекции. Пациенты жалуются на боли в этой зоне, изменение походки. Стопа уплощается, развиваются дактилиты пальцев, приводящие к их сосискообразной деформации. При длительном течении у многих формируются пяточные шпоры.
Кроме периферических суставов, из опорно-двигательной системы также поражается и позвоночник. Сакроилеит обнаруживают практически у половины пациентов, его частота растет с увеличением длительности болезни. В ранней стадии процесс ограничивается одной стороной, а хронизация воспаления приводит к поражению обеих подвздошно-крестцовых сочленений с формированием оссификаций (костных утолщений). При этом пациентов беспокоят боли в пояснице, нарастающая тугоподвижность.
Суставные признаки – наиболее яркие из симптомов, сопровождающих реактивный артрит. Их выраженность прямо зависит от стадии болезни и активности воспаления.
Внесуставные
Заболевание характеризуется поражением не только суставов, но и других органов и участков тела. Это наблюдается как при остром процессе, так и в случае хронической инфекции. Могут наблюдаться изменения со стороны:
- Кожи и слизистых оболочек.
- Глаз.
- Сердца и аорты.
- Почек.
- Легких.
При мочеполовой инфекции, вызванной хламидиями (болезнь Рейтера), наблюдается классическая триада признаков, включающая артрит, уретрит, кератоконъюнктивит. Помимо этого, у большинства пациентов поражаются кожа и слизистые оболочки с развитием кератодермии с чешуйчатыми высыпаниями на ладонях, подошвах и туловище; баланопостита (воспаление головки полового члена); безболезненных язв во рту и на языке. Это позволяет говорить уже о характерной тетраде клинических проявлений.
Довольно часто внесуставные симптомы реактивного артрита включают системные нарушения в организме пациентов:
- Лихорадку.
- Увеличение лимфоузлов.
- Анемию.
- Исхудание.
- Мышечные гипотрофии.
Висцеральные поражения характеризуются сердечными аритмиями, мио- и перикардитом, аортитом. При высокой активности процесса можно ожидать развития иммунного гломерулонефрита, а хронизация процесса у некоторых пациентов сопровождается почечным амилоидозом, фиброзом легких, периферическим невритом.
Внесуставные признаки – важные составляющие клинической картины реактивных артритов, которые в разном сочетании присутствуют у всех пациентов. Их основа – системное иммунное воспаление.
Лечение реактивного артрита
После комплексной диагностики реактивного артрита специалист выбирает методику, по которой будет лечиться данное заболевание. Метод терапии напрямую будет зависеть от места локализации болезни и от стадии её развития.
В большинстве случаев такой категории пациентов назначаются:
- Нестероидные медицинские препараты, обладающие противовоспалительным действием. На фоне их регулярного приёма у больных могут возникать различные побочные эффекты: появляются язвы, развиваются желудочно-кишечные расстройства, начинаются внутренние кровотечения.
- При лечении реактивного артрита пациентам назначаются кортикостероиды. Эта группа препаратов, включая преднизолон, способна значительно уменьшить воспалительный процесс в суставах и сухожилиях верхних и нижних конечностей. Их можно принимать любым удобным способом: в виде мазей; в таблетированной форме преорально; в виде инъекций (вводятся в поражённый сустав).
- В том случае, когда у пациента реактивная форма артрита была спровоцирована венерическими или вирусными инфекциями, ему назначается курс антибиотиков.
- Параллельно больной должен принимать пробиотики, функции которых заключаются в смягчении воздействия антибиотиков на желудочно-кишечный тракт человека.
- Пациентам, у которых была выявлена стойкая форма реактивного артрита, назначается сульфазилин. Этот медицинский препарат может сопровождаться различными побочными эффектами, такими как подавление костного мозга, кожные высыпания. После курса сульфазилина больные должны пройти лабораторное обследование и сдать анализы крови.
- При воспалительных процессах в глазах пациентам прописываются специальные капли. Тяжёлая форма воспаления потребует более серьёзного лечения, в курс которого входят инъекции кортизона.
- При воспалительном процессе в области мужских или женских гениталий лечащий врач назначает курс терапии кремами, в состав которых входит кортизон.
- При реактивном артрите, вызванном кишечными или урогенитальными инфекциями, пациентам назначаются антибиотики, специфичные для выявленных групп бактерий.
- Если у пациента был выявлен воспалительный выпот, то специалисты проводят комплекс мероприятий для эвакуации его из повреждённой полости сустава верхней или нижней конечности. Параллельно такой категории пациентов назначаются мази, кремы, гели, в составе которых присутствует димексид, обладающий противовоспалительным действием.
- Пациентам с диагнозом реактивный артрит рекомендуются различные физиотерапевтические процедуры, такие как криотерапия, фонофорез, синосоидально-модулирующие токи и т. д. Большую пользу при лечении данного заболевания приносит курс лечебной физкультуры, во время которой пациенты выполняют специально разработанные упражнения под наблюдением опытного инструктора.
- После снятия воспалительного процесса в области повреждённых суставов пациентам назначаются лечебные ванны. Во время таких водных процедур обычно используются соли из Мёртвого моря, а также сероводородные и сернистоводородные соли. Параллельно с лечебными ваннами можно пройти курс грязелечения.
Не зависимо от того, какая терапия была применена при лечении реактивного артрита, пациентам рекомендуется с регулярной периодичностью сдавать анализы, которые смогут показать наличие инфекции. При выявлении любых бактерий, способных спровоцировать повторное развитие реактивного артрита, пациентам назначается курс терапии, включающий новую группу антибиотиков (при выборе наиболее эффективных препаратов больным рекомендуется сдать специальный анализ).
Факторы риска
Реактивный артрит частично считается генетическим заболеванием. Поэтому если кто-то из родителей перенес недуг, то высокая вероятность, что генетические маркеры будут выявлены и у детей. В группе риска находятся лица в возрасте от 20 до 40 лет. Мужчины в отличие от женщин тяжелее переносят недуг, и риск развития осложнений у них выше.
Как и у взрослых, у детей данная патология развивается после перенесенных заболеваний, в основном воспалительного характера
В группе особого риска также находятся дети. К провоцирующим факторам относят:
- плохую гигиену;
- переохлаждение;
- наличие хронических заболеваний;
- повышенную влажность и плохую вентиляцию в помещении;
- аллергию;
- авитаминоз.
На фоне этого иммунитет ребенка ослабевает, и болезнетворным организмам не составляет труда проникнуть в ткани. В качестве профилактики следует укреплять иммунную систему, заниматься спортом, закаливаться, принимать витаминно-минеральные комплексы.