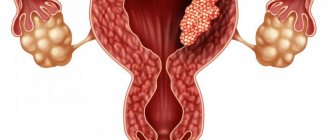
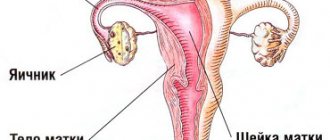
Что такое вульвовагинит
Вульвовагинит – заболевание воспалительного характера, поражающее слизистые наружных половых органов (вульву) и влагалища (вагину). Возникать может в любом возрасте. Нередки случаи, когда развивается вульвовагинит у детей, что требует незамедлительного выявления и правильного лечения. Но это заболевание в основном поражает женщин репродуктивного возраста.
Вульвовагинит в основном развивается под воздействием смешанной флоры: стафилококки, кишечная палочка, гонококи, стрептококки, грибы Candida, протеи. Вульвовагинит у девочек может развиваться при гельминтозах.
Вульвовагинитом, как правило, страдают девочки и женщины пожилого и старческого возраста. Распространенность вульвовагинита среди девочек обусловлена тем, что в детском возрасте, в период гормонального покоя, значительно ослаблена местная иммунная защита влагалища (тонкая кожа, недостаточная кислотность влагалища, гипофункция сальных и потовых желёз).
Фото
Причины болезни
Основной этиологический фактор – микроорганизмы, которые попадают на наружные половые органы и проникают во влагалище. При благоприятном для них состоянии местной иммунной защиты, они размножаются, вследствие чего появляется клиническая симптоматика.
Главные причины болезни следующие:
- бактерии;
Трихомонада может вызывать специфический вульвовагинит
- грибы;
- вирусы;
- гельминты;
- специфические микробные агенты.
Если организм женщин или девочек поражают бактерии, то обычно это кишечная палочка, стафилококк или стрептококк. Возникает бактериальный вульвовагинит, который носит неспецифический характер.
Существует особая флора, которая гораздо реже обычной бактериальной вызывает воспалительный процесс. При поражении инфекционными агентами, перечисленными ниже, возникает специфический вульвовагинит. К таким возбудителям относятся:
- туберкулезная палочка;
- трихомонада;
Возбудителем вульвовагинита в отдельных случаях может стать бледная трепонема
- гонококк;
- бледная трепонема;
- папилломавирус;
- кандиды;
- коринебактерия дифтерии.
Для заражения этой флорой необходимы особые условия, которые очень резко снижают местный иммунитет. Кроме того, важен специфический источник заражения, так как механизм инвазии возбудителей исключительно контактный. Соответственно микробу, получает название и болезнь: трихомонадный, туберкулезный или кандидозный вульвовагинит.
У женщин пожилого возраста в развитии болезненного состояния играют причины инволютивного и атрофического характера в слизистой влагалища. На этот фон присоединяется неспецифическая инфекция. У таких женщин болезнь называется атрофический вульвовагинит.
Нарушения правил личной гигиены приводят к развитию вувьвовагинита
Существуют условия, которые облегчают проникновение возбудителей на половые органы. Это предрасполагающие факторы, к которым относятся:
- нарушение личной гигиены;
- редкая смена трусов у девочек;
- опрелости;
- травмы промежности;
- патология ректальной области;
- кожные болезни с поражением наружных половых органов.
Для специфических возбудителей играет роль беспорядочная смена половых партнеров, сахарный диабет, а также болезни поражающие иммунную систему, например, СПИД.
При сахарном диабете вероятность развития вульвовагинита увеличивается
Симптомы вульвовагинита
В зависимости от вида течения вульвовагинита, заболевание может как ярко проявляться специфической симптоматикой, так и протекать вообще бессимптомно.
Самые характерные симптомы вульвовагинита следующие:
- зуд и жжение;
- отечность вульвы и вагины;
- патологические выделения из половых путей;
- неприятный запах от половых органов;
- гиперемия половых губ и стенок влагалища
- ; болевые ощущение в нижней части живота, во влагалище, преддверии влагалища и пояснице.
Цвет, консистенция и запах выделений напрямую зависит от типа возбудителя, способствовавшему развитию вульвовагинита.
Симптомы заболевания
На фоне возникновения патологии у пациентки, скорее всего, появятся следующие жалобы:
- Появление жжения и зуда в районе половых органов.
- Наблюдение патологических выделений из влагалища. Такие выделения могут быть желтыми, зелеными, бурыми или творожистыми.
Данное заболевание очень часто сопровождается различными выделениями. В том случае, если болезнь была вызвана бактериями, то вагинальный секрет окажется очень густым, неоднородным и гнойным. На фоне вульвовагинита, вызванного трихомонадами, выделения будут обладать гнойным и пенистым характером с крайне неприятным и зловонным запахом. Грибковые инфекции характеризуются выделениями творожистой консистенции. Лечение кандидозного вульвовагинита также будет представлено.
Во время осмотра врач обычно обращает внимание на следующие признаки:
- Присутствие отечности и покраснения слизистой. Подобное изменение может затрагивать половые губы, район преддверия влагалища, а кроме того, вагинальные стенки.
- Возникновение эрозии. Этот признак характерен для герпетического и дифтерийного типа вульвовагинита.
- Присутствие пузырьков, наполненных внутри прозрачной жидкостью. Этот симптом в особенности характерен для герпеса.
- Наличие синехий между малыми половыми губами. Зачастую этот признак проявляется среди девочек младшего возраста. Причиной выступает наличие хронического вульвовагинита. Лечение его должно проводиться обязательно.
Острый вульвовагинит способен проявляться общими симптомами, в особенности это касается девочек, которые находятся в дошкольном возрасте. На фоне этого ребенок может стать капризным, крайне плаксивым и будет очень быстро утомляться. В том случае, если пациентка уже живет половой жизнью, у нее возникнут симптомы в форме понижения полового влечения, а кроме того, будут присутствовать болезненные ощущения во время полового контакта.
Лечение вульвовагинита
Лечение вульвовагинита проводится амбулаторно. В острой фазе заболевания больная должна соблюдать постельный режим. Лечение, как правило, назначается комплексное, включающее в себя помимо приема лекарственных препаратов обмывание наружных половых органов растворами антисептиков 2–3 раза в день.
В том случае, если анализы выявили специфический вульвовагинит, обязательно проводится одновременное лечение полового партнера для предупреждения повторного заражения. Подбор лекарственных средств осуществляется врачом исходя из выявленной во время посевов чувствительности возбудителя к антибиотическим препаратам.
Лекарственные средства должны применяться только по назначению врача, а курс лечения проводиться под его тщательным контролем. В зависимости от тяжести заболевания антибактериальные препараты могут назначаться как в виде таблеток или инъекций, так и для местного применения, в виде кремов, мазей, свечей, растворов для спринцевания.
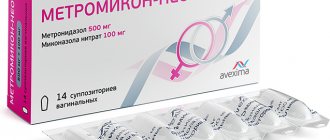
Антибактериальные препараты
- Кетоконазол;
- Аминитразол;
- Клиндамицин;
- Мирамистин;
- Метронидазол;
- Нифуртел;
- Полижинакс;
- Повидон-йод;
- Поликрезулен;
- Циклопирокс;
- Ромашки препараты.
При лечении вульвовагинита необходимо обратить внимание и на возможные сопутствующие заболевания, которые могут снижать эффективность терапии:
- сахарный диабет;
- гормональные изменения;
- ожирение;
- инфекции.
В период менопаузы развитие неспецифического вульвовагинита может быть вызвано понижением уровня эстрогенов. В этом случае обязательно применяют заместительную гормональную терапию. При сахарном диабете контролируют уровень сахара в крови.
Следует проводить гигиенические процедуры интимных мест два раза в день, а во время месячных — после каждой смены тампона или прокладки. Необходимо соблюдать диету: исключить из рациона острую и соленую пищу, а также алкоголь.
Какие же методы лечения применяют для лечения вульвовагинита?
- Противомикробная терапия. Для лечения воспалительных очагов применяют специальные растворы. Ними обрабатывают и дезинфицируют места поражения инфекции. Дополнительно применяют противовирусные, противогрибковые и антибактериальные препараты и методы терапии. Также могут быть назначены антибиотики и препараты, повышающие иммунитет.
- Местная терапия состоит из применения свечей, мазей и кремов.
- Также обязательно производят спринцевание влагалища, и применяют раствор ромашки или натрия гидрокарбоната для обмывания внешних половых органов. Если причина заражения – острицы, дополнительно производят терапию против глистов совместно с применением препаратов для нормализации работы кишечника и микрофлоры влагалища.
- В случае если причиной вульвовагинита является инородное тело внутри влагалища, которое характеризуется обильными гнойными выделениями с неприятным запахом, необходимо извлечь инородное тело.
Народные средства лечения вульвовагинита
- 50 г листьев сизой ежевики залить 1 л. кипящей воды. Настоять 1 час. Полученный отвар процедить и использовать для спринцевания влагалища. Этим метом также можно приготовить отвар листьев мать-и-мачехи.
- 2 ст.л. сбора, состоящего из травы зверобоя, двудомной крапивы, коры ломкой крушины, тимьяна, травы мать-и-мачехи, корневища аира, поместить в термос и залить 400 мл кипящей воды. Настаивать всю ночь, процедить. Принимать 3 раза в день по 100 мл при остром вагините.
- Травы: мята перечная, лапчатка гусиная, чистотел, луговая герань, вязолистный лабазник, садовый чабрец. Корневища: голая солодка, речной гравилат, большой девясил. Также понадобятся побеги барбариса обыкновенного, цветки аптечной ромашки, листья березы. Полученная смесь должна содержать в равном количестве все ингредиенты, общий вес должен составлять 12 г. Залить смесь холодной водой, двух стаканов хватит. Настоять в течение 6-8 часов, потом нагреть, не доводя до кипения, оставить, чтобы отвар настоялся, следом процедить. Выпить все нужно за один раз через полчаса после еды.
- Натрите одну головку репчатого лука на терке и завяжите в марлю. Полученный компресс поместите на 8 – 10 часов во влагалище. Этим же народным способом делается лекарство из черемши и чеснока, но его помещают не более чем на 4 часа.
- По 5 г. травы прямостоячей лапчатки и цветков ромашки залить кипящей водой и оставить на ночь. Утором процедить. Полученный отвар применять для спринцевания влагалища.
- При лечении вульвовагинита народными способами потребуется следующий рецепт отвара. По 5 г. хвоща полевого, побегов лесной малины, листьев березы, зверобоя и перечной мяты перемешать до получения однородного состава и залить стаканом кипятка. Затем прогреть на водяной бане в течение 10 минут. Потом процедить отвар и принимать его в теплом виде по 100 мл 3 раза в день перед едой.
- Травы: тысячелетник, льнянка, полынь, шалфей; корень лекарственного одуванчика, речного гравилата и змеиного горца; березовые листья, листья сизой ежевики, листья подорожника; цветки клевера и сердцевидной липы. Растения должны быть в равном количестве и составлять двенадцать грамм. Все надо залить двумя стаканами кипятка и 15 минут греть на водяной бане. Затем следует настаивать отвар в течение двух часов, после чего тщательно процедить. Полученную жидкость пить трижды в день через полчаса после еды по 100 мл.
Причины вульвовагинита
Причинами вульвовагинита являются:
- инфекции, которые передаются половым путем;
- эндокринные заболевания;
- гормональные изменения;
- повреждения половых органов;
- частичное или полное отсутствие гигиены половых органов;
- бесконтрольный прием лекарственных препаратов.
Помимо этого вызвать это заболевание могут:
- гиповитаминоз;
- слабый иммунитет;
- аллергические заболевания;
- химиотерапия при онкологических заболеваниях;
- заболевания желудочно-кишечного тракта.
Многие женщины страдают вульвовагинитом и вульвитом при беременности, так как в организме беременной происходит гормональные изменения. А вульвовагинит у детей может вызвать перенесенные детские болезни, такие как корь и скарлатина.
Вульвовагинит
Данное заболевание относится к воспалительным заболеваниям нижнего отдела половых органов. В зависимости от вида возбудителя вульвовагинит может иметь неспецифическую или специфическую этиологию. К специфической относят воспаление, которое вызывается гонококками, хламидиями, микоплазмами, трихомонадами, уреаплазмами, вирусами или кандидами. В свою очередь, к неспецифическим относят воспаление, вызванное стафилококками, кишечной палочкой, стрептококками.
Причины возникновения этого недуга весьма разные. Сюда входит несоблюдение личной гигиены половых органов, различные эндокринные заболевания, инфекции, передающиеся половым путем (при отказе использования презервативов, частой смене половых партнеров), эндокринные нарушения (сахарный диабет), детские инфекции (скарлатина, корь), гормональные изменения, бесконтрольный прием антибиотиков. Также сюда относят травматические повреждения половых органов (грубые половые сношения, разрывы во время родов, первый половой акт, ношение тесного синтетического белья, присутствие внутриматочной спирали).
Бактериальная форма
Бактериальный вульвовагинит гарднереллёз относится к неспецифическому заболеванию, которое передается половым путем. При данном диагнозе воспаляется вульва и влагалище, бактериальной этиологии. Причинами возникновения данного недуга могут быть: частые спринцевания, изменение в гормональном фоне, наличие инородных тел во влагалище, частое использование мыла при подмывании, ослабление иммунитета. Хочется отдельно отметить симптомы. Неспецифический вульвовагинит проявляется обильными выделениями из влагалища, которые имеют довольно неприятный запах. Они могут быть жидкими белыми или сероватыми. При хронической форме они приобретают более густую консистенцию, желто-зеленого цвета. Дополнительно женщина предъявляет жалобы на зуд и чувство жжения возле входа во влагалище. Окончательный диагноз поставит врач-гинеколог на основе мазка – анализа на состояние структуры микрофлоры влагалища. Анализ позволяет выявить бактерии гарднереллы и их точное количество, что позволяет назначить соответствующее правильное лечение. Этот острый вульвовагинит проявляется у каждой женщины по-разному. У некоторых он может протекать абсолютно без симптомов, а некоторым пациенткам приносит значительный дискомфорт.
Хроническая форма заболевания
Хронический вульвовагинит имеет менее выраженные симптомы, чем при острой форме. Как правило, данная форма развивается вследствие не своевременного или неправильного лечения. Стоит помнить, что при появлении первых признаков вульвовагинита необходимо сразу обратится за профессиональной помощью к врачу, поскольку самолечение заканчивается плачевно. При хронической форме пациентку также беспокоит периодический зуд и жжение, в сопровождении с тягучими густыми выделениями с неприятным запахом. Болевой синдром в большинстве случаев отсутствует. Опять же, если хронический вульвовагинит вызван дрожжевыми грибками, то отмечаются беловато густые налеты на слизистой вульвы и влагалища. Диагноз ставят на основе кольпоскопического обследования и мазков на флору.
Вульвовагинит у девочек
Вульвовагинит — воспаление наружных половых органов и влагалища — это наиболее часто встречаемое заболевание гениталий в детском возрасте. Этиология заболевания такая же, как и у взрослых. По клинико-этиологическому признаку выделяют бактериальные, глистные, протозойные, микотические, вирусные вульвовагиниты.
Причины
Вульвовагинитом болеют чаще дети от 2 до 9 лет, что связано с несовершенством их процессов иммунитета и анатомо-физио-логическими особенностями половых органов:
- во влагалище много складок;
- слизистая тонкая, легкоранимая, клетки ее содержат мало гликогена;
- преобладает кокковая флора;
- отсутствуют палочки Додерлейна;
- реакция влагалищного содержимого щелочная;
- половые губы недостаточно сомкнуты в задних отделах.
Предрасполагающие факторы:
- механические;
- химические;
- термические;
- несоблюдение правил гигиены;
- экстрагенитальные заболевания (экссудативный диатез, аллергия, сахарный диабет и др.).
Детские инфекционные заболевания способствуют развитию вульвовагинитов:
- дифтерия;
- краснуха;
- скарлатина;
- корь;
- оспа;
- ветрянка.
При этих заболеваниях во всех отделах половых органов обнаруживают отечность, кровоизлияния, инфильтрацию и нередко — вирусную или бактериальную инвазию.
Симптомы
Клинические проявления при вульвовагините следующие:
- в области половых органов девочка ощущает зуд, а иногда жжение и даже болезненность;
- при мочеиспускании болезненность усиливается;
- могут быть незначительные выделения из влагалища;
- слизистая оболочка преддверия влагалища и вульвы — ярко гиперемирована, несколько отечна;
- в запущенных случаях может присоединиться воспаление со стороны кожных покровов промежности и области ануса.
Лечение
При наличии глистных инвазий используют «Пирантел» или «Вермокс». Сильный зуд в зоне половых органов считается показанием к применению седативных и антигистаминных средств («Тавегил», «Диазолин»). Вне зависимости от причины заболевания и его течения маленьким пациентам назначают общеукрепляющее лечение, которое состоит из приема витаминов и иммуностимуляторов.
Неспецифические вульвовагиниты у детей требуют приема антибиотиков в возрастных дозировках. Врач может назначить «Ампициллин» или «Цефалексин». Эти средства принимаются перорально, курс лечения составляет 10-14 дней. Также показано использование влагалищных палочек и специальных мазей («Левомеколь», «Фуразолидон», синтомициновая эмульсия) при вульвовагините у детей.
Если антимикробная терапия оказывается неэффективной, доктор может назначить препараты с эстрогенами. Их применяют в течение двух-трех недель.
При обнаружении в мазке микроорганизмов рода Candidae для лечения используются противогрибковые препараты в виде мазей или кремов («Нистатин»).
Терапия вирусного вульвовагинита должна быть направлена на повышение устойчивости организма к воздействию патогенных факторов и угнетение жизнедеятельности бактерий, вызывавших недуг. Среди используемых медикаментов наибольшей эффективностью обладает «Ацикловир».
Хирургическое лечение
Хирургическое лечение показано в исключительных случаях при сочетании вульвита или вульвовагинита с полным заращением половой щели и невозможностью полноценного самопроизвольного мочеиспускания. Производят разделение сращения (синехии) задней спайки и малых половых губ с последующей обработкой зоны сращения утром и днём смесью крема траумель С и контрактубекса, на ночь — кремом эстриол (овестин) в течение 10-14 дней.
Какие же виды вульвовагинита различают?
- Аллергический вульвовагинит. Данный вид заболевания отличается причиной возникновения – аллергическая реакция на некоторый раздражитель. Это может быть аллергическая реакция на состав кремов, мазей и свечей гинекологической терапии интимного характера; на предметы женской гигиены (тампоны, прокладки, нижнее белье, моющие средства для интимной гигиены); аллергическая реакция на кандидозный грибок, который считается сильным аллергеном.
- Трихомонадный вульвовагинит. Такое заболевание характеризуется инфицированием, передающееся в основном половым путем (независимо от вида контакта). В некоторых случаях трихомонадный вульвовагинит может передастся от матери ребенку, а также от совместного использования бытовых предметов таких как мокрые полотенца, мочалки и сиденье унитаза. Лечение вышеуказанного заболевания направлено на восстановление иммунитета организма и микрофлоры влагалища.
- Гонорейный вульвовагинит, который передается лишь половым путем, имеет свои основные признаки возникновения:
- кровяные выделения из воспаленной слизистой влагалища;
- влагалище и вульва отекает;
- из-за обильного количества гнойных выделений из влагалища наблюдается увеличение половых губ и возможное их склеивание;
- сыпь на верхней части женского бедра.
- Герпетический вульвовагинит. Такая разновидность болезни связана с наличием в организме женщины вируса герпеса. Признаками герпетического вульвагинита считают зуд и жжение в области вульвы и влагалища, где в результате формируются мелкие пузырьки. По истечению недели пузырьки лопаются, и образуется эрозийный вульвовагинит или место эрозии подсыхает, и образуются серозные корочки.
- Вирусный вульвагинит также связан с возникновением вируса в организме женщины (герпес либо вирус папилломы человека). Что касается данного вульвовагинита у детей, то он может возникать под влиянием вирусов краснухи, кори, ОРВИ.
- Рецидивирующий вульвовагинит. В данном случае вульвовагинит может проявляться периодически. Очень важно при таком виде заболевания обследование и лечение обоих половых партнеров. Цель обследования – правильно выявить возбудителя болезни и устранить причину его возникновения.
- Десквамативный вульвовагинит встречается редко. При нем наблюдаются сильные гнойные выделения из влагалища женщины, вместе с тем, шелушение верхних слоев вульвы и стенок влагалища.
- Пустулезный вульвовагинит. Особенностью такого вида заболевания является возможность заражения пузырьковой сыпью от животного (в основном крупного рогатого скота) бытовым путем.
- Ирритативный вульвовагинит возникает вследствие неправильного соблюдения правил интимной гигиены, частых половых контактов и маструбации, ношение неправильно подобранного нижнего белья, наблюдения инородных тел во влагалище.
- Атрофический вульвовагинит (старческий). Возникает такое заболевание из за резкого снижения гормона эстрогена у женщины после наступления климакса. Особенность в проявлении заболевания состоит в сухости влагалищных стенок, и, как следствие, риск механических повреждений влагалища.
В случае, когда выявлен кандидозный вульвовагинит, лечение играет важную роль, так как он сложнее поддается диагностике, и обнаруживают его уже в острой форме или хроническом этапе. Поэтому только врачом назначается комплексное лечение с применением полиеновых антибиотиков совместно с интравагинальными препаратами и иммуностимуляторами.
Такими же признаками обладает и стафилококковый вульвовагинит.
В не зависимости от вида вульвовагинита и его симптомов, только врач может назначить правильный вид диагностики, выявить причину заболевания и тип возбудителя.
В случае, когда наблюдается вульвовагинит у детей, причиной может являться контакт влагалища с инородным телом и вследствие других причин. Очень важна осведомленность в лечении вульвовагинита у девочек не только врача, но и самих матерей.
После врачебного осмотра, назначается забор мазков на микрофлору. Если она близка к норме – вульвовагинит определяют как неспецифический, и предоставляют следующие рекомендации:
- использование мягкого, желательно с содержание растительного масла мыла для гигиены половых органов девочки;
- носить только натуральное нижнее белье;
- принимать трижды в день теплые ванночки;
- строго соблюдать правила личной гигиены.
Когда вышеуказанные советы после трех недель их соблюдения не принесли успеха в лечении, назначаются медикаменты. Девочкам можно назначать Ампициллин либо Цефалексин.
Если в мазке детского организма выявлен грибок рода Кандида, то для лечения применяют противогрибковые препараты.
Когда определен бактериальный вульвовагинит у девочек – лечение может назначить только доктор. Отличием такого вида вульвовагинита является его возникновение вследствие деятельности остриц либо бурного размножения кишечной палочки. Лечение данной формы заболевания в основном направлено на устранение глистов.
В целях профилактики детского вульвовагинита мамам рекомендуется чаще проводить беседы с дочками по вопросу гигиены, а в случае жалоб и обнаружении первых симптомов болезни необходимо сразу обратиться к врачу.
Кандидозный вульвовагинит
Кандидозный вульвовагинит — заболевание, вызванное дрожжеподобными грибами рода Кандида. Для лечения острого кандидозного вульвовагинита используется целый ряд препаратов: полиеновые, имидазоловые, триазоловые и другие. К полиеновым лекарствам относятся нистатин, леворин, амфотерицин В. Препараты имидазолового происхождения — это клотримазол, миконазол, бифоназол. В список триазоловых лекарств для устранения кандидозного вульвовагинита входят флуконазол и итраконазол.
Лечение вульвовагинита не должно ограничиваться устранением симптомов, оно проводится длительный период времени для ликвидации всей колонии дрожжеподобных грибов. Неполноценное лечение может повлечь повторное возникновение инфекции. Чтобы это предотвратить, врач проводит диагностику всех возможных мест локализации инфекции.
Атрофический вульвовагинит
Атрофический вульвовагинит представлен в виде симптомокомплекса, который обусловлен существенным снижением количества эстрогенов в организме женщины. В результате многослойный плоский эпителий влагалища истончается и появляется сухость, зуд и рецидивирующие воспалительные реакции.
Есть два вида атрофического вагинита: связанный с искусственной менопаузой и постменопаузальный. Основные симптомы этого недуга: зуд, сухость, жжение и диспареуния. В результате изменений микробиоценоза влагалища, появляются рецидивирующие неспецифические упорные кольпиты.
Диагностика атрофического вульвовагинита не вызывает никаких сложностей. Она основывается на данных анамнеза, результатах обследования кольпоскопии, определении рН влагалища, на микробиологическом исследовании и другом. К сожалению, данный диагноз ставят большинству пациенток в старшем возрасте, что вполне нормально, с физиологической и возрастно-анатомической точки зрения. Еще более страшно, когда это происходит с молодыми девушками, у которых по каким-либо причинам развивается искусственная менопауза.
Бактериальный вульвовагинит
Бактериальный вульвовагинит вызывается кокками. При вульвовагините бактериальном наблюдаются гиперемия кожи, половых губ и выделения желтоватого цвета.
Лечение бактериального вульвовагинита состоит из примочек слабодезинфицирующим раствором, свечей с антибиотиками или сульфаниламидами. Кожу смазывают цинковой мазью. Применяются препараты интерферона (реаферон или виферон) интравагинально и ректально. Эффективным методом лечения считается введение во влагалище бифидобактерий и лактобактерий, которые нормализуют его микрофлору.
Осложнения вульвовагинита
Основным осложнением вульвовагинитов является проникновении инфекции в матку и репродуктивные органы женщины с развитием в них воспалительных процессов.
Наличие вагинитов является одной из причиной преждевременного прерывания беременности, низкого веса плода и неонатальных инфекций. Наиболее частыми осложнениями являются:
- воспалительные заболевания малого таза;
- эмфизематозный вагинит;
- внутриматочные инфекции;
- хориоамнионит;
- преждевременный разрыв оболочек плодного пузыря;
- преждевременные роды;
- послеродовой эндометрит;
- инфекции новорожденных.
Диагностика вульвовагинита
Вульвовагинит можно обнаружить на основании анамнеза, в котором отмечаются сопутствующие фоновые заболевания, длительный прием провоцирующих медикаментов и т.п. Гинекологическое обследование помогает обнаружить отечную, гиперемированную слизистую, гнойный налет. При введении зеркал возникает резкая боль, нижняя треть влагалища воспалена, возможны признаки эндоцервицита. Нередко на шейке матки можно увидеть гноевидные выделения.
Пациентки, страдающие вульвовагинитом, обследуются лабораторно: проводится, в первую очередь, бактериология и бактериоскопия выделений из влагалища. В мазке можно обнаружить лейкоциты (от 60 до 80 в поле зрения), а также бактерии. Посев выделений может выявить инфекционный возбудитель и определить, чувствителен ли он к антибиотикам. Общий анализ крови при вульвовагините не изменен, а в анализе мочи можно обнаружить лейкоцитурию.
Из инструментальных методов наиболее информативным является УЗИ тазовых органов, в результате которого можно отдифференцировать осложнения при вульвовагините от тубоовариальных воспалений, при которых возможна бактериурия и пиурия.
Вульвовагинит нужно дифференцировать от онкопатологии. Если возникают сомнения, лучше прибегнуть к консультации смежных специалистов. При подозрении на заболевание аллергической природы пациентку направляют к аллергологу, чтобы исключить специфическую этиологию (сифилис, туберкулез), нужна консультация дерматовенеролога.
Диагностика заболевания
Для диагностирования заболевания не требуется сложных инструментальных манипуляций. Болезнь можно заподозрить при обычном внешнем осмотре. Гиперемия вульвы и наличие мацераций на окружающих тканях у девочек и женщин говорят однозначно о воспалительном процессе. Остается уточнить симптомы и развитие болезни при сборе анамнеза, и определить причины заболевания.
Для идентификации возбудителя проводятся следующие анализы и процедуры:
- мазок на флору;
- осмотр в зеркалах;
- посев отделяемого из влагалища;
- исследование мазка и антител в крови для выявления специфических возбудителей.
Мазок на флору позволяет определить возбудителя заболевания
Исследование мазка проводится всем. У детей он берется с вульвы и уретры, у женщин еще из влагалища и цервикального канала. При исследовании под микроскопом выявляется повышенный уровень лейкоцитов и эпителия. Сразу четко видны дрожжевые клетки. Одним этим обследованием можно выявить кандидозный вульвовагинит. Иногда лаборант видит тела гонококков, это также будет свидетельствовать о специфическом процессе.
Осмотр в зеркалах у девочек, не живущих половой жизнью, не проводится. У женщин позволяет визуально оценить степень распространённости воспалительной инфильтрации во влагалище. В пожилом возрасте помогает отдифференцировать онкологические заболевания. Позволяет взять материал с самих стенок влагалища и с эндоцервикса.
Чтобы лечение прошло наиболее эффективно, важно уточнить вид возбудителя. Если это не удалось при обычном микроскопировании мазка, то отделяемое засевают на специальные среды. В течение 3 дней флора вырастает, ее легко опознать и провести тесты с антибиотиками.
Микроскопирование мазка дает возможность выявить причину вульввагинита и правильно составить схему лечения
Некоторые специфические возбудители не вырастают на питательных средах. Поможет выявить источник болезни анализ крови на антитела. Он позволяет определить острый или хронический процесс, а также метод чувствителен к конкретным возбудителям. Так выявляют антитела к бледной трепонеме, вирусам, трихомонаде и другим инфекционным агентам.
Профилактика вульвовагинита
Профилактика вульвовагинита заключается в соблюдении личной гигиены. Врачи не рекомендуют средства личной гигиены, содержащие отдушки и красители, так как они могут вызвать раздражение. Не рекомендуется проводить частые спринцевания, так как в результате этой процедуры вымывается нормальная микрофлора и повышается вероятность развития вульвовагинита.
- Раз в год женщина должна проходить осмотр у гинеколога, даже если у нее нет никаких неприятных симптомов. Вульвовагинит, как и многие другие заболевания, может протекать без симптомов.
- Обязательно нужно своевременно и правильно лечить инфекционные заболевания. Страдающие хроническими заболеваниями должны тщательно выполнять все предписания врача и периодически проходить диспансеризацию, чтобы выявить сопутствующие заболевания на ранней стадии.
- Выбирайте безопасный секс. Если женщина не уверена в здоровье партнера, ей лучше воспользоваться презервативами. Если женщина уверена в здоровье партнера и пара выбрала для предохранения от нежелательной беременности оральные контрацептивы, необходимо обратиться к врачу для подбора препаратов.
- Врачи рекомендуют носить белье своего размера. Оно должно быть из натуральных тканей, не препятствующее воздухообмену. Важно одеваться по погоде, не переохлаждаться.
- Нужно закаляться, заниматься спортом, правильно и рационально питаться, не злоупотреблять алкоголем и отказаться от курения.
Обсуждение на форуме