Воспаление вульвы носит название вульвита, слизистой оболочки влагалища — вагинита. Эти заболевания достаточно часто сочетаются друг с другом, что носит название вульвовагинита. Существует два механизма развития такой болезни:
- Первичный — вагинит. При этом заболевании микроорганизмы, провоцирующие воспаление, выделяют продукты распада и токсины. В результате железы начинают работать активнее, увеличивается объем выделений из половых путей. Они оказывают раздражающее действие на вульву, это приводит к общему воспалению;
- Первичный — вульвит. Имеет место восходящая инфекция. В отсутствие терапии вульвита у женщин патогенная флора «поднимается» выше, на слизистую вагины, провоцируя воспаление.
Встречаются также случаи одновременного распространения воспаления на все слизистые оболочки половых путей. Причиной могут выступать и патогенные микроорганизмы, и те, которые присутствуют в составе флоры в малых количествах в нормальном состоянии.
Причины вульвита
На фоне тяжелых вирусных инфекций, сбоев в работе ЖКТ и иммунитете причиной вульвита может стать даже влажный купальник или холодный стул.
Развитие вульвита провоцируют:
- вегетоневроз;
- тесная одежда;
- повышенная потливость;
- прокладки и белье из синтетики;
- нарушение гигиены во время менструаций;
- травмирования слизистой и кожи в области лобка;
- прием тяжелых антибиотиков или курс лучевой терапии;
- постоянная влажность в области наружных половых органов;
- мацерация слизистой вульвы выделениямицервикального канала или влагалища;
- обменные и гормональные дисфункции: сахарный диабет, авитаминоз, гипофункция яичников, аллергические реакции, ожирение.
Значительно увеличивают опасность развития воспалительного процесса нежная слизистая, складки, скопление сосудов и нервных окончаний у поверхности эпидермиса. В редких случаях диагностируют вульвит на фоне дифтерии, туберкулеза, иммунодефицита.
Вульвит вызывают следующие инфекции и грибки:
- хламидии;
- гонококки;
- гельминты;
- трихомонады;
- стрептококки;
- стафилококки;
- кишечная палочка;
- дрожжевые грибки.
Как вылечить вульвит
Врач-гинеколога проводит обследование и берет все необходимые анализы. В медицинском центре On Clinic имеется современное диагностическое оборудование. После получения результатов будет поставлен окончательный диагноз и подобрано правильное лечение.
Для лечения вульвита применяется комплексная терапия, как местная, так и общая. Первым делом необходимо снять острое воспаление, которое сопровождается зудом и болями. Женщинам рекомендуется воздержаться от половых контактов.
Очень важно не затягивать с таким заболеванием и своевременно обращаться за профессиональной помощью. Специалисты нашей клиники смогут назначить эффективное лечение вульвита с учетом индивидуальных особенностей пациента.
Если вовремя не обратиться к врачу, то такая болезнь перерастает в хроническую, что характеризуется частыми рецидивами. Для девочек это чревато сращиванием половых губ, у взрослых женщин могут деформироваться гениталии, что будет доставлять дискомфорт во время интимной близости. К тому же, если у девочек не проводится лечение вульвита, то исход может быть более плачевный — несерьезное отношение к воспалению наружных половых органов может привести к бесплодию.
Причины вульвовагинита, лечение и первые симптомы
Вульвовагинит относится к одним из самых распространенных гинекологических заболеваний. Этой патологии наиболее подвержены девочки первого года жизни, а также лица препубертатной и постклимактерической возрастных групп. Но при наличии предрасполагающих факторов сочетанное поражение вульвы и влагалища может развиваться и у женщин репродуктивного возраста.
Хотя вульвовагинит не относится к потенциально жизнеугрожающим состояниям, его лечению уделяется особое внимание. Это связано не только с имеющимся у пациенток физическим дискомфортом.
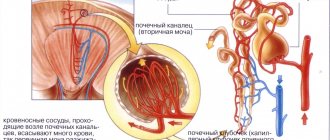
Воспаление наружных половых органов и влагалища может осложняться восходящей мочевой инфекцией с последовательным развитием уретрита, цистита и пиелонефрита.
Возможно поражение шейки матки с инфицированием эндометрия.
Что это такое?
Вульвовагинит воспаление вульвы (вульвит) и слизистой оболочки влагалища (вагинит). Встречается преимущественно у девочек, женщин пожилого возраста и очень редко у женщин детородного возраста. Возбудители вульвовагинита — гнойная и кишечная флора, гельминты (острицы) и др.
Классификация вульвовагинитов
В настоящее время при постановке диагноза учитывается несколько характеристик заболевания. Поэтому одновременно используются несколько клинических классификаций вульвовагинитов:
- По виду возбудителя: неспецифический бактериальный, специфический, туберкулезный, дифтерийный, вирусный, грибковый (кандидозный), протозойный.
- По наличию инфекционного агента: инфекционный и первично-неинфекционный.
- По типу течения: острый, подострый и хронический.
К первично-неинфекционным формам заболевания относят аллергический вульвовагинит, воспаление вследствие инородных тел влагалища, онанизма и травм, глистные инвазии, изменения тканей на фоне дисметаболических и эндокринных расстройств.
Признаки хронического вульвовагинита
Хроническая форма вульвовагинита характеризуется в основном постоянным зудом в области вульвы и беловато густыми «творожистыми» выделениями из влагалища. Покраснение, отеки, боль и жжение проходят. Для маленьких девочек эта стадия заболевания опасна сращением (синехия) половых губ, вплоть до закрытия мочеиспускательного канала.
Длительно течение вульвовагинита может способствовать формированию кондилом, полипов, рубцовых образований во влагалище, что в будущем может негативно сказаться на половой жизни девочки и ее детородной функции. Реже возникает сильное повреждение и отторжение слизистой оболочки влагалища.
Лечение вульвовагинитов
После выяснения причины, вызвавшей вульвовагинит, начинают этиотропное лечение:
- если вульвовагинит развился по причине другого заболевания, необходимо лечить основную болезнь,
- при аллергических вульвовагинитах достаточно прекратить воздействие аллергена и воспользоваться противоаллергическим препаратом, таким, как Супрастин или Зодитек,
- кандидозный вульвовагинит лечится следующими препаратами: Клотримазол (вагинальные таблетки и 1% крем), Миконазол (2% крем или вагинальные суппозитории), Бутоконазол (вагинальный крем), Тиоконазол (мазь 6,5%), Терконазол (вагинальные суппозитории, крем), Нистатин (вагинальные таблетки), Флюконазол (150мг – разовая доза, таблетки внутрь), Дифлюкан,
- для лечения бактериального вульвовагинита используют: Метронидазол (таблетки или вагинальный гель), Клиндамицин в таблетках и в виде 2% вагинального крема, Тержинан (влагалищные таблетки), Полижинакс, таблетки внутрь – Аугментин, Ампициллин, Цефрадин,
- при вульвовагините, вызванном вирусом герпеса, применяются: Завиракс, Ацикловир, Валоцикловир, Ларифан, Неовир,
- при лечении трихомонадного вульвовагинита используются Метронидазол и Тинидазол (таблетки внутрь).
Для облегчения состояния и снятия воспалительного процесса в области наружных половых органов применяются ванночки с ромашкой, календулой, шалфеем, зверобоем, эвкалиптом или содой. Существуют специальные аэрозоли для орошения половых органов (Гипозоль). Для восстановления должной микрофлоры влагалища используют вагинальные свечи «Вагилак» или «Ацилакт», введение лактобактерина.
Профилактика
Сократить риск развития воспалительного процесса можно путем соблюдения таких несложных правил как:
- использование контрацептивов, которые подбираются совместно с лечащим врачом,
- прохождение регулярного осмотра у гинеколога,
- исключение случайных половых связей,
- соблюдение интимной гигиены,
- своевременное и правильное лечение инфекционных поражений,
- ношение белья подходящего размера, выбор натуральных гипоаллергенных тканей,
- ограничение использования гигиенических средств с сильными ароматическими отдушками и искусственными красителями,
- отказ от частого спринцевания с целью сохранения естественной микрофлоры влагалища,
- применение антибиотиков только по рекомендации врача, прием пробиотиков.
Вульвовагинит не является серьезнейшим заболеванием, но причиняет сильный дискомфорт. При своевременном диагностировании и правильном лечении оно проходит быстро. При проявлении первых симптомов женщине или девочке рекомендуют показаться врачу. Проводить самостоятельную терапию в домашних условиях тоже не стоит для предотвращения осложнений.
Источник: https://infeksiya.ru/bolezni/ginekologiya/prichiny-vulvovaginita-lechenie-i-pervye-simptomy-foto.html
Причины заболевания
Размножение условно-патогенных и патогенных микроорганизмов является основной причиной формирования воспаления. «Расположить» поверхность слизистых к этому могут некоторые факторы:
- Несоблюдение гигиены слишком редкие или частые подмывания;
- Механические микроповреждения слизистых при активном ведении половой жизни, ношении тесной одежды, случайной травме во время подмывания, гинекологического вмешательства;
- Химические воздействия и аллергии — на белье, гигиенические прокладки, в том числе используемые при недержании мочи и пр.;
- Антибактериальная терапия (вызывает нарушение микрофлоры);
- Гормональные изменения — климакс, беременность, пубертатный период у девочек;
- Эндокринные нарушения — недостаточная функция яичников, сахарный диабет;
- Нарушения метаболизма — нехватка витаминов/минералов;
- Свищи кишечника, мочевыводящей системы.
Исходя из причин выделяют первичный вульвит, когда воспаление формируется в результате повреждений или несоблюдения гигиены, и вторичный — причиной болезни становятся воспаленные органы (матка, почки и др.).
Так, у половозрелых женщин слизистая оболочка лучше защищена от размножения бактерий и грибков, что связано с составом флоры (молочнокислые бактерии и пр.), уровнем кислотности секрета. У девочек слизистые тоньше, а в микрофлоре преобладают кокки, среда секрета щелочная. Во время климакса снижение уровня женских половых гормонов приводит к структурным изменениям слизистой оболочки, атрофическим процессам. Секрета становится меньше, слизистая истончается, недостаточно увлажняется. Она подвержена микротравмам, инфекциям.
Причины развития
К развитию воспаления в вульве чаще всего приводят следующие причины:
- Нарушение правил личной гигиены, секс со случайными партнерами, в том числе и оральный. В этом случае обычно развивается инфекционный вульвит. В зависимости от флоры, вызвавшей его развитие он в свою очередь подразделяется на специфический (гонорейный, трихомонадный, туберкулезный, дифтерийный и др.) и не специфический. В последнем случае возбудителями заболевания могут являться кишечная палочка, стрептококк, энтерококк, патогенные грибы и т.д.
- Длительное применение некоторых лекарственных препаратов (гормональные средства, антибиотики, иммуносупрессоры), что способствует снижению защитных сил организма и гибели нормальной микрофлоры. В результате этого у пациенток нередко возникают различные формы дисбактериоза, в том числе и вульвит, имеющий обычно грибковую природу.
- Некоторые системные заболевания, например лейкоз, сахарный диабет.
- Распад злокачественных опухолей яичников, матки, шейки или влагалища.
- Другие инфекционно-воспалительные гинекологические (эндометрит, эндоцервицит, вагинит) и/или урологические (цистит, уретрит, недержание мочи, мочеполовой свищ) заболевания.
- Глистные инвазии (гельминтозы).
- Аллергические реакции на некоторые компоненты косметических и парфюмерных средств (дезодоранты, гигиенические ароматизированные салфетки, мыло и т.д.).
- Ношение синтетического нижнего белья.
- Использование средств местной контрацепции.
- Раздражение вульвы химическими веществами, например при подмывании концентрированными растворами антисептических препаратов.
- Механическое раздражение наружных половых органов, возникающее при мастурбации, езде на велосипеде, занятиях верховой ездой.
- Принятие горячих ванн или спринцевание горячим раствором.
Чаще всего вульвиты наблюдаются у девочек до наступления менархе и у женщин после наступления менопаузы. Это связано с тем, что низкий уровень эстрогенов создает оптимальные условия для поддержания активности воспалительного процесса в половых органах.
Симптомы болезни
Воспаление слизистых имеет ряд характерных симптомов. Они зависят от того, подвержена воспалению только вульва или задействованы ткани слизистой оболочки влагалища. В целом это состояние характеризуется:
- Отеком, краснотой вульвы, иногда — появлением участков эрозии, язв;
- Болезненными ощущениями, жжением, зудом (неприятные симптомы усиливаются при физической активности, актах дефекации, мочеиспускания, половых контактах);
- Усилением выделений, нетипичным их характером: появляются серозно-гнойные, творогообразные, сукровичные (в зависимости от возбудителя инфекции, степени тяжести течения болезни). Так, при инфицировании кишечной палочкой появляются водянистые бели, стафилококком — желтые, при кандидозном поражении — творожистые белые, налет.
В связи с зудом и болями могут наблюдаться раздражительность, бессонница, снижение полового влечения. У девочек могут появляться признаки повышенной нервной возбудимости, нарушения сна.
Классификация, диагностика и симптоматика вульвита
Различают острую и хроническую формы заболевания. Острый вульвит характеризуется резким и внезапным началом, зачастую признаками общей интоксикации — слабостью, ознобом, повышенной температурой. Ключевым симптомом является зуд, жжение и покраснение наружных половых органов. Может наблюдаться сильная боль в области промежности, которая усиливается при половом акте, хождении и мочеиспускании.
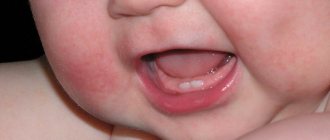
О том, как выглядит вульвит, знает даже студент-медик. Поэтому поставить диагноз несложно, врачу становится ясно о заболевании уже на первичном осмотре в кресле. Все внешние половые органы несут явные признаки воспаления: отечность, покраснение, иногда деформацию. Клитор может утолщаться, а половые губы приобретать неоднородную структуру.
Хронический вульвит обычно развивается в результате неправильно или недостаточно пролеченной острой формы. Микроорганизмы вырабатывают устойчивость к этиотропным препаратам, после чего болезнь переходит в хроническую форму. Характеризуется вялым и смазанным течением, с периодами ремиссии и обострения.
В зависимости от этиологии, вульвиты классифицируют на первичные и вторичные. Первичный вульвит обычно возникает на фоне неадекватного иммунного ответа, совпадения ряда провоцирующих факторов и основных заболеваний, вроде сахарного диабета, которые дополнительно уменьшают резистентность вульвы к внешним инфекционным и прочим агентам.
Вторичный вульвит (возникает чаще) наблюдается вследствие смежных воспалительных заболеваний половой системы или органов малого таза. Обычно это болезни, при которых присутствуют выделения из влагалища: эндометрит, цистит, уретрит (гнойный), эндоцервицит, аднексит и так далее. Патогены через выделения попадают на внешние половые органы и инфицируют их — таким образом развивается вторичный вульвит.
Кроме основных симптомов, особенно в случае острого вульвита, наблюдается несколько дополнительных признаков, которые могут помочь поставить верный диагноз. Например, слизистая оболочка малых половых губ может покрываться мелкими пузырьками, на ощупь становиться зернистой и шереховатой. Это воспаленные и увеличенные сальные железы, которые также поражаются инфекцией.
Также могут наблюдаться различные налеты, изъязвления, пленки и участки огрубения на коже и слизистой оболочке вульвы. Однако это происходит гораздо реже и связано с нетипичными инфекционными возбудителями, например, вирусом герпеса или дифтерийной палочки. Вульвит, симптомы которого отличаются необычностью, требует дополнительного внимания со стороны врача.
В случае, если не наблюдается адекватного лечения и ухода за областью поражения, заболевание может осложниться или распространиться за пределы половых органов. В результате воспалительный процесс переходит на промежность и даже окружающие кожные покровы (бедра, ягодицы и так далее).
Симптомы вульвита у женщин
При острой фазе воспаления наблюдается:
- отечность и краснота наружных половых органов;
- зуд, жжение;
- болезненные ощущения при мочеиспускании, ходьбе, половом акте;
- слизистый, с примесью гноя налет;
- увеличение паховых лимфоузлов;
- повышение температуры;
- общая слабость, усталость.
Признаками вульвита в хронической форме служат такие же симптомы, но в менее выраженной форме. По мере развития патологии возникают язвы слизистой оболочки и рубцы, которые деформируют поверхность.
Вульвит: симптомы и лечение
Вульвит – это воспалительный процесс, затрагивающий вульву (так в медицинской терминологии называются наружные женские половые органы). Данное заболевание в клинической практике встречается достаточно часто, причем, оно поражает не только взрослых женщин, но и совсем маленьких девочек, а также пациенток преклонного возраста, и во всех случаях наблюдается абсолютно одинаковая симптоматика.
При развитии патологического процесса воспаляются большие и малые половые губы, клитор, преддверие влагалища, а также девственная плева (у девушек, еще не живших половых жизнью). Вульвит характеризуется появлением жжения и зуда в области наружных гениталий, отека и гиперемии половых губ, возникновением обильных выделений и болей, усиливающихся после мочеиспускания.
Признаки вульвита
В гинекологии различают хроническую и острую формы заболевания. На фото пациента с вульвитом четко видно гиперемию, покраснение и видоизмененную слизистую.
Признаки острого вульвита:
- отек клитора;
- зуд и жжение вульвы;
- покраснение половых губ;
- увеличение сальных желез;
- появление язвочек и эрозий;
- болезненное мочеиспускание;
- шероховатость малых половых губ;
- сукровичные или серозно-гнойные выделения;
- поражение паховых складок (в редких случаях);
- пузырьки с жидкостью (герпетический вульвит);
- увеличение лимфоузловв паху, иногда может фиксироваться повышение температуры;
- творожистые, желто-зеленые или белые выделения водянистого характера (если причиной вульвита является кишечная палочка, стафилококк).
Проявления хронического вульвита:
- отек вульвы;
- зуд и выделения;
- дефекты эпителия;
- гиперемия на вульве;
- покраснения слизистых;
- гипертрофия сальных желез.
Виды и формы вульвита
В клинической практике различают первичный (изолированный) и вторичный вульвит.
1. Следует отметить, что у взрослых женщин первичная форма заболевания практически не встречается, так как слизистая оболочка, из-за преобладания кисло-молочной микрофлоры, нормального гормонального фона и кислой рН-среды, более устойчива к инфекции. Вместе с тем первичный вульвит довольно часто регистрируется среди старушек и девочек. Такое состояние происходит в силу анатомо-физиологических особенностей слизистой оболочки вульвы и изменений, происходящих из-за низкого уровня женских половых гормонов. У женщин преклонных лет, в период постменопаузы, наблюдается атрофия слизистой оболочки урогенитальных органов, значительно снижается количество влагалищных выделений, слизистые покровы истончаются и пересыхают. Как следствие, они легко повреждаются и становятся максимально уязвимыми для проникновения инфекции.
В детском возрасте кожные и слизистые покровы вульвы более тонкие, а поэтому они легко травмируются. Микрофлора влагалища девочек, в отличие от «взрослой» микрофлоры, преимущественно кокковая, рН – щелочная, а местный иммунитет до конца не сформирован. Также очень часто вульвит у девочек может возникнуть из-за наличия остриц. Они вызывают сильный зуд, из-за расчесов травмируется слизистая оболочка и проникает инфекция. Иногда выделения из влагалища возникают у новорожденных девочек. Они спровоцированы попавшими перед родами в организм ребенка материнскими эстрогенами. Такое состояние не следует считать патологией, и уже в скором времени оно проходит самостоятельно.
2. Вторичный вульвит – это патологическое состояние, которое встречается гораздо чаще. Оно возникает вследствие раздражения наружных гениталий зараженными выделениями из влагалища и цервикального канала или инфицированной мочой (при заболеваниях мочевыводящих путей).
В зависимости от типа возбудителя, принято различать бактериальный и кандидозный вульвит, а в зависимости от характера патологических превращений слизистой оболочки наружных половых органов, вульвиты подразделяются на атрофические, язвенные и слипчивые.
Кандидозный вульвит
Это заболевание, вызванное дрожжеподобными грибками из рода Кандида. Оно затрагивает большие и малые половые губы, клитор и преддверие влагалища. Как следствие, развивается сильный зуд и жжение, которое усиливается перед началом месячных и немного утихает в постменструальный период. У пациенток с кандидозным вульвитом слизистые оболочки приобретают багрово-синюшный цвет, иногда на вульве возникают высыпания в виде мелких пузырьков (везикул), а на участке, расположенном между малыми половыми губами, образуется белая творожистая пленка.
У женщин, страдающих гипофункцией яичников, сахарным диабетом и микседемой патологический процесс иногда распространяется в перианальную область и на бедренно-паховые складки.
Бактериальный вульвит
Бактериальный вульвит – это патологическое состояние, спровоцированное условно-патогенной микрофлорой, или инфекциями, передающимися половым путем (гонококками, трихомонадами, хламидиями). Гораздо реже спровоцировать заболевание могут микобактерии туберкулеза.
При беременности бактериальный вульвит, как правило, развивается на фоне сниженного иммунитета, вследствие активизации стафилококковой микрофлоры. Из-за значительной функциональной и гормональной перестройки, происходящей в организме будущей матери, специфическим и неспецифическим возбудителям гораздо легче удается проникать в толщу слизистой оболочки наружных гениталий.
Атрофический вульвит
Для данной формы патологии характерно истончение слизистой оболочки вульвы, которое очень часто возникает у женщин после наступления менопаузы. Следует подчеркнуть, что без заместительной гормональной терапии атрофический вульвит будет неуклонно прогрессировать, и, в конце концов, приведет к формированию болезненных эрозий.
Язвенный вульвит
Язвенный вульвит – это хроническая форма патологического процесса, для которой характерно образование на поврежденной слизистой оболочке наружных гениталий налета, на месте которого после удаления остаются язвы. Чаще всего данная патология обнаруживается у пациенток репродуктивного возраста.
Примечание: после заживления язв зачастую отмечается явная деформация наружных гениталий.
Слипчивый вульвит
Слипчивый вульвит, или сращение (синехии) малых половых губ – это заболевание неизвестной этиологии, которое встречается у девочек до пятилетнего возраста. Оно характеризуется слипанием половых губ, за что, собственно, и получило свое название. На раннем этапе патологического процесса между малыми половыми губами формируется эпителиальный мостик, который практически полностью перекрывает вульву. В некоторых случаях дети жалуются на замедленное мочеиспускание, но, вместе с тем, гораздо чаще синехии выявляются совершенно случайно, при тщательном осмотре наружных половых органов. При этом малые половые губы соединяются по «кромке» до переднего края, где остается небольшое отверстие, из которого выходит моча.
Как правило, такое состояние не вызывает никаких субъективных ощущений, а с наступлением полового созревания происходит его самоизлечение. Однако, при развитии грубого спаечного процесса в некоторых случаях показано хирургическое вмешательство (рассечение малых половых губ).
Последствия вульвита
Острая форма вульвита у детей сопровождается нервной возбудимостью и нарушением сна. При несвоевременной диагностике и терапии заболевание переходит в рецидивирующую хроническую форму.
В результате вульвита, перенесенного девочкой в раннем возрасте, развиваются деформации гениталий и происходит сращение малых половых губ (синехии). Недолеченное хроническое воспаление впоследствии может стать причиной аноргазмии, выкидышей, бесплодия.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Симптоматика болезни и причины
Чувство жжения и постоянный навязчивый зуд, а также отечность тканей, в наиболее запущенных случаях наблюдаются язвы, боль при мочеиспускании, нехарактерные выделения желтого или зеленоватого (при наличии язв может быть с примесью крови) цвета – это явно выраженные симптомы вульвита.
При этом заболевании наблюдается неприятный запах, не исчезающий после гигиенических процедур, боль при сексуальном контакте и при ношении плотно облегающей одежды. Иногда может, проявляется увеличение температуры.
В интернете размещено много фото, где на наружных половых органах при вульвите у девушек можно увидеть покраснение, мелкие везикулы, прыщики.
При обнаружении хотя бы одного один или несколько симптомов, то необходимо обязательно появится на обследование к врачу.
От вульвита необходимо избавляться как можно быстрее на начальной стадии, так лечение будет недолгим и не успеет дать каких-либо осложнений.
Причины возникновения делятся на первичные, и вторичные.
Первичные причины вульвита:
- Наличие паразитов, гельминтов (чаще всего у детей);
- Несоблюдение гигиены, использование агрессивных средств, так как они могут вызвать аллергию и сыпь;
- Нарушение кислой микрофлоры влагалища, как местными препаратами, так и приемом антибактериальных средств;
- Незащищенные (без барьерных средств) сексуальные контакты;
- Нарушение целости кожи или слизистой половых органов, любые травмы.
Вторичные причины вульвита:
- Воспалительные процессы в иных органах;
- Свищи, слабый иммунитет;
- Если есть кожные заболевания, может наблюдаться псориаз, или иногда экзема;
- И также если у есть аллергия, это тоже может привести к развитию вульвита.
Женщины, уже переступившие возраст за 40–50 лет, наиболее повержены вульвиту. У них падает женский гормон эстроген, что влияет на влагалище и нормальное состояние флоры. Условно патогенные бактерии могут поменять свой характер на патогенный и вызвать воспаление. Но только при условии необходимой для этого среды.
Возбудители заболевания:
- стрептококки;
- хламидии;
- кандидозные грибки;
- трихомониады;
- энтерококк;
- кишечная палочка;
- другие патогенные бактерии.
Вульвит делится на хроническую и острую формы:
- Хроническая форма – во время ремиссии (внешнего благополучия, отсутствия симптоматики), могут отсутствовать многие из симптомов. Но при неблагоприятных условиях в случае заболевания, простуды, и просто падении иммунной защиты может переходить в острую форму. Хроническая форма развивается в случае очень долгого течения болезни, отсутствия лечения. Является более опасной так, как это внешнее благополучие опасно, воспаление есть, значит, организм постоянно находиться в стрессовом состоянии.
- Острая форма – вся симптоматика очень ярко выражена, облегчения не наступает. Необходимо лечение и диагностика.
Диагностика вульвита
Диагноз «вульвит» ставят на основании осмотра внешних половых органов пациента. Для точной диагностики гинеколог использует ручную лупу, проводит влагалищно-абдоминальное и ректальное исследования, берет мазок на цитологию, осматривает периферические лимфоузлы.
Для выявления причин воспалительного процесса требуется дополнительная диагностика:
- анализ мочи;
- вульвоскопия;
- анализ на ВИЧ, RW;
- общий анализ крови;
- культуральный посев;
- бактериоскопия мазков;
- анализы на гельминтов (кал или кровь).
Лечение вульвита
Комплексная терапия при воспалении наружных половых органов включает:
- медикаментозную коррекцию;
- интравагинальные орошения и ванночки;
- поддерживающую терапию (гомеопатию, гормоны, макроэлементы, витамины, иммуностимуляторы).
Во время лечения женщинам рекомендуется воздержаться от половых контактов, походов в бассейн и на пляж, запрещается пользоваться влагалищными тампонами и ежедневными прокладками. При выявлении бактериального источника вульвита (кандидоз, туберкулез, гонорея, хламидии, трихомонадный грибок) назначаются соответствующие препараты (инъекции, таблетки, свечи, кремы).
У маленьких девочек в большинстве случаев воспаление половых губ провоцирует условно-патогенная микрофлора. На фото вульвита у детей видно покраснение не только в области наружных половых органов, а также воспаления в паховых складках, на бедрах и ягодицах. Гинеколог назначает местные антибиотики в виде мазей и ванночки с противовоспалительными сборами трав (ромашка, календула, череда, эвкалипт).
Для снятия симптоматики при остром вульвите применяются следующие терапевтические методики:
- УФО;
- гидрокортизоновая мазь;
- противовоспалительные свечи;
- ванночки с травами и марганцовкой;
- компрессы с «Фурацилином», свинцовой водой, настоем эвкалипта;
- орошения наружных половых органов перманганатом калия, раствором борной кислоты;
- использование присыпок со стрептоцидом, камфорой, фолликулином, оксидом цинка, тальком, анестезином.
При аллергической природе вульвитов назначают антигистаминные препараты и диетическое питание.
Как лечить вульвит у девочек
С особой аккуратностью нужно устранять вульвит у девочек. Лечение начинается сразу после осмотра, так как ребенок очень страдает от симптомов заболевания. Лечение у детей должно быть комплексным (общим и местным). Рекомендуются специальные присыпки и сидячие ванны с бледно-розовым раствором марганцовки, назначение антибиотиков, противогельминтных средств и витаминов.
Вульвит при беременности
Во время беременности организм начинает вырабатывать гормоны, способствующие росту, формированию плода и благоприятному течению беременности. Полностью перестраиваются все эндокринные железы организма: половые, щитовидная, надпочечники, гипофиз. При этом надпочечники резко увеличивают выработку глюкокортикоидов и минералокортикоидов, которые для сохранения плода подавляют иммунитет матери.
Самая распространенная причина вульвита у беременных — дрожжевые грибки, кишечная палочка, стафилококки и стрептококки. В первом и втором триместрах беременности часто диагностируют кандидозный вульвит, гиперпигментацию и образование стриев. Гинеколог должен подобрать оптимальную терапию для беременной и комплекс поддерживающих процедур для предотвращения рецидивов. Отсутствие лечения вульвита может привести к заражению плода во время прохождения по родовым путям.
Народные средства лечения вульвита
Следует отметить, что травяные настои, сок растений и любые гомеопатические препараты не в состоянии вылечить вульвит, который вызван гонореей, трихомонадным грибком, туберкулезом, герпесом, стафилококком или хламидиями. Народные средства помогают исключительно при неинфекционной природе заболевания.
Проверенные противовоспалительные и иммуностимулирующие средства:
- Калина. Столовую ложку высушенных соцветий заливают стаканом воды и выдерживают на паровой бане 8-10 минут. Процеженный отвар следует принимать три раза в день по столовой ложке.
- Крапива двудомная. Сок листьев молодой крапивы принимают по чайной ложке три раза в день.
- Зверобой продырявленный. Столовая ложка высушенного сбора заливается стаканом кипятка и настаивается 40-50 минут. Отвар процеживают и пьют по 50 мл трижды в день.
- Грушанка круглолистная. Сочные листья растения обдают кипятком, мнут и прикладывают к вульве на 5-10 минут. Такие фитоаппликации хорошо снимают зуд, жжение и гиперемию слизистой.
- Медуница. Свежевыжатый сок листьев растения 50/50 разбавляют водой и два раза в день делают аппликации на вульву. Медуница обладает противовоспалительным и антисептическим действием.
Вульвовагинит у женщин и девочек
Вульвовагинит (вульвовагиноз) — воспаление слизистых оболочек вульвы и влагалища. Болезнь может иметь инфекционную и неинфекционную природу. Выявить вульвовагинит несложно, достаточно вовремя распознать симптомы и начать лечение.
Причины возникновения
- несоблюдение правил интимной гигиены;
- длительный прием антибактериальных препаратов, кортикостероидов, цитостатиков и др.;
- частые подмывания с применением средств щелочной реакции;
- регулярное спринцевание влагалища;
- ношениe неудобного (тесного) белья;
- травмы при введении каких-либо предметов во влагалище;
- хронические заболевания (сахарный диабет, ожирение, гельминтозы, заболевания мочеполовой системы), приводящие к снижению местного иммунитета;
- образование опрелостей в результате недостаточного доступа воздуха к половым органам;
- неправильное использование тампонов;
- нарушения в кровотоке наружных половых органов и влагалища у женщин старше пятидесяти лет;
- аллергия на лекарственные препараты, противозачаточные средства, презервативы и смазку;
- понижение иммунной функции;
- гиповитаминоз и авитаминоз;
- переохлаждение.
К прямым причинам развития вульвовагинита относят инфицирование такими микроорганизмами:
- бактериями: стрептококки, стафилококки, гемофильные и кишечные палочки, энтерококки, гонококки, хламидии;
- вирусами герпеса или ВПЧ (вирус папилломы человека);
- грибками из рода Кандида;
- простейшими: трихомонадами и амебами.
Кроме того, причиной вульвовагиноза может стать глистная инвазия (энтеробиоз, заражение острицами).
Симптоматика заболевания
- на жжение и зуд в области половых органов;
- на появление выделений из влагалища (желтых, зеленых, желто-зеленых, бурых, творожистых).
Характер выделений может быть различным.
Если болезнь вызвали бактерии, то вагинальный секрет густой, неоднородный, гнойный. При вульвовагините, вызванным трихомонадой, выделения гнойные, пенистые, с неприятным зловонным запахом.
Грибковая инфекция характеризуется выделениями творожистого характера.
Во время осмотра половых органов врач обращает внимание на такие признаки:
- Отечность и покраснение слизистой оболочки. Такое изменение может затронуть половые губы, зону преддверия влагалища, вагинальные стенки.
- Появление эрозий. Такой признак характерен для герпетических и дифтерийных вульвовагинитов.
- Образование пузырьков, наполненных прозрачной жидкостью. Данный симптом характерен для герпеса.
- Синехии (сращения) между малыми половыми губами. Зачастую обнаруживается у девочек младшего возраста. Причиной является хронический вульвовагинит.
Острый вульвовагинит может проявляться и общей симптоматикой, особенно это касается девочек дошкольного возраста. При этом ребенок может стать капризным, плаксивым и быстро утомляться. Если пациентка живет половой жизнью, то возникают симптомы в виде понижения полового влечения, аноргазмии и болезненных ощущений во время полового акта.
Типы вульвовагинита
В зависимости от возбудителя болезни выделяют несколько типов вульвовагинита:
- бактериальный;
- грибковый;
- вирусный;
- атрофический.
Отдельно выделяют специфический вульвовагинит, вызванный хламидиями, гонококками, трихомонадами и другими патогенными микроорганизмами.
Грибковый вульвовагинит появляется вследствие размножения грибка (чаще всего рода Candida). Возможны два варианта течения:
- Острый кандидозный вульвовагинит характеризуется ярко выраженными симптомами в виде: отечности и гиперемии половых губ, преддверия и стенок влагалища;
- сильного зуда и жжения;
- выделений белого цвета, творожистой консистенции.
Признаки трихомонадного вульвовагинита:
- зуд;
- покраснение вульвы;
- жжение в области наружных половых органов и влагалища;
- вагинальные выделения желтовато-зеленого цвета с неприятным запахом;
- боль во время полового акта;
- боли при мочеиспускании (если заболеванию сопутствует уретрит).
Трихомоноз может протекать и без проявления симптомов или, наоборот, с усилением их во время месячных.
Хламидийный вульвовагинит относится к инфекциям, которые передаются половым и бытовым путем. Характеризуется такими признаками, как зуд в промежности, болезненное мочеиспускание, скудные слизистые выделения. Возможно бессимптомное течение болезни. Нередко единственным проявлением хламидиоза становится бесплодие.
https://www..com/watch?v=vHQUEJPhL_U
При вульвовагините атрофического характера происходит снижение секреции влагалищной слизи и активное размножение бактерий на поверхности половых губ и влагалища. Возникает у женщин старше пятидесяти лет из-за снижения уровня эстрогенов в климактерическом периоде.
Диагностика
Активно применяется ПЦР и ИФА-диагностика для выявления возбудителей болезни.
В детском возрасте врач назначает обследование организма на наличие гельминтов. Для этого нужно сдать три раза анализ кала и соскоб на энтеробиоз. Если возникает необходимость дальнейшего исследования, назначают серологический анализ крови.
Чтобы оценить состояние влагалищных стенок у девочек, осмотр нужно проводить как можно аккуратнее для сохранения девственной плевы. Во время исследования ребенка зеркала не применяются. Информативным способом диагностирования является использование вагиноскопа, который снабжен камерой и лампочкой.
Если у женщины наблюдается вульвовагинит, то врач должен оценить состояние шейки матки и других органов. По показаниям рекомендуют пройти кольпоскопию, УЗИ матки и придатков с применением абдоминального или вагинального датчика.
Лечение
Терапия включает прием антибиотиков, которые выпускаются в виде свечей, вагинальных таблеток или кремов.
- Самым удобным средством для лечения считаются свечи, или вагинальные таблетки. В большинстве случаев используются антибиотики широкого спектра действия или антисептики; при грибковой инфекции — антимикотики. Для восстановления микрофлоры влагалища после курса антибактериальной терапии рекомендуют использовать специальные средства — пробиотики.
- В лечебный процесс входит применение сидячих и влагалищных ванночек. В качестве растворов можно использовать перекись водорода, фурацилин, хлоргексидин, лизоцим. Чтобы избежать ожога слизистой оболочки, нужно соблюдать дозировку, назначенную врачом.
- В качестве противовоспалительных средств используют отвары шалфея, ромашки, эвкалипта или календулы. Важно помнить о том, что народные средства относятся к дополнительным мероприятиям. Они не могут полностью избавить женщину от проблемы.
- Физиопроцедуры при вульвовагинозе включают УФО и УВЧ промежности, дарсонвализацию, электрофорез, лазерное облучение крови. Эти методики дают возможность сократить длительность лечения и устранить неприятные симптомы.
- Противомикробная и противовоспалительная терапия дополняется приемом витаминных комплексов и иммуностимулирующих препаратов. При необходимости врач может назначить лекарства для устранения нехватки эстрогенов, препараты от глистов. Также проводят санирование очагов хронической инфекции.
Во время лечебного процесса женщине следует отказаться от половых отношений. Возобновить их можно будет только тогда, когда лечение закончится.
Лечение вульвовагинита у девочек
Свечи и вагинальные таблетки девочкам не назначаются, поэтому предпочтение врачи отдают кремам. Отлично себя зарекомендовали местные процедуры. К ним относят ванночки с добавлением лекарственных трав и антисептических растворов. Также проводят ультрафиолетовое облучение промежности.
Если у ребенка имеется склонность к мастурбированию и введению во влагалище разных предметов, то требуется консультация психолога, невролога и психиатра. В некоторых ситуациях назначают лекарства для предотвращения невротических и поведенческих нарушений.
Родителей девочек обучают правилам гигиены и дают несколько рекомендаций по выбору детского белья и средств для стирки.
Профилактические мероприятия
- ежедневное подмывание;
- ношение качественного нижнего белья из натуральных тканей;
- отказ от ношения тесных и облегающих трусиков;
- отказ от бесконтрольного применения антибиотиков;
- исключение частого использования прокладок.
Вульвовагинит не является тяжелым заболеванием, но причиняет пациентке сильный дискомфорт. При своевременном выявлении и правильном лечении болезнь проходит быстро. Заниматься самолечением не стоит.
При обнаружении первых симптомов женщине или девочке следует показаться врачу.
Вульвовагинит — причины, симптомы, диагностика, лечение
Вульвовагинит – самое распространенное заболевание у девочек и пожилых женщин. У подростков и женщин в репродуктивный период болезнь диагностируется крайне редко. Какие причины провоцируют развитие заболевания, какие симптомы и диагностические мероприятия характерны для вульвовагинита, а также о методах лечения пойдет речь в статье.
Общая информация про вульвовагинит
Вульвовагинит – это болезнь, поражающая нижние отделы женских половых органов.С медицинской точки зрения, это два заболевания – вульвит и вагинит, – объединенных в одно.
Вульвит – это воспалительный процесс, затрагивающий наружные женские половые органы (Вульву).
Вагинит — воспаление слизистой влагалища, в котором размножаются бактерии.
По статистике, вульвовагинит чаще всего диагностируется у девочек от 2 до 9 лет, у женщин, достигших климактерического периода, а также во время беременности.
К сожалению, пациентки о патологии говорят редко, считая болезнь чем-то постыдным, но врачи рекомендуют не откладывать визит к гинекологу, поскольку в противном случае возможны серьезные осложнения – образование рубцов на стенках влагалища, сращивание половых губ, нарушения репродуктивной функции. Особенно важно не допустить осложнений у девочек, чтобы в будущем заболевание не обернулось тяжелыми последствиями.
Немного статистики
Среди акушерско-гинекологических патологий на долю вульвовагинита приходится 60% всех заболеваний инфекционной природы. В перименопаузальный период (от 45 лет до менопаузы) болезнь выявляется у 10% пациенток. В возрасте от 55 до 60 лет процент заболевших увеличивается до 30%, а в 75 лет и старше характерные симптомы испытывают 2/3 пациенток.
Механизм развития вульвовагинита связан с изменением микрофлоры в женских половых путях. В организме здоровой женщины в половых путях находятся аэробные и анаэробные микроорганизмы в соотношении 1:10 соответственно. Доминирующая влагалищная флора – лактобактерии.
Именно они поддерживают кислую среду влагалища, в которой погибает патогенная микрофлора. С изменением кислотности меняется влагалищная флора, и болезнетворные микробы беспрепятственно попадают в организм. Таким образом, развивается вульвовагинит и другие инфекционные патологии.
Причины вульвовагинита
Независимо от вида заболевания основная причина – инфицирование патогенными микробами, острицами и дрожжеподобными грибами.
Кроме этого, в развитии патологического процесса играют роль термические, химические и механические факторы.
В детском возрасте воспалительный процесс проявляется по причине недостаточного ухода. К слову, чрезмерные гигиенические процедуры также могут спровоцировать гинекологическую болезнь.
Важно! Ребенку категорически запрещено использовать один комплект постельного белья, полотенец с мамой, сестрой.
Другие причины болезни в детском возрасте:
- острицы – в ночное время гельминты переползают во влагалище;
- детский диатез.
В период беременности часто диагностируют кандидозный вульвовагинит. В первый триместр слизистые оболочки влагалища и вульвы переполнены кровью и гликогеном, а это благоприятная среда для распространения патогенной микрофлоры, а именно – грибов группы Кандида.
Причины гинекологического заболевания в подростковом возрасте и у молодых пациенток:
- регулярное использование тесного нательного белья с большим содержанием синтетических волокон;
- травмы стенок влагалища во время интимной близости;
- венерические заболевания;
- чрезмерные или недостаточные гигиенические процедуры;
- ослабленный иммунитет после гриппа, пневмонии, дисбактериоза.
Источник: https://xn--80aadc3bb0afph1dp3h.xn--p1ai/zhenskoe-zdorove/vulvovaginit-u-zhenshhin-i-devochek.html
Профилактика вульвита
Правильно ухаживать за половыми органами следует учить девочек с рождения. Регулярное мытье нещелочными составами, чистое белье и грамотная гигиена ребенка после туалета способны предупредить воспалительные и серьезные инфекционные заболевания репродуктивной системы.
Основа профилактики — соблюдение трех простых правил:
- белье из натуральных материалов;
- здоровый образ жизни;
- гигиена.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Обследование и лечение детей
Диагностика вульвовагинита у девочек довольно простая. Врачи в первую очередь спрашивают родителей о том, какие симптомы они заметили у своих детей. Выясняется тип применяемого мыла, характер и продолжительность выделений. Специалисты интересуются, в каком направлении заболевшие детки вытирают задний проход, контактируют ли с заражёнными родственниками.
После получения необходимой информации проводится осмотр малышей в коленно-грудном положении для исключения наличия инородного тела во влагалище и в «позе лягушки» с целью взятия материала для проведения исследования. Мазок берётся с помощью тампона, смоченного в стерильном физиологическом растворе. Во время забора материала специалисты не касаются девственной плевы. После получения результатов посева врачи ставят диагноз.
Если при исследовании взятого мазка будет обнаружена нормальная микрофлора, то ребёнку врач поставит диагноз «неспецифический вульвовагинит». Специалисты в таких случаях дают следующие рекомендации:
Медикаментозное лечение вульвовагинита (неспецифического) у девочек назначается в том случае, если при соблюдении вышеперечисленных советов, положительный результат не появился через 3 недели. Больным девочкам назначаются такие препараты, как Ампициллин, Цефалексин. Как правило, эти лекарственные средства принимаются внутрь на протяжении 10–14 дней. Иногда специалисты выписывают кремы, в составе которых есть антимикробные компоненты (сульфаниламид, сульфабензамид).
Антимикробная терапия может оказаться неэффективной. Если положительного результата не будет, то врач назначит кремы с эстрогенами (гормональная терапия). Эти средства применяются в течение 2–3 недель.
При обнаружении в мазке грибков рода Candida(микотический вид заболевания) специалисты рекомендуют противогрибковые препараты в виде мазей или кремов (например, Нистатин). Лечение вирусного вульвовагинита проводят в следующих направлениях: повышение устойчивости организма к воздействию патогенных факторов и угнетение жизнедеятельности микроорганизмов, вызвавших недуг. Для этого применяют противовирусные препараты (Ацикловир и др.). Лечение трихомонадного вульвовагинита заключается в использовании таких лекарственных средств, как Метронидазол, Трихопол.
Возможные осложнения и опасность болезни
Несвоевременное или неправильное лечение вульвита/вульвовагинита может стать причиной того, что болезнь приобретает хроническую форму. Она отличается периодическими обострениями, трудностью терапии, может возникнуть гипертрофия сальных желез. У девочек могут наблюдаться синехии, что иногда требует оперативного вмешательства.
Вульвовагинит может стать причиной заболеваний органов мочевыводящей системы, шейки матки, органов малого таза — аднексита, эндометрита и пр., а также связанного с ними бесплодия.
Диагностику проводит врач-гинеколог следующим образом:
- Осмотр;
- Сбор жалоб, анамнеза;
- Кольпоскопия (при необходимости);
- Лабораторные анализы.
Чтобы определить, какие микроорганизмы спровоцировали патологический процесс, выполняется бактериоскопия мазков, а также культуральный посев с определением чувствительности к антибиотикам. Также важно выявить сопутствующие заболевания, которые могут быть причиной воспаления или влиять на защитные механизмы организма.
Лечение вульвита у женщин подразумевает комплексный подход и применение системной и местной терапии. Важно исключить раздражающие факторы и причины появления воспаления одновременно с мерами по ликвидации воспаления наружных половых органов.
Лечение вульвита у девочки подразумевает постельный режим. Для взрослых пациенток это необязательно при сравнительно хорошем самочувствии.
Препараты врач подбирает с учетом результатов анализов:
- Антибактериальные;
- Противогрибковые;
- Противовирусные, иммуномодулирующие и пр.
Учитывается не только вид бактериального возбудителя, но и чувствительность к антибиотикам. Это позволяет подобрать эффективное лечение. Если имеет место кандидозная форма болезни, назначают противогрибковые средства. При хроническом рецидивирующем вульвите пациентке может быть рекомендовано дополнительное лечение: прием витаминов, общеукрепляющих, иммуномодулирующих средств.
Специфические вульвиты (гонорейный, хламидийный и др.) требуют особого подхода. Болезни, спровоцированные размножением условно-патогенной флоры, могут подлежать лечению с помощью местных средств.
Местная терапия также выступает дополнением к основному системному лечению. Она позволяет быстро унять болезненные симптомы и повысить эффективность курса, ускорить выздоровление. Половые органы можно обрабатывать с помощью назначенных врачом растворов и антисептиков, ванночек, компрессов, спринцеваний. Широко применяют вагинальные таблетки, свечи. Даже в том случае, когда воспаляется только вульва и не задействована слизистая влагалища, свечи будут эффективным способом профилактики восхождения инфекции.
Если вульвит вызван аллергической реакцией, применяют антигистаминные средства; в случаях, когда он выступает результатом механического повреждения тканей, врач может порекомендовать регенерирующие, репаративные средства. Нормализация гормонального фона и обменных процессов — обязательное условие выздоровления.
Вы можете получить помощь квалифицированного врача-гинеколога: обратитесь в клинику «Семейный доктор», опытные специалисты помогут в решении деликатного заболевания. Современное оснащение отделения гинекологии позволит пройти комплекс необходимых обследований, а опытный специалист назначит эффективное лечение.
Консультации и приемы в клинике проводятся по предварительной записи. Мы работаем в выходные и праздничные дни. Запись на прием по телефону контакт-центра, через форму on-line записи и в регистратуре клиники. Стоимость врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники врач акушер-гинеколог, врач ультразвуковой диагностики, ведущий специалист клиники врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, гинеколог-эндокринолог, врач ультразвуковой диагностики, к.м.н., ведущий специалист клиники врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики врач акушер-гинеколог, врач ультразвуковой диагностики
Причины возникновения вульвита
Чаще всего возбудителями заболевания являются условно-патогенные бактерии, которые в здоровом организме не вызывают никаких негативных симптомов. Вместе с тем спровоцировать развитие воспаления могут инфекции, передающиеся при половых контактах, и в редких случаях – микобактерии туберкулеза .
Однако для развития воспалительного процесса необходимо наличие предрасполагающих факторов. К ним относится снижение иммунной защиты организма и повреждение слизистой оболочки наружных гениталий.
1. Очень часто вульвит развивается на фоне кольпита или вагинита. Вместе с тем патологический процесс может стать следствием травмирования вульвы, неудовлетворительной интимной гигиены, эндокринных нарушений, генитальных и экстрагенитальных патологий. Также спровоцировать развитие заболевания могут инфекции мочевыводящих путей (ИМП), кишечный дисбактериоз. частые ОРЗ, ангины. детские инфекционные болезни, гельминтозы, недержание мочи, гепатит с желтухой и различные кожные патологии.
2. У девочек стать причиной развития вульвита могут механические, термические и химические факторы, а также проникновение во влагалище посторонних предметов. У женщин преклонных лет заболевание часто является следствием цистита или сахарного диабета.
3. Зуд вульвы может быть спровоцирован чесоточным клещом или лобковой вошью (при этом на фоне заболевания развивается сильный зуд в области лобка, а непосредственно вульвит является аллергической реакцией на укусы паразитов).
4. Еще одной из причин вульвита является себорейный дерматит наружных половых органов. Это достаточно редкое заболевание неясной этиологии, при развитии которого на коже и слизистых покровах возникают воспалительные очаги, различные по своей интенсивности окрашивания, покрытые тончайшими, легко снимающимися корочками.
5. Также спровоцировать развитие заболевания может гнойный гидраденит. Это хроническое инфекционное поражение кожи, для которого характерно длительное упорное течение. У пациенток, страдающих данной патологией, возникают неприятно пахнущие выделения, которые разъедают кожные и слизистые покровы и приводят к формированию болезненных рубцов.
6. И, наконец, стать причиной вульвита может псориаз (кожная патология неясной этиологии).
Симптомы вульвита
- покраснение и отечность наружных гениталий
- язвочки
- эрозии
- жжение, зуд
- боль при ходьбе, во время секса, прикосновениях, мочеиспускании
- бели (цвет зависит от возбудителя болезни)
Не стоит запускать инфекцию, иначе она может перейти в тяжелую форму, напрочь исключив вас из привычного течения жизни. Тяжёлая форма вульвита сопровождается повышенной температурой и увеличенными лимфатическими узлами в паху. Женщина при этом вынуждена соблюдать постельный режим, потому что любое движение начинает приносить боль.