Возбудитель ветряной оспы
Вирус ветряной оспы – один из множества типов вируса герпеса. Впервые он был открыт и изучен в 1911 году. Было обнаружено, что при первичном контакте организма человека с ним, возникает ветрянка. При повторных заражениях этим же вирусом, человек заболевает опоясывающим герпесом. Всем известная “простуда” на губах тоже вызвана вирусом герпеса этого же вида, но немного отличающегося от вируса ветряной оспы.
Вирус герпеса представляет из себя мельчайшую частицу округлой формы размером всего 300 нанометров. Он состоит из сердцевины, представленной молекулой ДНК, и оболочки. Основное свойство возбудителя ветрянки – его летучесть и неустойчивость во внешней среде. Под воздействием тепла и света он погибает в течение 5-7 минут, но это не мешает вирусу, выделенному при чихании, дыхании или кашле, распространиться на многие метры вокруг и поселиться в теле другого человека, которого в этом случае поражает ветряная оспа.
Возбудитель и причины возникновения
Возбудитель ветряной оспы – вирус Varicella Zoster (вирус герпеса 3-го типа), относящийся к семейству Herpesviridae.
Морфологически вирусные частицы вирусов ветряной оспы и герпеса неотличимы и не имеют ничего общего с вирусами группы оспы. Вирус ветряной оспы, как и другие вирусы группы герпеса, относится к ДНК-содержащим вирусам, чувствителен к эфиру. Развитие вируса начинается в ядрах зараженных клеток. Первая видимая стадия ядерных поражений выражена в скоплении плотных осмиофильных масс по окружности ядрышек.
Первые вирусоподобные частицы появляются в центре тонкозернистой массы, сильно осмиофильной. Они окружены мембраной, имеют округлое центральное тело. Из ядра они проникают в ядерную мембрану и цитоплазму. В цитоплазме вирусные частицы обычно окружены двойной мембраной. Внеклеточный вирус всегда окружен двойной мембраной.
Вирус ветряной оспы обладает цитопатическим действием, которое удается выявить не ранее 5-6-го дня с момента заражения; оно носит очаговый характер; в очагах дегенерации образуются округлые, преломляющие свет клетки.
Входными воротами инфекции при ветряной оспе служит слизистая оболочка дыхательных путей. Попадая с влажными капельками через воздух, вирус фиксируется клеточными элементами слизистой оболочки.
Инкубационный период длится 14 дней. В редких случаях колебания срока инкубации могут составлять от 11 до 21 дня. Во время инкубационного периода происходит размножение вируса в слизистой оболочке дыхательных путей, его проникновение в кровь и гематогенное распространение; возникает аллергическое состояние организма. Больной становится заразным для окружающих в последние 1-2 дня инкубации. В это время на слизистой оболочке дыхательных путей (глотка, гортань, трахея) развивается энантема. Содержимое пузырьков рассеивается капельным способом, чему способствуют усиленная секреторная деятельность и повышенная раздражимость пораженных слизистых оболочек.
По истечении инкубационного периода появляется сыпь, распространяющаяся почти на всю поверхность тела.
В первые дни болезни вирус находится в содержимом пузырьков и в крови больных.
Пузырьки, появившиеся при первичном высыпании, обычно проходят все стадии развития. При последующих высыпаниях пузырьки становятся мельче и многие из них не получают полного развития. Начальная реакция организма является гиперергической (некроз эпидермиса в местах появления ветряночных пузырьков).
Лихорадка и другие общие явления обычно сопутствуют обильному массовому высыпанию, которое может наблюдаться в начале, в ходе болезни, или в конце ее.
Распространённость
Нет в мире страны, где люди не болеют ветрянкой. В 80-85% случаев вирус ветряной оспы поражает детей до семи лет. Пребывание ребёнка большую часть дня в одном помещении с десятком сверстников, редкое проветривание, скученность в детских коллективах, близкий контакт малышей друг с другом способствуют заражению, которое происходит воздушно-капельным путём. Достаточно подцепить вирус одному ребёнку, как заболевает вся группа детского сада.
Дети, не посещающие садик, рискуют заразиться вирусом ветряной оспы в школе. Взрослые заражаются, как правило, от своих детей. Это случается редко, так как взрослый человек, скорее всего, уже перенёс ветрянку в детстве и имеет стойкий иммунитет к ней.
Прослеживается чёткая сезонность заболевания ветрянкой: более 80% заражений приходится на холодное время года.
С чего начинается ветрянка у ребенка
Редко кому из малышей удается избежать неприятных зудящих пузырьков, которыми щедро наделяет детвору ветрянка. Отношение к этому заболеванию двоякое — одни мамы боятся его, как огня, другие бывают даже рады, что ребенок перенес его в детстве и заработал стойкий иммунитет (фото ветрянки у детей смотрите ниже).
Опасный вирус с красивым названием Варицелла-Зостер (ВВЗ), открытый в 1958 году, поражает человека в любом возрасте, вот только протекает ветрянка в подростковые и зрелые годы более тяжело.
Как происходит заражение?
Ветрянка (ветрянная оспа) передаётся от больного человека к здоровому воздушным (по воздуху из соседних помещений, через вентиляционные отверстия), воздушно-капельным путём (при чихании и кашле) и трансплацентарно (от заболевшей матери к плоду). Контактный путь передачи инфекции не доказан. Это значит, что нельзя заразиться ветрянкой через предметы, полотенца, чистую посуду. Вирус ветряной оспы на них не живёт. Также нельзя заразиться от человека, имеющего иммунитет к ветрянке, если он контактировал с больным. Например, воспитатель детского сада, перенёсший ветрянку в детстве и контактировавший с больным ребёнком, не заразит никого дома. Вирус ветряной оспы не переносится на руках или одежде.
После попадания через нос или рот, частицы вируса ветряной оспы внедряются в клетки слизистой оболочки верхних дыхательных путей и активно делятся, воспроизводя себе подобные частицы – вирионы. Этот период длится от 11 дней до трёх недель, и называется инкубационным.
Инкубационный период ветрянки, как и любой инфекционной болезни означает, что возбудитель в организме есть, но нет ещё клинических проявлений болезни. Во время инкубации вирус не передаётся, больной человек становится заразным за 1-2 дня до появления первого элемента сыпи. С этого момента начинается разгар заболевания ветрянки.
После размножения, вирус ветряной оспы проникает в лимфатические сосуды и направляется к близлежащим лимфоузлам (подчелюстным, шейным, затылочным). Здесь вирионы накапливаются. Это соответствует продромальному периоду. Затем, с 4-5 дня болезни, наступает период вирусемии – распространение частиц вируса с током крови в эпителиальные клетки кожи и к нервным узлам. Циркуляция вируса ветряной оспы в крови кратковременна (это характерно для всех инфекционных заболеваний) и сопровождается ухудшением общего состояния больного, подъёмом температуры, слабостью, ознобом.
Вирус герпеса имеет тропность (сочетаемость, сродство, предпочтение) к клеткам эпителия кожи и внутренних органов и к нервной ткани. С током крови он попадает в клетки поверхностного слоя кожи, где и появляются высыпания, проходящие несколько последовательных стадий. Часть вирионов устремляется в ганглии (узлы) тройничных нервов (нервы, иннервирующие лицо, верхнюю часть лба, челюсти). Это излюбленное место обитания герпес-вирусов. Здесь, в узлах тройничного нерва, вирусы могут существовать в латентном (спящем) состоянии долгие годы, никак не мешая человеку жить обычной жизнью. При снижении иммунитета, разных болезнях, охлаждении они “просыпаются” и человек заболевает опоясывающим герпесом.
При тяжелых формах ветрянки вирус поражает эпителиальные ткани (поверхностные) внутренних органов – печень, селезёнку и другие. В случае обычной ветрянки вирус ограничивается поражением кожи.
После попадания в кожу вирионы разрушают клетки эпидермиса в процессе своей жизнедеятельности, образуя типичный элемент ветряночной сыпи – пузырёк (везикулу). Внутри пузырька содержится большая концентрация герпес-вирусов, поэтому человек является заразным до тех пор, пока все пузырьки не пройдут, и ещё три дня после засыхания последнего.
Таким образом, карантин для человека, контактного с больным ветрянкой, длится 21 день. После этого срока можно сделать вывод о том, произошло ли заражение. Если да, то изоляция такого больного способна прекратить дальнейшее распространение ветрянки.
Симптомы
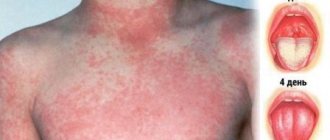
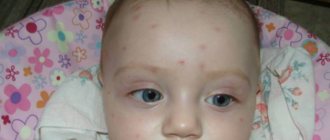
Инкубационный период обычно составляет 14-16 (10-21) дней. После ветряной оспы вирус остается в сенсорных нервных узлах, где он может позднее активизироваться и вызвать опоясывающий герпес. Симптомы ветряной оспы появляются в виде зудящей везикулярной сыпи, обычно начинающейся на лице и верхней части туловища и первоначально сопровождающейся температурой и общим недомоганием. Наличие везикулезной сыпи на коже волосистой части головы является характерным симптомом ветрянки. Элементы сыпи выглядят как мелкие (несколько миллиметров в диаметре) пузырьки, возвышающиеся над покрасневшей поверхностью кожи, заполненные прозрачной жидкостью (в которой содержится вирус ветряной оспы). По мере постепенного распространения сыпи на тело и конечности первые пузырьки (везикулы) подсыхают. Обычно все корочки исчезают через 7-10 дней.
Осложнения после перенесенного заболевания
Хотя ветряная оспа (ветрянка) является относительно доброкачественно протекающим детским заболеванием и редко рассматривается в качестве значительной проблемы общественного здравоохранения, течение заболевания может иногда осложняться пневмонией или энцефалитом, вызванными вирусом VZV, что может привести к стойким последствиям или смертельному исходу. Наиболее опасны буллезная, геморрагическая или гангренозные формы ветряной оспы. Обезображивающие рубцы могут образоваться в результате вторичного инфицирования везикул; кроме того, в результате такого инфицирования может возникнуть некротический фасцит или сепсис.
Осложнения ветряной оспы регистрируются с частотой 5-6%, они служат поводом для госпитализации в 0,3-0,5% пациентов. От общего числа случаев – это несколько тысяч в год. 30% осложнений – неврологические, 20% – пневмонии и бронхиты, 45% – местные осложнения (например, стрептадермия), сопровождающиеся образованием рубцов на коже.
Среди других серьезных проявлений встречается пневмония (чаще у взрослых), редко – синдром врожденной ветряной оспы (вызванный ветрянкой, перенесенной в течение первых 20 недель беременности) и перинатальная ветряная оспа новорожденных, матери которых заболевают ветрянкой в период за 5 дней до и 48 часов после родов. У больных с иммунодефицитами, включая ВИЧ-инфекцию, ветряная оспа протекает в тяжелой форме. Ветряная оспа в тяжелой форме и смертные случаи также могут иметь место у детей, принимающих стероидные гормоны для лечения астмы. В целом, осложнения и смертельные исходы при ветряной оспе чаще наблюдаются среди взрослых, чем у детей.
У 10-20% переболевших вирус ветряной оспы пожизненно остается в нервных ганглиях и в дальнейшем вызывает другое заболевание, которое может проявиться в более старшем возрасте – опоясывающий лишай или герпес (Herpes zoster). Опоясывающий герпес характеризуется затяжными и мучительными невралгическими болями, а также имеет ряд осложнений в виде поражений нервной системы и внутренних органов – параличей, нарушения зрения. Люди с опоясывающим герпесом могут быть источником заражения ветряной оспой.
Классификация ветряной оспы
По форме ветряная оспа подразделяется на:
I. Типичную ветряную оспу (с преимущественным поражением вирусом кожи и слизистых полости рта), которая по тяжести проявлений инфекционного процесса делится на:
- Лёгкую
- Средней тяжести
- Тяжёлую
II. Атипичную ветряную оспу, включающую разновидности:
- Рудиментарная форма ветряной оспы. Возникает у маленьких детей, если после контакта с больным ветрянкой был сразу введен гамма-глобулин – иммунный препарат, содержащий антитела ко многим вирусам. Тогда клиническая картина ветрянки смазанная, самочувствие ребёнка не страдает, кожные высыпания ограничены несколькими везикулами, вирус купирован.
- Висцеральная или генерализованная форма ветряной оспы. Заболевают дети, чаще новорождённые, с тяжёлыми хроническими заболеваниями, ослабляющими иммунитет, или принимающие препараты, подавляющие его. Висцеральная форма протекает с выраженными симптомами интоксикации, которые вызывает вирус, лихорадкой, вовлечением в процесс внутренних органов: лёгких, кишечника, печени. Возможна гибель младенца.
- Геморрагическая форма ветряной оспы. У взрослых и детей с врождёнными болезнями системы гемостаза, отвечающей за свёртываемость крови, у детей с лейкемией (раком крови). При этой форме ветрянки содержимое пузырьков сыпи на 2-3 сутки болезни становится кровавым – геморрагическим. Пузырьки прорываются и кровоточат, присоединяются носовые и желудочные кровотечения)
- Гангренозная форма ветрянки часто является продолжением геморрагической, может встречаться у детей, ослабленных тяжёлыми болезнями. Характерно образование участков некроза (отмирания) кожи вокруг пузырьков, на месте вскрывшихся везикул образуются глубокие язвенные дефекты, сливающиеся друг с другом. Присоединяется бактериальная инфекция, усугубляющая процесс. Прогноз – неблагоприятный
По течению ветрянка бывает:
- осложнённая ветряная оспа;
- не осложнённая ветрянная оспа.
Течение заболевания
Через верхние дыхательные пути инфекция попадает в организм и вызывает такое заболевание, как ветряная оспа. Периоды течения болезни дают возможность выделить несколько основных этапов:
- Заражение. Этот период называется инкубационным и характеризуется попаданием вируса в организм. Именно так начинается ветряная оспа. Симптомы на этой стадии полностью отсутствуют. Этап длится около двух недель. Больной в это время не заразен.
- Первые проявления. Постепенно вирус проникает в кровь. Как только он достаточно накопится, формируется реакция иммунной системы на чужеродное вторжение. Проявляется это повышением температуры, слабостью. Основных симптомов, выраженных сыпью, во время этого периода не наблюдается. Длительность этого этапа – 1-2 дня. Начиная с этого момента больной становится заразным для окружения.
- Острая стадия. Ток крови разносит вирус к основным его целям. Как правило, это область спинного мозга. Период сопровождается острой симптоматикой. Тело покрывается характерной сыпью. Продолжительность периода составляет от нескольких дней до недели. Этот этап продолжает отличаться повышенной заразностью.
- Стадия выздоровления. У больного с нормальной иммунной системой через 3-7 дней сыпь проходит. Состояние заметно улучшается. Больной в этот период уже не заразен. Хотя вирус закрепляется в нервных клетках, где и остается навсегда.
- Вторичная острая стадия. Этот этап возникает, как правило, на фоне ослабленного иммунитета. Он может сопровождаться новой сыпью. В большинстве случаев поражаются участки живота, подмышечных впадин. Такая форма болезни называется опоясывающим герпесом. Иногда сыпи может вообще не наблюдаться. Зачастую так проявляется ветряная оспа у взрослых. В период, сопровождаемый кожной сыпью, человек вновь становится заразным.
Симптомы типичной формы ветрянки у детей
Ветрянка относится к детским инфекциям, потому что 80% людей заражаются ею в детском возрасте, младшем школьном и дошкольном. Почти в 95% случаев ветрянка у детей протекает в лёгкой типичной форме и проходит несколько периодов:
- Инкубационный. Длится от момента заражения вирусом до начала появления первых симптомов ( от 11до 23 дней). Самочувствие ребёнка не страдает, никаких симптомов нет
- Продромальный период. Длится не более 3-4 дней. Ребёнка беспокоит субфебрильная температура (до 38С), слабость, вялость, апатия, нарушения сна и аппетита. Иногда появляется покраснение горла, понос, рвота. Чаще продромальный период ветрянки у детей протекает с невыраженными симптомами интоксикации или вовсе без них.
- Период высыпаний. Начинается с подъёма температуры тела до 38-38,5 С и появления сыпи на лице и голове. Вскоре элементы сыпи поражают всё тело, кроме ладоней и стоп. Сначала высыпания необильны (10-20 элементов), но очень быстро их становится больше (100-150).
Элемент сыпи ветряночной сыпи проходит три стадии развития:
- Стадия пятна – розеолёзная.
- Стадия пузырька везикулёзная.
- Стадия подсыхания с последующим образованием корочки.
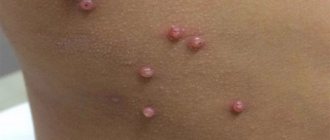
Высыпания в первой стадии – круглые и овальные пятна, красного и розового цветов, с чётким контуром, плотные на ощупь. Размеры пятен 2 – 5 мм. В течение суток пятно преобразуется в пузырёк, заполненный прозрачной или мутноватой жидкостью. Пузырьки (везикулы) плотные на ощупь, похожи на маленькие капли росы на поверхности тела. Иногда они окружены розовым венчиком. В пузырьках находятся живые герпес-вирусы ветряной оспы, которые можно обнаружить под световым микроскопом. На 2-3 день жидкость в пузырьке рассасывается, на его месте образуется коричневая корочка, которая вскоре подсыхает и отваливается. Если не сдирать корочку, то следа на месте элемента не останется. Маленькие светлые пигментные пятнышки на месте сыпи исчезают спустя 2 месяца, они почти незаметны.
Для сыпи при ветрянке характерно волнообразное появление, то есть каждая новая порция элементов “подсыпает” каждые 2-3 дня и сопровождается кратковременным подъёмом температуры. Поэтому можно увидеть элементы сыпи на разных стадиях развития одновременно (пятна, пузырьки, корочки соседствуют друг с другом). Такой особенности нет у других инфекций.
Сыпь на слизистой оболочке в полости рта, на нёбе, языке, в гортани называется энантемой. Она часто сопутствует кожным высыпаниям, может никак себя не проявлять. Иногда отмечается дискомфорт при глотании, повышенное слюноотделение. Младенцы могут капризничать и отказываться от груди. Изредка поражается роговица глаз и конъюнктива, внутренняя сторона век. Особого беспокойства сыпь здесь вызывает.
Ветряночная сыпь сильно, нестерпимо зудит.
Сыпь у девочек может возникнуть на слизистой оболочке половых губ, где высыпания немногочисленны и сильно не беспокоят.
Период высыпаний у детей длится от 8 до 10 дней. Шейные, подчелюстные и затылочные лимфоузлы увеличиваются и могут болеть.
Период выздоровления. Начинается после последней волны высыпаний. Через 3-5 дней после появления последнего элемента сыпи человек становится незаразным, когда отпадут корочки, считается выздоровевшим.
Доктор Комаровский – ветрянка у детей
Доктор Комаровский – как лечить ветрянку у детей?
Ветрянка: стадии заболевания
Ветрянка проходит 4 стадии развития:
- Стадия I: на коже появляются небольшие красные пятна, которые сильно чешутся. При расчесывании эти пятна увеличиваются в размере:
- Стадия II: красные пятна превращаются в пузырьки, наполненные гнойной жидкостью:
- Стадия III: пузыри лопаются, на их месте образуются язвенные раны:
- Стадия IV: начинается новая волна высыпаний, в результате чего на теле ребенка есть и красные пятна, и пузырчатые новообразования, и язвенные ранки:
Особенности ветрянки у взрослых
У взрослых заболевание протекает более тяжело и чревато осложнениями. Это связано с тем, что у ребёнка в крови имеются антитела к вирусу ветряной оспы, полученные от матери (если мать переболела ею сама и имеет иммунитет). Антитела – это особые белки, вырабатываемые в организме в ответ на внедрение возбудителя инфекции, они специфичны для каждого возбудителя. При попадании в организм вируса ветряной оспы соответствующие белки-антитела соединяются с антигенами (белками) на поверхности вирусов, с которыми они схожи, и инактивируют (обезвреживают) их. Поэтому, детскому организму, в котором есть антитела к ветрянке, легче побороть болезнь.
Иммунитет взрослого человека не имеет в арсенале средств борьбы с вирусом ветрянки. Специфичных антител, которые могут купировать вирус, полученных от матери, мало или нет вовсе. В крови циркулирует множество других антител и иммунных комплексов, накопленных в течение жизни. Вот почему ветрянка у взрослых протекает тяжело.
На протяжении как продромального периода, так и в стадии высыпаний беспокоит выраженная слабость и фебрильная температура (38,5-39,0 С). Элементов сыпи у взрослых больше и более выражен зуд. На слизистых ротовой полости и половых губ у взрослых женщин энантема сильно зудит.
Отмечается отёк миндалин, боль в зеве, увеличенные, болезненные лимфоузлы шеи, подмышечные, подчелюстные.
Длительность заболевания такая же, как у детей.
Видео – ветрянка у взрослых
Диагноз: ветряная оспа. Как быть дальше?
При отсутствии отягчающих моментов, таких как ранний возраст (меньше 1 года), яркие симптомы отравления (фебрильная температура, отказ от еды и питья), симптомы поражения нервной системы, а также подозрение на иммунодефицитное состояние, обычно назначают домашний постельный режим, рекомендованный на весь период высыпаний. Если заболевание протекает в тяжелой форме, сохраняется более суток высокая лихорадка, госпитализация необходима.
В случае получения больным лекарственных препаратов (цитостатиков или кортикостероидов), опасность присоединения бактериальной инфекции высока, поэтому также показана госпитализация в инфекционное отделение.
Карантин при заболевание ветрянкой
Для борьбы с вирусом и восстановления сил необходимо придерживаться особого режима питания. Назначается диета молочно-растительного типа, щадящая механически и термически. Особенно в случае поражения слизистой ротовой полости, чтобы не травмировать дополнительно элементы высыпаний и предотвратить развитие бактериальной инфекции. Кормить ребенка «через силу» не стоит. Аппетит восстановится через некоторое время самостоятельно.
Облегчение состояния принесет обильный питьевой режим. Можно предложить больному компоты, нейтральную минеральную воду без газов, кисели в теплом виде небольшими порциями, но часто. Это поможет компенсировать потери жидкости при повышенной температуре, уменьшит симптомы интоксикации.
Облегчение состояния принесет обильный питьевой режим
Важно уделять внимание соблюдению гигиены, рекомендуется чаще менять постельное белье и регулярно проводить влажную уборку комнаты больного. Разрешается купание ребенка, если показатели температуры держатся на нормальных значениях, до отпадения всех корочек.
Классификация ветряной оспы
| Тип | Степень тяжести | Течение |
| Типичная | Легкая | Гладкое (без наличия осложнений) |
| Атипичная | Среднетяжелая | Появление осложнений (добавление бактериальной инфекции или проявление хронических заболеваний) |
| Генерализованная (с поражением внутренних органов) | Тяжелая | Появление осложнений (добавление бактериальной инфекции или проявление хронических заболеваний) |
Лечение
В зависимости от состояния ребенка и течения болезни, врач определяет тактику лечения наряду с общими рекомендациями по уходу за больным. Противовирусные препараты при легкой и среднетяжелой форме заболевания не назначаются. При тяжелом течении болезни рекомендованы: ацикловир, видарабин. Но диагностировать форму заболевания, рассчитать дозу лекарства может только врач!
Приступать к лечению лучше после обследования врача
Обязательное проведение симптоматической терапии включает в себя:
- жаропонижающие средства при лихорадке, если температура поднимается выше 38,5 градусов (разрешенные медицинские средства жаропонижающего характера для детей: ибупрофен и парацетамол);
- обработка сыпи анилиновыми красителями (1-2% раствор зеленки или метиленового синего) рекомендуется проводить дважды в день, нанося средство точечно на каждый элемент сыпи, следя за тем, чтобы не повредить крышку пузырька;
- ротовую полость советуют полоскать травяными отварами (ромашка, шалфей), использовать антисептики (тантум-верде, гексорал, мирамистин, несильный раствор марганцовокислого калия, а также раствор перекиси водорода 3%) или растворов с противовоспалительным эффектом (тонзилгон);
- выраженный зуд и волнение ребенка можно облегчить назначением препаратов антигистаминного ряда (в их числе такие, как фенистил, зиртек и т.д.);
- в случаях проявления симптомов бактериальной инфекции рекомендовано прописывать антибиотики.
Видео — Как лечить ветрянку у взрослых
Как отличить ветрянку от других от других инфекций?
Существует множество инфекционных болезней, сопровождающихся сыпью и симптомами интоксикации. Уже на этапе осмотра пациента и сбора анамнеза (данных об истории заболевания), врач может точно установить диагноз. Большинство инфекций имеют одинаковые общие симптомы: подъём температуры тела, слабость, тошноту. Сыпь у разных болезней отличается. Именно по характеру кожных высыпаний врач диагностирует то или иное заболевание и вирус, который поразил пациента.
Сыпь при ветрянке обладает полиморфизмом, то есть одновременно на теле присутствуют разные элементы: в стадии пятен, пузырьков и корочек. Это связано с толчкообразным подсыпанием новых порций элементов, сопровождающимся подъёмом температуры. Сначала появляются пятна на коже лица и головы под волосами. Сыпь располагается беспорядочно туловище, на коже ладоней, стоп её нет. Элементы разных размеров, в среднем, 2 – 5 мм, кожа между ними не изменена. Красные пятна в течение первого дня с момента появления преобразуются в пузырьки с прозрачным или мутноватым содержимым, иногда имеющие розовый венчик по краю. Через пару дней везикулы подсыхают, покрываются коричневой корочкой. Вскоре она отпадает. На месте содранной корочки остаётся рубец или ямка.
Ветряночная сыпь сильно зудит, расчёсывать кожу опасно из-за риска занести бактериальную инфекцию. Держится сыпь от 7 до 10 дней.
Общее состояние при типично-протекающей ветрянке сильно не страдает.
Сыпь при кори обычно появляется на 3-5 день от начала болезни. За несколько дней до кожных высыпаний на слизистой щёк, дёсен, языка появляются мелкие белёсые пятнышки с розовым венчиком по окружности на фоне ярко-красной, отёчной слизистой – пятна Филатова-Коплика.
Это – отличительная особенность кори. Элементы сыпи представляют из себя плотные пятна красного цвета, выступающие над поверхностью кожи, напоминающие узелки неправильной формы. Иногда они сливаются между собой. Сыпь начинает появляться за ушами, на носу, шее.
На следующий день сыпь покрывает плечи и грудь, переходя на спину и живот. К третьему дню узелковой сыпью покрыты конечности целиком. Через 4-5 дней сыпь быстро начинает темнеть, приобретать коричневую окраску (стадия пигментации), слегка шелушиться. Причём, темнеет сыпь в той же последовательности, что и начиналась – сверху вниз. Через 1,5 недели сыпь проходит. Этапность высыпаний (по очереди поражаются лицо, грудь, спина, живот, конечности) является при кори её отличительной особенностью.
Весь период кожных высыпаний у больного корью держится повышенная температура.
Состояние больного тяжёлое, мучает сильный сухой кашель, насморк, стоматит, головная боль, гноятся глаза. Может возникнуть колит с кровавым стулом, рвота на фоне лихорадки.
сыпь при краснухе мелкопятнистая. Все элементы одинакового размера, светло-красного цвета, между собой не сливаются, не зудят и не шелушатся. Сыпь необильна, располагается на неизменённой коже разгибательных поверхностей рук и ног, вокруг крупных суставов, на спине, ягодицах. Первые элементы появляются на лице. Через 3-5 дней сыпь без следа исчезает.
За 3-4 дня до высыпаний, на слизистой рта, твердом и мягком нёбе, за щеками возникает энантема, отличающаяся от пятен Филатова-Коплика при кори: высыпания размером 3-4 мм, розовые, а не белые.
Краснуха переносится легко, температура не превышает 37,5°С. Имеются незначительные кашель, насморк и конъюнктивит. Отличительной особенностью краснухи являются увеличенные, болезненные затылочные лимфоузлы, которые легко прощупать, согнув голову больного.
Сыпь при скарлатине розового цвета, мелкоточечная. Появляется на щеках, животе, боковых поверхностях туловища, сгибательных поверхностях рук, ног, подмышечных впадинах и паховых складках на покрасневшей коже. В складках кожи высыпания обильнее, цвет кожи становится ярко-красным. Некоторые точки переходят в пузырьки с мутноватым содержимым. Зуда нет.
Сыпь не держится более недели, следов не оставляет. Отличительным признаком скарлатинозной сыпи является появление её на покрасневшей коже, на лице элементы появляются на пылающих щеках, но не затрагивает носогубный треугольник, который остаётся бледного цвета. Характерный вид скарлатинозного больного: одутловатое лицо с яркими красными щеками, бледный, резко-очерченный носогубный треугольник, блестящие глаза.
Когда сыпь исчезает, у больного начинается отрубевидное шелушение (кожа сходит чешуйками с ушей, туловища, конечностей и лица). На ладонях и на подошвах возникает так называемое пластинчатое шелушение. Оно начинается с появления трещин. Кожа сходит пластами. Отличительной чертой скарлатины является специфическая ангина, при которой поражаются миндалины, зев, язычок. Они интенсивно краснеют (“пожар в зеве”), но краснота чётко отграничена и не затрагивает твёрдое нёбо.
Состояние при этой болезни среднетяжёлое, интоксикация проходит спустя 5-7 суток. сыпь при менингите (воспалении мягкой мозговой оболочки, вызванным менингококком) возникает на 1-2 день заболевания, покрывает всё тело, особенно выражена на бёдрах и ягодицах.
Элементы представляют собой мелкие кровоизлияния разной величины (геморрагии) от округлой до неправильной звёздчатой формы с очажком некроза в центре элемента. Там, где высыпания обильны, элементы могут сливаться между собой, образуя большие зоны некроза (омертвения кожи), на месте которых остаются рубцы. Заболевание протекает тяжело, характерна многократная рвота, не приносящая облегчения, высокая температура, вялость, судороги, потеря сознания. У младенцев отличительным признаком болезни является пронзительный монотонный крик.
При лёгкой форме менингококковая инфекция протекает как обычный насморк, не имеет сыпи и может остаться незамеченной.
Сыпь при опоясывающем лишае (герпесе) появляется через 2-3 суток продромального периода, характеризующегося подъёмом температуры, болью и жжением по ходу поражённых нервов. Чаще всего элементы сыпи в виде красноватых узелков размером 2-6 мм, расположены в проекции межрёберных нервов и в поясничной области на фоне слегка покрасневшей кожи. Узелки очень быстро становятся пузырьками с прозрачным содержимым, затем подсыхают с образованием корочки. Могут сливаться. Проходят через 7-14 дней, оставляя незначительную пигментацию. Боль по ходу нервных волокон после обострения герпеса часто сохраняется до 1-2 месяцев, общее состояние значительно не страдает. Если с больным проконтактирует человек, не имеющий антител к вирусу герпеса, то заболеет ветрянкой.
Сыпь при стрептодермии, вызванной внедрением стрептококковой инфекции в кожу, представляет из себя мелкие желтоватые везикулы на открытых участках тела, лица, подошв, стоп. Кожа под высыпаниями гиперемирована. Чаще сыпь расположена в области носогубного треугольника, возле ноздрей, губ. Пузыри наполнены мутной жидкостью, размер их быстро увеличивается до1,5 см, затем они сливаются друг с другом. Потом пузыри лопаются, покрываются жёлтыми корочками. Кожа в месте высыпаний зудит. Элементы сыпи необильны, расположены на большом расстоянии один от другого. Такая сыпь называется “импетиго”, она обладает полиморфизмом, но не имеет толчкообразного характера подсыпаний, как при ветряной оспе. Общее состояние больного стрептодермией удовлетворительное, лишь у маленьких детей возможен подъём температуры тела.
Особенности сыпи у детей при ветрянке
Первые красноватые пятнышки напоминают укусы комаров и появляются на туловище. Однако сыпь стремительно завоевывает новые позиции, расползаясь по рукам, ногам, затем переходит на лицо и волосистую часть головы.
Внешний вид кожных высыпаний быстро изменяется — красные точки превращаются в наполненные жидкостью пузырьки, которые через 8-10 часов лопаются и вызывают нестерпимый зуд.
Через время они подсыхают и покрываются корочкой, но появляются все новые, проходящие такой же цикл. На любом участке тела можно одновременно увидеть все стадии развития высыпаний, а каждое следующее вызывает скачок температуры.
Пузырьки, количество которых достигает несколько сотен и даже тысяч, способны поражать слизистые рта, половых органов, глаз, а в тяжелых случаях покрывать даже подошвы и ладошки.
Период высыпаний длится от 4 до 8 дней, после этого начинается выздоровление. Появляющиеся на месте пузырьков желто-коричневые корочки примерно через неделю отпадают, не оставляя следа.
Но это лишь в случае, если мама помогла пережить малышу период сильного зуда — не допустила расчесывания и попадания в ранку инфекции. Преждевременное отдирание коркового слоя может привести к появлению «оспинки», которая способна остаться на всю жизнь.
Через пять дней после возникновения последнего пузырька малыш считается не заразным, и его можно вывести на прогулку.
Диагностика ветряной оспы
Диагноз “ветряная оспа” выставляется при осмотре пациента врачом на дому. Характерная для болезни сыпь на коже и указание на контакт с больным ветрянкой около трёх недель назад не оставляют сомнений в правильности диагноза.
Лабораторно болезнь подтверждается обнаружением герпес-вирусов в мазке-отпечатке жидкости из пузырька под световым или электронным микроскопом. Используются серологические методы диагностики:
- ИФА (иммунофлюоресцентный анализ);
- РСК (реакция связывания комплимента).
Лабораторные методы диагностики требуются при атипичной форме ветрянки или смазанной клинической картине ветрянки. У детей в большинстве случаев для постановки диагноза визуального осмотра достаточно.
Профилактика
Родители, принявшие решение вакцинировать ребенка, используют этот метод в качестве профилактики заболевания. Но прививка не дает 100% гарантии того, что ребенок не заболеет: возможно, в случае заражения, болезнь будет протекать в более легкой форме.
ОКАВАКС ВАКЦИНА
При прививке применяется живая вакцина, которая содержит в себе ослабленный вирус. Прививаются дети после года по календарю прививок. Считается, что период после прививки защищает ребенка примерно 10 лет. Кроме того, широко применяются вакцины:
1Бельгия (ВАРИЛРИКС);
2Япония (ОКАВАКС).
Также выпускаются такие вакцины, как ВАРИВАКС, ЗОСЬЕРВАКС. В Бельгии выпускается вакцина под названием «MMRV». Она является комбинированной и ребенка прививают одновременно от таких инфекций, как корь, краснуха, ветрянка, паротит.
Женщина может привиться перед запланируемой беременностью. Это происходит в случае, если она ранее, в детстве не болела этим недугом, то есть не имеет антител против вируса. Помимо вакцинации, можно проводить профилактику ветрянки в экстренном случае. Это должно произойти не позднее 72 часов после контакта с больным человеком. Если женщина беременна и ей требуется экстренная профилактика, то вводится «Зостевир», являющийся иммуноглобулином.
Несмотря на то, что ветрянка является относительно безопасным заболеванием для здоровых детей, необходимо соблюдать все рекомендации врача.
ВИДЕО: Ветрянка — Школа доктора Комаровского
Ветрянка — Школа доктора Комаровского
Ветрянка у детей: инкубационный период, первые симптомы, лечение + 60 ФОТО
Лечение
Больной ветрянкой в специфическом лечении не нуждается. Можно облегчить состояние пациента следующими мероприятиями:
- Соблюдение гигиены. Ребёнка необходимо купать с мылом, особенно область промежности, наружных половых органов для предотвращения вторичного инфицирования бактериями.
- Ношение одежды их хлопчатобумажной ткани для уменьшения потливости, усиливающей зуд.
- Содержание коротко подстриженных ногтей у детей в чистоте, что минимизирует риск занесения инфекции при расчёсывании кожи.
- Принятие тёплых ванн со слабым раствором марганцовки ежедневно поможет уменьшить зуд
- Смазывание пятен и пузырьков раствором бриллиантовой зелени (зеленкой) 1% или 2% марганцовкой.
- Полоскание полости рта антисептиками (фурациллин, марганцовка) при наличии энантемы.
- Ограничение в рационе острой, твёрдой пищи.
- Антигистаминные средства (фенистил, фенкарол, эриус, зиртек, цетрин ) в возрастных дозировках помогают справиться с зудом как у взрослых, так и у детей.
- Противовирусные препараты (изопринозин, валтрекс, ацикловир) применяются у взрослых, при тяжёлом течении ветрянки и осложнениях. Типичной, легко протекающая форма ветрянки у детей не требует назначения лекарств.
- Присоединение бактериальной флоры – показание для назначение антибиотиков.
Введение иммуноглобулина человеческого способно облегчить состояние, повысить неспецифический иммунитет.
Когда происходит заболевание
Из-за невысокой сопротивляемости внешним факторам возбудитель активен не круглогодично: пониженные температуры зимой, солнечный свет летом легко дезактивируют вирус. Поэтому ветрянка носит сезонный характер – особенно часто локальные очаги болезни возникают весной и осенью. Причем, пик инфицирования приходится с марта по май.
Большая часть населения имеет антитела к вирусу, вызывающему заболевание, поскольку многие переносят ветрянку еще в детстве. Этот же вирус, в небольших количествах присутствующий в организме, вызывает при ослаблении иммунитета лихорадку на губе, так называемую «простуду».
Чаще всего заболевают дети от 2 до 5 лет – в это время увеличивается число контактов ребенка, он начинает посещать садик, где, собственно, и происходит заражение в большинстве случаев.
Ветрянка у детей до года маловероятна. До 6 месяцев ребенок защищен от заболевания иммунными клетками матери, переданными ему во время внутриутробного развития, поэтому ветрянка у новорожденных практически не встречается. При грудном вскармливании возможна невосприимчивость к заболеванию и дольше – в зависимости от длительности кормления.
Взрослые, не переболевшие в детстве, могут заболеть ветрянкой в течение жизни, если ими не была получена прививка от ветряной оспы.
Чем опасна ветрянка для беременных?
Женщина, заразившаяся вирусом ветрянки во время беременности передаёт его плоду. Прогноз для плода зависит напрямую от срока, на котором возникло инфицирование. Когда, не имеющая иммунитета к вирусу беременная заболевает ветрянкой в первом триместре, то беременность может закончиться выкидышем. Возможны пороки развития у ребёнка. Однако, данное заболевание не является показанием к прерыванию беременности. Женщине вводится препарат иммуноглобулин человеческий (выделенный из крови здоровых людей белок, содержащий антитела к разным инфекционным агентам) для снижения рисков инфицирования плода. В последующем необходимо будет сдавать тесты на определение патологий плода, ультразвуковой скрининг и амниоцентез (забор околоплодных вод на анализ).
У женщин, заразившихся вирусом ветряной оспы во втором триместре беременности, когда сформировалась плацента, опасность для плода минимальна (2% и менее). Здоровая плацента предохраняет своего обитателя от вирусного вторжения. Лечение иммуноглобулином назначается только в тех случаях, когда риск для матери или ребёнка превышает риск побочных эффектов от введения вещества.
Наиболее опасен вирус ветрянки для плода беременной, заболевшей за несколько дней до родов. У ребёнка в таком случае нет антител к ветрянке, он заболевает в ближайшие недели после рождения. Характерно тяжёлое течение болезни, и возможен летальный исход. Введённый младенцу иммуноглобулин может облегчить состояние, избежать гибели новорождённого.
У женщин, заболевших ветрянкой за 1-2 недели до родов, есть шанс родить ребёнка с набором специфических антител, выработанных её организмом и переданных через плаценту малышу. В этом случае, ветрянка у новорождённого протекает не так тяжело, поэтому врачи-акушеры могут специально отсрочить самостоятельные роды, чтоб дать возможность матери передать малышу антитела. Его собственная иммунная система ещё незрелая, и не способна сама производить их.
Заболевание протекает у беременной женщины так же, как у любого взрослого, с теми же симптомами. Для избавления от зуда назначаются местные средства, так как многие противозудные препараты им противопоказаны.
Ветрянка у ВИЧ-инфицированных больных
Ветряная оспа у ВИЧ-положительных людей встречается не часто, так как вирусом иммунодефицита заражаются, в основном, во взрослом возрасте, когда ветрянка уже позади.
Инкубационный период длится неделю. На протяжении всех периодов болезни беспокоит высокая температура с ознобом, боль в мышцах, слабость, головная боль. Высыпаний много, они держатся до месяца, и человек является заразным длительное время. К сыпи на коже присоединяется вторичная бактериальная инфекция. Многократно увеличивается вероятность осложнений – пневмонии, поражения внутренних органов.
Лечение ВИЧ-инфицированных больных от ветрянки включает внутривенное введение больших доз ацикловира – специфического препарата от герпетической инфекции.
Аллергия или ветрянка?
Иногда родители, столкнувшиеся впервые с сыпью у малыша, могут перепутать эти заболевания. Как же отличить аллергические реакции от такого серьезного недуга, как ветряная оспа? Симптомы и лечение этих заболеваний довольно различны, хотя оба проявляются сыпью.
При ветрянке первые прыщи появляются в волосяной части головы и на лице. Только потом сыпь перемещается и охватывает все тело. Для аллергии свойственна четкая локализация образования прыщей. Когда пятнышки становятся пузырьками с жидкостью и окружены покрасневшими ореолами, свойственными ветряной оспе, спутать и вовсе невозможно.
Следует знать еще одну особенность. В отличие от аллергии, для ветрянки характерно волнообразное течение. Один этап сыпи налагается на другой. Таким образом, на теле обнаруживаются и розовые пятнышки, и пузырьки с жидкостью, и появившиеся корочки. Иногда ветряная оспа бывает настолько интенсивна, что сыпь не оставляет на теле «живого» места. Это доставляет особое беспокойство.
Осложнения ветрянки
Осложнения ветряной оспы встречаются у людей со слабой иммунной защитой и при атипичных формах болезни. Они могут быть вызваны как и самим вирусом ветряной оспы, так и бактериальной инфекцией, присоединившейся к вирусной.
Вирус герпеса при ветрянке может причиной многих заболеваний. Рассмотрим их по порядку.
1. Энцефалит – воспаление серого и белого вещества головного мозга и его оболочек. Часто поражается мозжечок. Развивается осложнение в конце периода высыпаний. Симптомы энцефалита проявляются в результате воспалительного отёка мозговой ткани и носят неврологический характер:
- нарушение походки, пошатывание;
- паралич конечностей; может быть односторонним;
- тремор (дрожание) рук и ног;
- атаксия – нарушение координации движений;
- нистагм – неконтролируемые движения глазных яблок;
- замедленная речь
- общемозговые симптомы: рвота, головная боль, судороги, вялость, апатия, высокая температура.
Энцефалит может развиться даже при лёгком течении типичной ветрянки. Требует стационарного лечения. Прогноз для жизни – благоприятный.
2. Параличи зрительного нерва и нервов лица. Могут характеризуются онемением, отсутствием движений и чувствительности соответствующих мышц. Проходит осложнение через 3-5 дней.
3. Миелит – воспаление спинного мозга. Тяжелое осложнение, характеризующееся выпадением функций органов, получающих иннервацию от определённых сегментов спинного мозга. Воспаляется как само вещество мозга внутри позвоночного канала, так и отходящие от него нервные корешки и волокна. Симптоматика зависит от высоты поражения, отмечаются:
- параличи рук, ног;
- нарушение акта дыхания;
- нарушаются функции тазовых органов (задержка выведения кала и мочи или, наоборот, недержание);
- характерны трофические нарушения: пролежни и незаживающие язвы на коже.
Лечится стационарно, прогноз для жизни зависит от степени тяжести болезни и уровня спинного мозга, поражённого воспалительным процессом. Самым тяжёлым является верхнешейный миелит, приводящий к полному параличу мышц тела и смерти от паралича дыхательной мускулатуры.
4. Бактериальные осложнения ветрянки:
- стоматит (воспаление полости рта, сопровождающееся болью при жевании, отёком слизистой);
- ларингит (грубый кашель, подъём температуры);
- бронхит, пневмония (кашель, одышка, подъём температуры. Встречается редко);
- вульвовагинит (воспаление половых губ и входа во влагалище у девочек);
- баланопостит (воспаление крайней плоти и головки пениса у мальчиков);
- флегмона промежности (гнойное воспаление подкожной клетчатки);
- дерматит (при вторичном бактериальном инфицировании элементов кожной сыпи);
- бурсит (воспаление внутрисуставной сумки. Характерно тяжелое течение);
- тромбофлебит (воспаление вен и образование тромбов. Встречается редко).
Тяжёлые осложнения ветрянки лечатся в стационарных условиях.
Осложнения
Осложнения при ветряной оспе чаще встречаются у младенцев или взрослых людей, ведь вирус в их организме проявляется высокую активность и наносит больше вреда. К негативным последствиям ветрянки относят:
- воспаление нервных окончаний, нарушения в работе ЦНС;
- появление папул на поверхности легких, что затрудняет дыхание и может спровоцировать пневмонию;
- острое снижение защитной функции, из-за которой организм становится уязвим для бактерий, грибков;
- нарушение работы сердца, развитие сердечной недостаточности.
Осложнения зачастую развивают в тех случаях, когда родители больного ребенка или сами взрослые игнорируют первые признаки ветрянки и допускает длительную лихорадку.
Вакцинация, прививка от ветрянки и профилактика
Профилактика ветрянки сводится к прерыванию путей распространения вируса. Больному человеку, контактному с ветряночным больным, положена изоляция на 21 день. При точно известной дате контакта изоляция длится с 11 по 21 день, поскольку в первые десять дней с момента заражения человек не выделяет вирус.
Ребёнку, переболевшему ветряной оспой, разрешено посещать детское учреждение через 8 суток после появления последнего пузырька.
Если вирус ветряной оспы обнаружен у ребёнка в саду, его необходимо изолировать от других детей, поместить в отдельную комнату. После помещение достаточно проветрить и вымыть. Дезинфекция не требуется, так как вирус нестоек, и погибнет уже через 10-15 минут.
В период вспышки ветряной оспы в детском учреждении необходим утренний фильтр: медработник сада осматривает всех пришедших в учреждение детей на предмет кожной сыпи, красного горла, увеличенных лимфоузлов. Измеряется температура.
С давних времён известно, что ветрянкой болеют один раз в жизни, и лучше переболеть ею в детстве, когда она протекает легко. Поэтому, многие родители специально допускают контакт своего ребёнка с больным ветрянкой. Возможно, это действие оправданно, но в медицинской практике никаких рекомендаций по поводу этого нет.
Прививки и вакцины от ветряной оспы
В России с 2008 года применяют вакцину от ветрянки. Запатентованы торговые марки импортных вакцин: “Окавакс” – производства Франции и “Варилрикс” – Бельгия. Обе вакцины содержат живые ослабленные вирусы герпеса ветряной оспы.
В России прививка от ветрянки не входит в число обязательных . Согласно национальному календарю прививок от ветрянки следует прививать детей с 2-х лет (допустимо с года) и взрослых в любого возраста. Положено прививать от ветряной оспы всех детей с 2-х лет обязательно при выезде в места массового отдыха и оздоровления детей.
Беременным прививка противопоказана. Привиться следует за 2-3 месяца до планирования беременности. Если зачатие наступило сразу после вакцинации, то показаний к прерыванию беременности нет.
Вакцину рекомендуется вводить после контакта с больным ветрянкой в течение 72 часов, за время инкубации успеет образоваться большое количество антител к вирусам. Заболевание или не разовьётся, или пройдёт легко, без осложнений.
Вакцину вводят подкожно в плечо один раз детям с 2-х до 13 лет. Взрослым потребуется второе введение через 6-10 недель.
На коже в месте введения иногда может образоваться уплотнение и краснота. После вакцинации от ветряной оспы на 1-3 неделе могут возникнуть отсроченные реакции в виде появления сыпи, похожей на ветряночную, на коже и слизистых. Это – нормальное явление, вызванное протеканием иммунологических реакций в организме. Через несколько дней такое ветряноподобное состояние проходит самостоятельно.
Прежде чем прививаться от ветрянки, необходимо проконсультироваться у врача, так как вакцина имеет противопоказания. Её нельзя делать при любых острых заболеваниях, лейкозах, СПИДе, пациентам на гормональной терапии, при недавнем введении человеческого иммуноглобулина, переливаниях крови, а также при аллергической реакции на препарат неомицин.
Эффективность вакцинации
Помимо вакцинации, нет никаких контрмер по борьбе с распространением ветряной оспы или частотой опоясывающего лишая в восприимчивой к инфекции популяции. Иммуноглобулин ветряной оспы – зостера и лекарства против герпеса стоят очень дорого и, в основном, применяются для профилактики уже после контакта с инфекцией или для лечения ветряной оспы у людей с высоким риском развития тяжелой формы заболевания. По причине крайней контагиозности ветрянки в мире заболевают почти все дети или молодые взрослые. Каждый год с 1990 по 1994 г., до того, как появилась вакцина против ветряной оспы, в США регистрировалось около 4 миллионов случаев заболевания. Из этого числа приблизительно 10,000 заболевших нуждались в госпитализации и 100 больных умирали.
Вакцины против ветряной оспы, полученные с использованием штамма Ока вируса VZV, имеются на рынке с 1994 года. Положительные результаты относительно безопасности, эффективности и анализа эффективности затрат подтвердили обоснованность их внедрения в программы детской иммунизации ряда индустриально развитых стран. После наблюдения за исследуемыми группами населения в течение 20 лет в Японии и 10 лет в США более 90% иммунокомпетентных лиц, вакцинированных в детстве, все еще имели защиту от ветряной оспы.
В ответ на вакцинацию около 95% детей вырабатывают антитела, и 70-90% будут защищены от инфекции, по меньшей мере, на 7-10 лет после вакцинации. Согласно данным японских исследователей (Япония – первая страна, в которой была зарегистрирована вакцина), иммунитет против ветрянки длится 10-20 лет. Можно с уверенностью говорить о том, что циркулирующий вирус способствует «ревакцинации» привитых, увеличивая длительность иммунитета.
Исследования показывают, что может быть эффективна и экстренная вакцинация – когда вакцина вводится в течение 96 часов (предпочтительно 72 часов) с момента контакта с VZV, можно ожидать, по крайней мере, 90%-ную защитную эффективность. Лечение от ветряной оспы лицам, получивших вакцину, протекает значительно легче, чем у не привитых.
Иммунитет после ветрянки
У человека, переболевшего ветрянкой формируется стойкий пожизненный иммунитет, который позволит сразу же купировать вирус ветряной оспы после попадания в организм.
Повторно заболевают ветрянкой крайне редко, в основном, люди с иммунодефицитным состоянием. После вакцинации иммунитет от ветряной оспы приобретается в 90% случаев. Вирус ветряной оспы, попавший в организм переболевшего, больше не вызовет ветрянку. В этом случае возникает другое заболевание – опоясывающий лишай, характеризующееся стадиями обострений и ремиссий, протекающее не тяжело.
Инкубационный период
Инкубационный период – время, когда у больного отсутствуют внешние и внутренние симптомы заболевания, но он уже способен заражать других. Распространение вируса ветряной оспы начинается за 20-25 часов до появления первых симптомов ветрянки, он продолжается еще 5-6 дней после полного исчезновения кожной сыпи.
Наличие инкубационного периода делает заболевание еще более опасным, ведь больной не догадывается о наличии в его организме инфекции, контактирует с другими детьми или взрослыми, что приводит к распространению инфекции.