Профилактика эмболии
Какой-либо специфической профилактики ЭОВ на сегодняшний день нет. Предупредительные меры связаны в первую очередь с устранением факторов риска (преэклампсии, маточно-плацентарной недостаточности, отслойки плаценты) и купированием хронических заболеваний. Во время беременности следует избегать гипертонуса матки, который приводит к повышенному давлению амниотической жидкости. Высокая квалификация врачей и ранняя диагностика значительно снижают риск осложнений ЭОВ.
В настоящее время нет данных, которые бы показывали, что, если женщина перенесла эту патологию, то это повысит вероятность её возникновения при последующих беременностях.
Никто из моих знакомых не сталкивался с таким грозным состоянием, как ЭОВ. О таких случаях я читаю только в новостной хронике и на форумах, где чаще всего обсуждают неквалифицированность или беспомощность врачей. Нужно отметить, что высокая материнская смертность при такой молниеносной патологии фиксируется не только в России, но и в странах Европы, США. В Израиле, например, каждый год от ЭОВ умирает две женщины. Уровень медицины в этой стране считается одним из самых высоких в мире. Несмотря на это только в 2020 году израильские медики смогли первый раз спасти роженицу, у которой остановилось сердце вследствие эмболии. В начале 2020 года специалистам обнинского роддома также удалось спасти женщину с такой патологией. Но пока большинство случаев заканчиваются летальным исходом. Я считаю, что данная проблема не будет решена, пока не будет найден способ, с помощью которого можно будет проводить раннюю специализированную профилактику для каждой беременной. В настоящее время ЭОВ возникает довольно редко и происходит молниеносно. Поэтому медицинский персонал во многих ситуациях оказывается неготовым к оказанию немедленной помощи. Изучая данную проблему, я вижу, что она далека от разрешения. К счастью, ЭОВ возникает не так часто. Но жена мне признаётся, что всегда боялась подобных критических состояний во время вынашивания ребёнка, когда сделать практически ничего нельзя.
Профилактика заболевания
Снизить риск развития патологии поможет планирование беременности, предварительная подготовка. Женщине следует излечить имеющиеся патологии до зачатия, чтобы избежать развития нежелательных реакций в период вынашивания.
Необходимо своевременно начать наблюдаться у гинеколога. Посещать доктора нужно регулярно: врач сможет своевременно обнаружить отклонения, примет меры, чтобы избежать гибели женщины и ребенка.
Все диагностические исследования должны быть своевременно пройдены.
Рекомендована регулярная физическая активность. Упражнения специальной лечебной физкультуры для беременных следует выполнять каждый день не меньше, чем по полчаса. Можно заниматься на фитболе, выполнять дыхательные упражнения, прогуливаться. Если гинеколог разрешит, допускается плаванье, аквааэробика и другие виды спорта.
Важная информация: Хроническая цереброваскулярная недостаточность
Необходимо соблюдать специальную диету. Следует отказаться от острой пищи, жаренных на масле блюд. Лучше отдавать предпочтение натуральным продуктам. Из термической обработки предпочтительнее варка, готовка на пару, тушение, запекание в духовке.
Уровень нервного напряжения нужно снизить. Для этого следует сократить общение с неприятными людьми, избегать недосыпания. Если работа связана с постоянными стрессами, лучше сменить ее, уйти в декретный отпуск, уволиться. Важно достаточно отдыхать. Спать нужно не меньше 8-9 часов ежедневно.
Следует предотвращать состояния, приводящие к эмболии. Необходимо своевременно диагностировать повышенный тонус матки и купировать его. Кроме того, важно предотвращение развития гестоза, плацентарной недостаточности, преэклампсии, эклампсии и прочих патологий.
Требуется обильное питье. Обезвоживание недопустимо.
Как развивается эмболия околоплодными водами?
В норме у беременной женщины в матке содержится 0,5-1,5 л околоплодных вод – суспензии, содержащей как продукты жизнедеятельности плода, так и продукты секреции плацентарных оболочек. Из частиц, составляющих суспензию, наиболее значимы лануго, родовая смазка плода, чешуйки эпителия, меконий с желчными пигментами, кишечный муцин и трофобласты. В жидкой части околоплодные воды содержат огромное количество биологически активных веществ арахидоновую кислоту, тромбопластин, тканевой фактор III, лейкотриены С4 и D4, интерлейкин-1, ФНО, тромбоксан А2, фосфолипазу А2, простагладины, профибринолизин, эндотелии, коллаген и сурфактант. Помимо этого в околоплодных водах содержатся белки, жиры, липиды, углеводы, калий, кальций, натрий, микроэлементы, мочевина, гормоны (фолликулин, гонадотропный гормон и др ), лизоцим, молочная и другие кислоты, ферменты, вещества, способствующие сокращению матки (окситоцин), групповые антитела, соответствующие группе крови плода.
Эмболия околоплодными водами может проявить себя даже в раннем послеродовом периоде – сообщалось о развитии клинической картины ЭОВ через 10-20 и даже 32 ч после родов и операции кесарева сечения. Кроме того, тяжесть клинических проявлений часто не соответствует степени поражения легочных сосудов. В связи с этим в настоящее время принято связывать клинические проявления ЭОВ с развитием тяжёлой системной анафилактоидной реакции в ответ на поступление в материнский кровоток биологически активных веществ амниотической жидкости. При внутриутробной инфекции плода околоплодные воды могут быть инфицированы, и их попадание в материнский кровоток вызывает еще более тяжёлую анафилактоидную реакцию. Попадание в материнский кровоток с околоплодными водами значительного количества биологически активных веществ, перечисленных выше, вызывает дегрануляцию тучных клеток, высвобождение гистамина и эндотелина, лейкотриенов и ФИО. Столь мощный медиаторный взрыв может привести к развитию бронхоспазма, спазма лёгочных сосудов, правожелудочковой, а затем и левожелудочковой недостаточности с развитием ОЛ и шока смешанного генеза. В особо тяжелых случаях описана остановка сердца.
Через 1-1,5 ч после эпизода ЭОВ возникает острая коагулопатия с массивным кровотечением, что связано с поступлением тканевого тромбопластина и действием медиаторов. Клиническая картина протекает по сценарию молниеносного ДВС-синдрома с плохо купируемым массивным кровотечением, сопровождаемым критической кровопотерей с исходом в синдром ПОН.
Как сказано выше, эмболию околоплодными водами характеризуют массивные профузные кровотечения, обусловленные тяжёлым ДВС-синдромом с гипофибриногенемией, тромбоцитопенией, резко активированным фибринолизом и истощением всех факторов свертывания крови. В развитии тромбогеморрагических осложнений, связанных с ЭОВ, основную роль играют количество околоплодных вод, попавшее в материнский кровоток, а также степень иммунной реактивности женщины.
ДВС-синдром при эмболии околоплодными водами протекает в две стадии – весьма кратковременной стадии гиперкоагуляции и стадии гипокоагуляции и дефицита факторов свёртывания. Фаза гиперкоагуляции обусловлена попаданием в материнский кровоток вместе с околоплодными водами тканевого тромбопластина, который запускает внешний механизм коагуляции. Эта фаза носит стремительный характер и лабораторно выявляется крайне редко.
Наряду с тромбопластином околоплодные воды содержат фактор, ускоряющий ретракцию сгустка крови. В результате потребления наступает истощение факторов свёртывания и тромбоцитопения. Возникает активация фибринолиза и процесс переходит в стадию гипокоагуляции, характеризуемую массивными кровотечениями. По разным данным, гибель плода при выраженной клинической картине ЭОВ в родах составляет от 50 до 80% Из них большая часть (90%) погибает интранатально. Основная причина гибели – внутриутробная асфиксия.
Механизм развития патологии
В состав амниотической жидкости входит не только вода. В ней растворено большое количество биологически активных веществ. Присутствуют гормоны, различные пептиды, углеводы, липиды, моча плода. Определяются чешуйки кожи, меконий и сыровидная смазка. В норме они не контактируют с кровью матери. Но при эмболии околоплодными водами запускается сложный патологический процесс. Амниотическая жидкость доставляется в легочную артерию, мелкие вены и альвеолы легких. Гистамин, содержащийся в жидкости, усиливает ответную реакцию.
Наблюдаются две фазы патологии:
- Начальная фаза. При этом запускается анафилактическая реакция, высвобождаются биологически активные вещества, которые вызывают спазм бронхов, сосудов легких, их отек, шоковое состояние и желудочковую сердечную недостаточность.
- Прогрессирующая фаза. Под действием медиаторов высвобождается большое количество тромбопластина, нарушается свертывание крови, возникает коагулопатия с массивным кровотечением.
Для каждой фазы характерны свои клинические признаки. Они более выражены при попадании большого объема амниотической жидкости в сосудистое русло.
Причины эмболии в повышении внутриматочного давления
Что понимают под эмболией околоплодными водами?
В группе риска — беременные и роженицы
Состояние является осложнением в процессе родов, реже — вынашивания ребёнка; и при нем околоплодные воды засасываются в кровеносные сосуды. Развивается нарушение в том случае, если давление внутри матки резко повышается и превышает показатель в венах. В результате при наличии повреждённых сосудов в них легко проникают воды. В ответ на это запускается процесс нарушения свёртываемости крови, при котором в сосудах в короткий срок формируются множественные тромбы, и в то же время происходит развитие кровотечений.
В большинстве случаев осложнение появляется в первом или втором периоде родового процесса. В значительно меньшей степени эмболия водами происходит во втором или третьем триместре и послеродовом периоде. Большинство женщин, столкнувшихся с нарушениями, являются повторнородящими.
Как проводится диагностика эов?
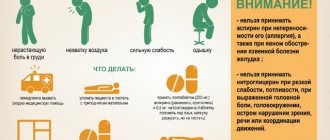
Действительно пугающим аспектом эмболии околоплодными водами является то, что нет никаких предварительных признаков, которые могли бы сигнализировать о его развитии, также не существует профилактики и лечения данного осложнения. Нет никаких тестов, которые могли бы указать на развитие ЭОВ, поэтому врачи опираются на следующие симптомы:
- Сильная одышка;
- Низкий уровень кислорода в крови;
- Удушье, кашель;
- Внезапная сильная боль в груди;
- Посинение;
- Внезапное снижение артериального давления или остановка сердца.
- Кровотечение из различных участков тела.
Если все вышеперечисленные симптомы возникают во время родов, кесаревого сечения, дилатации или другого оперативного вмешательства при родах, а также, когда эти признаки появляются в течение 30 минут после родов, врачи ставят диагноз эмболия околоплодными водами.
Лечение
Лечение эмболии околоплодными водами направлено на восстановление нормальной работы сердца и дыхательной системы, а также остановке кровотечения, и нормализацию состояния жизненно важных органов. В основном для этого применяется медикаментозная терапия, которую сочетают с терапевтическим лечением.
Неотложная помощь при эмболии околоплодными водами
Неотложная помощь начинается со срочного вызова акушера и анестезиолога. В дальнейшие минуты:
- кладут больную на ровную поверхность;
- освобождают её от тесной одежды;
- дают ей кислород;
- быстро внутривенно вводят жидкость, лучше реополиглюкин;
- вводят спазмолитики;
Во время этих действий необходимо также подготовить препараты, имеющиеся в укладке для оказания первой помощи при эмболии ОВ.
Терапевтический метод
Для лечения эмболии околоплодными водами применяется интенсивная терапия, которую проводят в реанимационном отделении. Роженице могут назначить переливание крови, чтобы восполнить кровопотерю, а также механическую вентиляцию лёгких, если женщина неспособна дышать самостоятельно.
Медикаментозный способ
Основные лекарственные средства, используемые при эмболии ОВ:
- Глюкокортикостероидные гормоны, которые помогают восстановить нормальную работу сердечно-сосудистой системы.
- Ингибиторы фибринолиза, останавливающие кровотечение.
- Непрямые антикоагулянты, предотвращающие тромбообразование.
- Водные и коллоидные растворы (в-в), которые повышают АД.
- Препараты, способствующие разжижению крови.
Могут применяться и другие группы препаратов, например, для раннего родоразрешения. Многое зависит от состояния самой пациентки.
Операция
Если эмболия диагностируется у рожающей женщины, то досрочное родоразрешение должно быть проведено сразу после неотложной помощи. Для этого может применяться кесарево сечение или стимуляция. Это единственный шанс спасти плод.
Если маточное кровотечение, возникшее при эмболии, остановить не удаётся, женщине показано удаление матки. Другие операции если и применяются, то крайне редко.
Есть некоторые рекомендации против эмболии амниотической жидкостью, о них и поговорим.
Диагностические критерии и методы терапии
Эмболия амниотической жидкостью является клиническим диагнозом, который ставится методом исключения. Лабораторная диагностика или инструментальные исследования не используются, так как состояние требует экстренной помощи, и счет времени идет на минуты. Клиническими критериями эмболии являются:
- острая гипотония с давлением менее 90/40 мм рт.ст.;
- шоковое состояние или остановка сердца;
- острая гипоксия беременной, которая может сочетаться с гипоксией плода;
- коагулопатия, ДВС-синдром или массивное кровотечение, если нет других причин патологии.
Если точный диагноз установить не удается, проводят чреспищеводную эхокардиографию, ЭКГ, исследование состояния гемостаза.
В остром периоде необходима коррекция шокового состояния. Лечение проводится следующими препаратами:
- кристаллоиды – стартовый раствор для коррекции объема циркулирующей крови и электролитного баланса;
- синтетические препараты – гидроксиэтилированный крахмал или молифицированный желатин;
- альбумин;
- плазмозаменители.
При неэффективности внутривенных вливаний на максимальной скорости для лечения используются препараты-вазопрессоры, которые повышают тонус сосудистой стенки и поднимают артериальное давление. Чаще всего применяются Норадреналин, Допамин, Адреналин. При остановке сердца проводится легочно-сердечная реанимация, включающая непрямой массаж сердца, оксигенацию, а при необходимости – дефибрилляция. Может потребоваться перевод беременной или роженицы на искусственную вентиляцию легких.
Лечение
Цели лечения: оказание экстренной помощи.
Тактика лечения При появлении первых симптомов амниотической эмболии (озноб, повышение температуры тела) или при подозрении амниотической эмболии:Мероприятия первой очереди: 1. Оксигенотерапия (обеспечить подачу увлажненного кислорода со скоростью 6-8 литров в минуту). 2. Катетеризация двух – трех вен (центральной вены — после коррекции гипокоагуляции, желательно яремной). 3. Катетеризация мочевого пузыря. 4. Развернуть операционную. 5. Одномоментно ввести 420 – 480 мг преднизолона в/в. 6. Перевести больную в операционную для наблюдения! 7. Через 20 минут после введения первой дозы – 180 – 240 мг преднизолона в/в.
Своевременно проведенные мероприятия первой очереди купируют анафилактическую реакцию и предотвращают развитие коагулопатического осложнения.
Акушерская тактика при купировании признаков ЭОВ и стабилизации состояния беременной – роды вести через естественные родовые пути под непрерывным мониторным наблюдением за состоянием роженицы и плода.
Акушерская тактика при коагулопатическом осложнении эмболии околоплодными водами заключается в немедленном оперативном родоразрешении и тщательном хирургическом гемостазе, не исключается расширение операции и перевязка подвздошных артерий.
На следующие сутки после родоразрешения – 30 мг преднизолона 4 раза в сутки в/в. В последующие сутки 30 мг преднизолона в/в однократно.
Анестезиологическая тактика при коагулопатическом осложнении: — анестезия только общая; — массивная инфузионная, трансфузионная терапия; — медикаментозная коррекция коагулопатических расстройств; — антибактериальная терапия; — кардиальная терапия; — продленная ИВЛ; — контроль диуреза; — контроль ЦВД; — профилактика полиорганной недостаточности.
Медикаментозная терапия осложнений эмболии околоплодными водами: — Экстренная трансфузия свежезамороженной плазмы – до 20 — 25 мл/кг, но не менее 800 мл. — Кристаллоиды (р-р Рингера, физиологический раствор) инфузионная терапия до 300% от предполагаемого объема кровопотери при 100% замещении эритроцитсодержащими средствами. — Плазмозаменители (6% гидроксиэтилированный крахмал), сукцинилированный желатин. — Эритроцитарная масса 100% от объема кровопотери. — При отсутствии подъема ад на фоне инфузии подключать вазопрессоры: допамин 5 – 10 мг/кг в мин микроструйно (дозатором) эфедрин, фенилэфрин. АД удерживать на уровне 100 – 110/70 мм.рт.ст. — Ингибиторы протеаз: препараты апротинина (под контролем фибринолитической активности). — Транексамовая кислота (250 – 500 мг в/в). — Антигистаминные препараты — Наиболее современным, эффективным и радикальным средством коррекции коагулопатических расстройств является одномоментное введение эптаког альфа (активированный)(рекомбинантный фактор свертывания крови VIIa) в дозе 90 мкг/кг.
Дальнейшая тактика лечения: — антибактериальная терапия – цефалоспорины IV поколения, бета-лактамные антибактериальные препараты; — кардиальная терапия проводится в соответствии с клинической ситуацией; — пролонгированная ИВЛ до восстановления гемоглобина до уровня 65 – 70 г/л, количества тромбоцитов не менее 100 * 10 9/л , до стабильного восстановления показателей гемодинамики; — профилактика полиорганной недостаточности до исчезновения симптомов гипокоагуляции; дезагреганты только после устранения коагулопатического кровотечения.
Индикаторы эффективности лечения: не допустить материнской смертности.
Разновидности эмболии
Выделяют следующие формы эмболии околоплодных вод
- Формы эмболии:
- коллаптоидная
- геморрагическая
- судорожная
- отечная
- молниеносная
Молниеносная форма характеризуется очень быстрым злокачественным течением.
Диагностика основана прежде всего на клинической картине, на анализе той акушерской патологии, которая развилась у пациентки. Возможно проведение дополнительного исследования, если состояние женщины позволяет это сделать. Электрокардиография дает картину, напоминающую инфаркт миокарда, рентгенография грудной клетки выявляет отек легких, коагулограмма определяет наличие ДВС-синдрома.
Лечение эмболии околоплодными водами должно начаться как можно раньше — только это определяет благоприятный прогноз. Главный принцип лечения заключаются в следующем: необходимо немедленное и срочное родоразрешение. В зависимости от акушерской ситуации здесь применяют тот метод, который сделает родоразрешение быстрейшим.
Если шейка матки открыта полностью то выполняют наложение акушерских щипцов, если шейка матки закрыта или открыта неполностью — кесарево сечение.Одномоментно выполняют неотложные реанимационные мероприятия по борьбе с острой легочно-сердечной недостаточностью и коагулопатией. Без оказания неотложной помощи женщина не транспортабельна.
- Алгоритм неотложной можно описать коротко следующим образом:
- борьба с отеком легкого
- борьба с нарушениями коагуляции
Роженице предается сидячее или полусидячее положение, дается кислород (оксигенотерапия через носовые катетеры), при этом кислород должен быть обязательно увлажнен через этиловый спирт. При отсутствии самостоятельного дыхания проводится искусственная вентиляция легких, обязательно пунктируются вены, при ЭВЛ врачи стараются очистить бронхи от содержимого, то есть проводят аспирацию содержимого бронхов, для того чтобы расширить бронхи внутривенно вводится атропин, тем самым уменьшить отек легкого.
Вводятся спазмолитики («Но-шпа»), «Новокаин» (20-30 миллилитров) внутривенно для уменьшения легочной гипертензии, «Эуфиллин» для борьбы с отеком легкого, «Промедол», Дроперидол», «Гепарин» в количестве 5000 единиц (при отсутствии коагулопатического кровотечения) для профилактики развития ДВС-синдрома.
Помимо этого используют «Рефортан», глюкозу, инсулин, сердечные аналептики и гликозиды для лечения сердечной недостаточности.В качестве антианафилактических средств для борьбы с шоком применяются кортикостероиды («Преднизолон» или «Гидрокортизон» в количестве 300-1000 миллиграмм).При гипофибриногенемическом кровотечение выполняют экстирпации матки, переливание свежезамороженной плазмы, эритроцитарной массы, фибриногена и тромбоцитарной массы.
Этиология
Причины развития эмболии амниотической жидкостью неизвестны. Около 40% больных в прошлом имели какие-либо аллергические заболевания.
Факторы риска:
- возраст матери старше 39 лет;
- кесарево сечение;
- многоплодие;
- предлежание плаценты;
- разрыв матки или шейки;
- слабость родовых сил;
- плод мужского пола;
- стремительное течение родов;
- хориоамнионит;
- крупный плод;
- внутриутробная гибель плода.
Риск развития эмболии в 25 раз выше у женщин с заболеваниями мозговых сосудов и в 70 раз выше у пациенток с болезнями сердца. Обнаружена связь между таким состоянием и хроническими болезнями почек, отслойкой плаценты и эклампсией, а также такими процедурами, как амниоинфузии (введение лекарственных препаратов в полость плодного пузыря), дилатацией (искусственным расширением шейки матки) и выскабливанием маточной полости. Считается, что стимуляция родовой деятельности с помощью окситоцина не приводит к возрастанию риска патологии.
Как проявляется эмболия
Симптомы эмболии амниотической жидкостью могут возникнуть во время беременности, родов, операции кесарева сечения или в течение 12 часов после нормальных родов. Признаки патологии развиваются стремительно, но при небольшом количестве амниотической жидкости они могут быть стертыми. В этом случае женщина ощущает:
- озноб;
- общую слабость;
- боль за грудиной;
- одышку.
Появляется головокружение, снижается давление. Кожа и слизистые оболочки выглядят бледными, усиливается или появляется маточное кровотечение.
При тяжелом течении патологии симптомы более выражены. Артериальное давление падает стремительно, оно становится менее 90/40 мм рт. ст., в некоторых случаях нижняя граница не определяется. Возникает циркуляторный шок, клетки организма страдают от гипоксии, что ведет к накоплению лактата и развитию состояния ацидоза.
Нарушения психического состояния могут иметь разную выраженность, от легкой дисфории до глубокого угнетения сознания. Это связано с кислородным голоданием мозга.
На фоне помутнения сознания и внезапной тяжелой одышки могут появляться судороги. Уже на этом этапе должна быть оказана неотложная помощь. У женщины синеет носогубный треугольник, кисти рук, позже цианоз распространяется на все тело. Одышка может сопровождаться кашлем, что говорит о прогрессировании отека легких.
Гипоксия матери сказывается на состоянии плода, если эмболия развилась до рождения ребенка. Он также не получает необходимый кислород, развивается брадикардия. Опасно состояние, когда количество ударов сердца в минуту менее 100. О терминальном состоянии плода говорит брадикардия с ЧСС менее 60, которая сохраняется в течение 3-5 минут.
При кесаревом сечении воды могут попасть в вены матки
В этом состоянии матка престает сокращаться, возникает ее атония. При развитии эмболии в родах или послеродовом периоде возникает массивное кровотечение, ведущее к расходу факторов свертывания крови. Развиваются такие осложнения как ДВС-синдром и геморрагический шок. Смерть наступает после остановки сердечной деятельности, которая развивается в результате острой легочной гипертензии и правожелудочковой недостаточности.
Почему возникает эмболия околоплодными водами?
Гиповолемия
Одной из причин развития амниотической эмболии является гиповолемия — это снижение объёма циркулирующей крови. Вследствие этого давление в сосудистом русле резко снижается, тогда как гидростатическое давление в полости матки остаётся на нормальном уровне. Из-за разницы градиента давления возникает «присасывающий» феномен — околоплодные воды устремляются в сосудистое русло материнского организма.
Чаще всего гиповолемия возникает в результате значительной кровопотери — наиболее распространённого акушерского осложнения. Помимо этого дефицит объёма циркулирующей крови наблюдается при гестозах, когда жидкость уходит в ткани, вызывая отёки, при неадекватном приёме мочегонных или сосудорасширяющих средств.
Высокое внутриматочное давление
Вторая причина по которой может произойти заброс околоплодных вод в материнский кровоток — это высокое гидростатическое давление в полости матки. Увеличение внутриматочного давления характерно для многоводия, многоплодной беременности, дискоординации родовой деятельности, стремительных родов, запоздалой амниотомии (вскрытии плодного пузыря).
Важным условием для реализации амниотической эмболии является наличие повреждённых, зияющих кровеносных сосудов, по которым околоплодные воды могут попасть в кровоток матери тремя путями:
- трансплацентрано — через повреждённые артерии и вены плацентарной ткани в результате преждевременной отслойки нормально или низко расположенной плаценты; ручного отделения последа; интраоперационно, когда разрез приходится на плацентарную ткань; при наличии дефектов в плаценте (нарушение развития); после амниоцентеза — пункции амниотической оболочки;
- трансцервикально — посредством травмированных сосудов в шейке матки;
- трансмурально — через травмированный участок стенки матки, в результате разрыва матки или во время операции кесарево сечение.
Какие факторы риска?
Обзор научно обоснованных исследований показал, что существует ряд факторов, связанных с повышенным риском развития эмболии околоплодными водами:
- Беременность при возрасте старше 35 лет;
- Предлежание плаценты (если плацента охватывает шейку матки);
- Отслойка плаценты;
- Индуцирование родовой деятельности;
- Оперативные вмешательства во время родов, включая кесарево сечение, использование акушерских щипцов или вакуума;
- Разрыв шейки матки;
В то время, как данное осложнение невозможно предотвратить, стоит понимать, что оно возникает крайне редко: эмболия околоплодными водами встречается лишь у 1 из 80 000 беременных.
Профилактика
Профилактические меры включают в себя следующее:
- приём антикоагулянтов;
- постоянный контроль показателей свертываемости крови;
- своевременное выявление и лечение болезней сердца;
- подготовка к операции, включающая соблюдение всех рекомендаций врача;
- отсутствие серьезных физических нагрузок и стрессов
- верная и четкая обработка ран;
- соблюдение процедуры выполнения внутривенных инъекций;
- устранение проблем с венами;
- профилактика травматизма.
Чаще всего бороться с проявлениями эмболии вынуждены сосудистые хирурги. Но представители общей хирургии, кардиологии, травматологии и гинекологии также принимают участие в лечении, оказывают первую помощь пострадавшим.
Иногда удается растворить или удалить оперативным путем внутрисосудистый эмбол полностью и таким образом вернуть насыщение тканей и органов кислородом.
Но в сложных случаях и при несвоевременной диагностике или неверно выбранном лечении, наступает гибель тканей – случается некроз или инфаркт органа.
Наиболее серьезным исходом эмболии при инфаркте в важных для жизни человеческих органах будет летальный исход.
Ролик рассказывает о патогенезе образования ТЭЛА (тромбоэмболии легочной артерии)
Осложнения и прогнозы
Вероятность развития эмболии составляет всего 5-8 случаев на 100000 родов. Соблюдение рекомендаций врача помогает снизить вероятность появления опасного осложнения.
Исход зависит от того, насколько тяжелым было состояние беременной, как быстро приняты меры. Чаще всего патология заканчивается летальным исходом как для женщины, так и для ребенка. При молниеносной форме эмболия околоплодными жидкостями с вероятностью до 80% завершается смертью у матери и плода. Другие разновидности отклонения имеют большее количество благоприятных исходов, риск гибели снижается. Положительное завершение патологии возможно лишь при быстром начале медицинских манипуляций.
Если мать и ребенок выжили, нередко развиваются осложнения. У женщины часто возникает почечная недостаточность, нарушается кровоснабжение головного мозга. После родов возможно появление воспалительных процессов, гнойные образования.
Симптомы
Клинические проявления развиваются чаще всего в первом или во втором периодах родов или реже в последовом и раннем послеродовом периоде. Обычно на фоне бурных схваток, на фоне казалось бы внешнего благополучия внезапно развивается картина острой сердечно-сосудистой недостаточности: появляется цианоз лица и конечностей, озноб, одышка, чувство страха смерти, боли за грудиной, боли в эпигастрии, головная боль, высокая температура. Объективное состояние женщины тяжелое, женщина ведет себя беспокойно, мечется, покрывается холодным потом, нарастает удушье, артериальное давление снижается до 60-40 на 0 миллиметров ртутного столба, а в некоторых случаях вообще не определяется. Пульс составляет порядка 110-120 и более ударов в минуту. Дыхание редкое, учащенное и всегда поверхностное. Нередко развивается коллаптоидное состояние.
Эмболия околоплодными водами — это очень серьезная акушерская патология
Из-за нарастающей гипоксии мозга могут появиться судороги, причем сначала клонические судороги, а затем тонические судорги, что является очень неблагоприятным прогностическим признаком. Наблюдаются потери сознания и развивается коматозное состояние. Параллельно со всеми этими симптомами (причем развивается это молниеносно, буквально за несколько минут) развиваются отек легкого, дыхание становится шумным, нередко присоединяется кашель с отхождением пенистой мокроты, нарастает цианоз, в легких прослушивается масса влажных хрипов, кроме того появляются клинические проявления острой правожелудочковой недостаточности, границы сердца расширяются вправо и выслушивается ритм галопа, акцент второго тона на легочной артерии и в течение буквально несколько минут (иногда, если это хроническая эмболия, это может происходить в течение одного-двух часов) наступает гибель женщины от явлений легочно-сердечной недостаточности. Если врачам удается купировать первую фазу, то женщина остается жива, то развивается коагулопатическое кровотечение. В случаях, когда эмболия околоплодных вод развивается во время операции кесарево сечение, то все эти симптомы первой фазы легочно-сердечной недостаточности врачами просматриваются, так как пациентка находится под общим наркозом, но уже по окончании операции обнаруживается кровотечение несвертывающейся крови, то есть развиваются коагулопатическое кровотечение.
Диагностика
Поскольку эмболия начинается внезапно, отследить предпосылки к ее возникновению заранее затруднительно. Диагностика и лечение возможны лишь тогда, когда появились первые симптомы.
Первичную диагностику врач проводит по наблюдающейся симптоматике. Сначала оценивают дыхание: если оно сбивается, появляется одышка, прослеживаются быстро исчезающие единичные сухие хрипы, можно заподозрить эмболию. Доктор должен проверить пульс, измерить артериальное давление.
После этого матери придется сдать на анализ образцы крови. Необходимо оценить количество тромбоцитов, фибриногена. Затем исследуют скорость свертывания цельной крови и АЧТВ, представляющий собой показатель свертываемости биологической жидкости.
Третьим этапом являются обследования с помощью медицинского оборудования. Проводится электрокардиограмма, рентген легких.
Важная информация: Как лечить хронический идиопатический миелофиброз и его симптомы
После этого специалист оценивает состояние плода и подбирает подходящие методы терапии.
Причины
Основная причина развития эмболии околоплодными водами – это попадание амниотической жидкости (околоплодных вод) в кровоток матери. Это происходит из-за разницы внутриматочного давления (более высокое) и давления в венозных сосудах матери (более низкое).
К повышению внутриматочного давления приводят:
- многоводие (большой объем околоплодных вод);
- многоплодная беременность (наличие более одного плода в матке);
- тазовое предлежание плода (расположение плода тазовым концом вниз к внутреннему отверстию шейки матки);
- крупный плод (масса плода более 4000 граммов);
- аномалии родовой деятельности:
- чрезмерно бурная родовая деятельность (схватки сильные, частые);
- дискоординация родовой деятельности (схватки сильные, однако не приводят к достаточному раскрытию шейки матки и продвижению плода по родовым путям);
нерациональная стимуляция родовой деятельности (неадекватное применение утеротоников (препаратов, стимулирующих маточные сокращения)); ригидность шейки матки (шейка матки плотная, плохо поддается растяжению).
Фактором, способствующим снижению венозного давления у матери, является гиповолемия (обезвоживание, недостаточное количество жидкости в сосудистом русле) на фоне таких заболеваний матери, как:
- пороки сердца (нарушения строения сердца);
- сахарный диабет (повышение уровня сахара крови из-за недостатка или неправильной работы инсулина — гормона поджелудочной железы);
- гестоз (осложнение беременности с повышением артериального давления и нарушением функций почек).
Проникновение околоплодных вод в материнский кровоток возможно также при:
- несвоевременном вскрытии плодного пузыря (после полного раскрытия шейки матки);
- преждевременной отслойке нормально расположенной плаценты (плацента отделяется от стенки матки до рождения ребенка);
- предлежании плаценты (плацента располагается низко в полости матки и перекрывает внутренний зев шейки матки (выход из полости матки));
- разрыве матки (нарушение целостности тканей стенки матки);
- разрыве шейки матки (нарушение целостности тканей шейки матки);
- кесаревом сечении (оперативном родоразрешении).
Врач акушер-гинеколог поможет при лечении заболевания
Отошли воды при кесаревом сечении: что это значит, причины
Если отошли воды при назначенном плановом кесаревом сечении, то причинами подобного могут быть:
- преждевременное начало родовой деятельности;
- несостоятельность шейки матки – она не раскрыта, отличается малыми размерами.
Опасности излитие околоплодных вод не представляет, просто женщина будет экстренно прооперирована.
https://www.youtube.com/watch?v=aKsp-LaWk28
Если же воды отошли, а кесарево сечение не было запланировано, то это просто означает начало родов – нужно немедленно обратиться в роддом, четко следовать указаниям врачей. Если будет отсутствовать родовая деятельность, или контрольное ультразвуковое исследование плода покажет невозможность нормального родоразрешения естественным способом, то женщине будет проведено экстренное оперативное вмешательство.
При кесаревом сечении околоплодные воды отходят или естественным путем, или после прокола пузыря – это врач может сделать до введения анестезии или после инъекции в случае выполнения планового вмешательства. Крайне желательно, чтобы процесс произошел до разреза матки, потому что это поможет избежать эмболии околоплодными водами.
Что такое эмболия околоплодными водами роженицы?
Эмболия – это достаточно опасная патология. В некоторых случаях она даже приводит к летальным исходам как матери, так и ребенка. Это заболевание имеет еще второе название – тромбоэмболия.
Эмболия зачастую возникает у тех женщин, которые ранее уже рожали. При этом может также появиться отек самой плаценты. Как правило, эмболия (тромбоз), происходит во время родов. Лишь в некоторых случаях был отмечена болезнь на ранних послеродовых сроках.
Симптомы болезни:
Заподозрить появление эмболии во время рождения ребенка можно по нехватке кислорода у роженицы. Когда околоплодными частичками заполняются сосуды легких, образуется альвеолярный отек, вследствие чего нарушается функциональность газообмена и появляется гипоксия.
Это может сопровождаться отдышкой, учащенным дыханием, приступами удушья. Роженица начинает без особых причин кашлять. С кашлем начинает появляться пена и кровавая мокрота.
Эмболия ОВ
Эти все симптомы могут сопровождаться сильными болевыми ощущениями в районе живота и груди. Кожный покров бледнеет, на нем появляется периферический ционоз, иногда судороги и отечность мягкой мышечной ткани.
Дальнейшее развитие болезни может вызвать маточное кровотечение и точечное кровоизлияние эпидермиса. Очень часто резко падает артериальное давление, женщина теряет сознание, у нее останавливается дыхание и сердце.
Эмболия может быть нескольких видов:
- Коллаптоидная. Во время такой эмболии нарушается сердечно-сосудистая система, к примеру, снижается артериальное давление, женщина может потерять сознание.
- Судорожная. Появляются ритмичные сокращения мышечной ткани, которые чередуются с ее расслаблением.
- Геморрагическая. Сопровождается кровотечением из полости матки, носа.
- Отечная. Во время этой эмболии в легких накапливается жидкость, мешающая кислороду проникнуть в кровяной поток.
- Молниеносная. Заболевание протекает очень быстро, в этот период нарушается функциональность всех органов.
Эмболия имеет разные формы
Самая тяжелая форма заболевания – молниеносная. Именно она может привести к смерти.
Разновидности и симптоматика
Распознать эмболию возможно по ряду симптомов. Цвет кожи становится бледным, наблюдается холодный пот. Возникает озноб. Появляется кашель, быстро из сухого переходящий во влажный. Дыхание учащенное, поверхностное. Возникают болевые ощущения за грудиной, в верхних отделах живота. Болезненность отмечается в конечностях. Часто наблюдаются головные боли.
Отмечается синюшность губ, лица, конечностей. Часто женщина испытывает сильную тревожность, иррациональное чувство страха. Артериальное давление сильно снижается, пульс становится частым, плохо прощупывается. Отмечаются судороги, сильные кровотечения. Возможна потеря сознания.
Важная информация: Причины и лечение эозинофилии крови у взрослых
Симптоматика часто проявляется частично. Особенности зависят от того, какое количество околоплодной жидкости проникло в кровеносную систему.
Коллаптоидная форма
Коллаптоидная эмболия околоплодными жидкостями характеризуется отклонениями в функционировании сердечно-сосудистой системы. Артериальное давление сильно понижается, пульс учащается. Конечности бледнеют, при прикосновении холодные. Часто отмечаются обмороки. Сильно проявляется кардиальный шок.
Судорожная форма
Характерными симптомами такой разновидности являются неконтролируемые мышечные сокращения. Во время приступов наблюдается нарушение дыхания, отмечаются слабость, головокружения, тошнота.
Геморрагическая форма
Характеризуется обильными кровотечениями. Биологическая жидкость быстро вытекает из организма через нос, глаза, влагалище. При взятии пункций, установке катетеров кровь начинает течь из мест проколов.
Отечная форма
При данной разновидности тромбоэмболии амниотической жидкостью отмечается отек ткани легких, приводящий к острой дыхательной недостаточности. Дыхание шумное, сопровождается отхождением пенистой мокроты. Возникает одышка, кашель, сильное удушье. Характерно чувство страха. Отмечаются интенсивные болевые ощущения в области грудины. При несвоевременной медицинской помощи наблюдается остановка дыхания.
Молниеносная форма
Является самой тяжелой разновидностью патологии, при которой летальные исходы регистрируются чаще, чем при прочих. Развивается стремительно. Возникает недостаточность большей части внутренних органов. В 80% случаев спасти женщину и ребенка не удается, гибель обоих наступает в течение 1 часа по причине необратимого шокового состояния. Быстро поднимается температура тела, женщина теряет сознание. Вскоре останавливается сердце.