Роль защитника в нашем организме от проникновения чужеродных вирусов, бактерий, грибков и прочих паразитов выполняет иммунная система. Состояние, при котором иммунная система в силу разных причин дает сбой, и эти нарушения иммунной защиты имеют долгосрочный патологический характер, называется иммунодефицитом (иммунодефицитным состоянием, ИДС). Помимо этого, при иммунодефиците притормаживается или вовсе прекращается процесс обновления организма.
Иммунодефициты подразделяют на:
- первичные (наследственные, на генетическом уровне)
- вторичные (приобретенные в течение жизни).
Вторичные ИДС встречаются намного чаще, чем первичные. Хронические инфекционные болезни являются основным признаком иммунодефицитного состояния обоих типов.
Симптомы иммунодефицита.
Симптомы первичного и вторичного иммунодефицита имеют схожие проявления и признаки:
- частые обострения хронических заболеваний (верхних дыхательных путей, артрозы, артриты, болезни желудочно-кишечного тракта и др.)
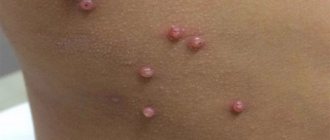
- повышенная восприимчивость к различным инфекциям
- хроническая слабость, подавленное настроение, усталость, потливость
- систематически повышенная температура тела до 37,7
- совмещение патологий разного происхождения при одном заболевании (Бактериальных, вирусных и грибковых инфекций)
- болезненность и увеличение лимфатических узлов
- частые аллергические реакции
Вторичные иммунодефицитные состояния
Более распространенными являются вторичные (приобретенные) имунодефицитные состояния, которые наблюдаются у детей, перенесших острые заболевания, приобретшие затем форму хронических. Также спровоцировать вторичные ИДС может и прием некоторых лекарственных препаратов.
Вторичным иммунодефицитным состояниям характерны выраженные иммунологические дефекты.
Основными причинами развития приобретенных (вторичных) ИДС являются:
- уремия;
- метаболические и врожденные заболевания;
- недоношенность новорожденных;
- хромосомные аномалии;
- цитостатики (лекарственные препараты, которые препятствуют клеточному делению);
- инфекции (ВИЧ, врожденная краснуха);
- лейкоз;
- хирургические травмы и вмешательства;
- гипотермия (переохлаждение);
- ожоговая болезнь.
Вторичным иммунодефицитным состояниям характерно нарушение клеточного и гуморального иммунитета. Приобретенные ИДС провоцируют срыв поствакцинального иммунитета у детей.
Вторичные иммунодефициты не являются результатом генетических дефектов: эти нарушения в иммунной системе детей развиваются в постнеонатальном периоде (до 1 года жизни).
Причинами, провоцирующими развитие вторичных ИДС, являются:
- погрешности в питании ребенка (его несбалансированность, некачественная питьевая вода);
- хронические бактериальные и вирусные инфекции;
- химиотерапия;
- нерациональный прием лекарственных препаратов;
- воздействие ядохимикатов, радиации;
- хирургические операции;
- физические нагрузки;
- травмы;
- стрессы.
Вторичные ИД классифицируют на системные (являются следствием поражения иммуногенеза) и местные (характеризируются локальными нарушениями иммунного аппарата кожи, слизистых и других тканей).
Вторичным иммунодефицитным состояниям “свойственны” следующие заболевания:
- грибковые, вирусные и бактериальные инфекции;
- нарушения в питании ребенка (истощение, кахексия и пр.);
- опухоли (гранулематоз, лимфолейкоз);
- сахарный диабет;
- длительные стрессы.
Диагностика иммунодефицита.
Проявление признаков первичного иммунодефицита происходит сразу после рождения ребенка или спустя небольшой промежуток времени.
Вторичный иммунодефицит могут развиться на любом этапе жизни.
Диагностика иммунной недостаточности включает в себя:
- первичный осмотр больного и сбор полного анамнеза
- общий анализ крови
- биохимический анализ крови
- генетические и иммунологические тесты (для первичного иммунодефицита)
- ПЦР-диагностика
- вирусологическое исследование
Специалисты, к которым стоит обратиться при подозрении на иммунодефицит:
- иммунолог
- вирусолог
- аллерголог
Лечение вторичных иммунодефицитных состояний
Лечение приобретенных ИДС заключается в:
- терапии различными иммунными препаратами (иммуноглобулинами, а также антитоксическими, антигриппозными и антистафилококковыми сыворотками);
- коррекции иммунитета фармакологическими препаратами (Имуран, Диуцефон, Декарис и пр.) и гормонами;
- переливании плазмы;
- применении средств, стимулирующих костный мозг.
При достижении ремиссии вторичного иммунодефицитного состояния нужно обязательно исключить возникновение инфекционных очагов в семье; избегать пребывания ребенка в местах большого скопления людей; исключить любой возможный контакт с вакцинами и аллергенами; все необходимые лечебные мероприятия проводить только в домашних условиях; принимать комплексы микроэлементов и витаминов.
Специально для — Марта Климчук
Лечение.
Проявление признаков иммунодефицита у детей и у подростков говорит о врожденной форме заболевания, а у взрослого – о приобретенной.
Лечение первичного иммунодефицита гораздо сложней и представляет собой комплексный подход:
- Постановка точного диагноза с определением звена иммунной системы, которое было нарушено.
- Заместительная коррекция недостающего звена иммунной системы (например, трансплантация костного мозга).
- Введение иммуноглобулинов – внутривенно или подкожно (противопоказано больным с сердечной недостаточностью).
- Лечение антибиотиками, противогрибковыми или противовирусными препаратами при возникновении инфекционных осложнений.
Лечение второго типа необходимо начинать с установления и устранения причины его появления. Затем врач-иммунолог назначает: прием антибиотиков, иммунотерапию и витаминотерапию.
Профилактика первичных иммунодефицитных состояний
Поскольку причина первичных ИДС заключается в генетическом дефекте, то избежать их с помощью профилактических мероприятий невозможно, но нужно принимать все необходимые меры для профилактики инфекций, а именно:
- проходить курсы профилактической антибиотикотерапии (принимать противогрибковые и противовирусные средства);
- необходимо вовремя делать все рекомендованные врачом вакцины;
- родители должны научить ребенка особо тщательно следить за личной гигиеной: принимать душ, тщательно мыть руки, вовремя чистить зубы, при этом стараться не повредить десны щеткой;
- также нужно следить за его питанием;
- родители должны ограничить любые контакты ребенка с простуженными людьми, стараться не давать ему быть в местах большого скопления людей.
Иммунная система обладает особыми физиологическими механизмами функционирования:
- распознавание антигена,
- активация иммунокомпетентных клеток,
- пролиферация клеток,
- дифференцировка,
- иммунорегуляция.
Если в одном или нескольких звеньях иммунной системы возникают дефекты, это приводит к иммунодефицитным состояниям.
По происхождению различают:
- первичные (генетически обусловленные),
- вторичные (возникающие в связи с инфекциями, инвазиями, опухолями, старением, ожогами, травмами и др.) иммунодефициты.
В зависимости от уровня дефекта выделяют:
- иммунодефициты, обусловленные преимущественным поражением В — звена;
- иммунодефициты, обусловленные преимущественным поражением Т- звена;
- комбинированные иммунодефициты.
Различают также иммунодефициты:
- гуморальные (самые частые),
- клеточные,
- клеточно-гуморальные.
Дефицит лимфоцитов, макрофагов, плазмацитов, гранулоцитов – это клеточная форма иммунодефицита. Дефицит иммуноглобулинов (антител) — это гуморальный иммунодефицит.
Первичные (врожденные) иммунодефициты. В основе первичных (врожденных) иммунодефицитов — генетический дефект, который может реализоваться на разных стадиях развития иммунокомпетентных клеток — стволовой клетки, этапах дифференциации Т- и В- клеток, при созревании плазматических клеток. Спектр хромосомных дефектов иммунитета достаточно широк — мутации, нарушения транскрипции и трансляции, генетически детерминированные дефекты мембран клеток. Особое значение придается аномалиям короткого плеча X — хромосомы, с которыми связан механизм иммунорегуляции. С областью HLA-D сцеплены гены Ir (силы иммунного ответа) и Is (супрессии иммунного ответа). Около трети первичных иммунодефицитов сцеплены с полом и передаются по наследству.
Проблема врожденных иммунодефицитов — это преимущественно проблема педиатрии, только в последние десятилетия после разработки методов диагностики и лечения первичных иммунодефицитов стало возможным продлевать жизнь этим больным (проблема оппортунистических инфекций, опухолей и т.д.). Иммунодефициты могут быть связаны с нарушением любого из звеньев иммунитета (т.е. не только Т — и В — лимфоцитов, но и макрофагов, комплемента, главной системы гистосовместимости, интерлейкинов и др.
Наиболее часто выделяют иммунодефициты, обусловленные:
- нарушениями гуморального звена иммунитета (гипо — и агаммаглобулинемии и др.;
- нарушениями функций тимуса и клеточного иммунитета;
- нарушениями в системе фагоцитоза;
- дефектами системы комплемента;
- тяжелыми комбинированными нарушениями.
Основные клинические проявления при первичных иммунодефицитных состояниях.
К общим проявлениям иммунодефицитов относятся:
- инфекционный синдром (гнойно — септические процессы связаны с нарушениями преимущественно гуморального иммунитета, оппортунистические вирусные, грибковые и протозойные заболевания — с дефектами клеточного иммунитета);
- желудочно-кишечные расстройства (нарушения всасывания, дефицит IgA, инфекции желудочно- кишечного тракта);
- опухоли иммунной системы;
- аллергический и аутоиммунный синдромы (атопии, аутоиммунные гемолитические анемии);
- частое сочетание с пороками развития (при врожденных иммунодефицитах);
гематологические изменения (снижение количества лимфоцитов и нейтрофилов, эозинофилия, анемия, тромбоцитопения).
Иммунодефицит у детей
В лечении первичного иммунодефицита у детей важна изоляция больных с источниками заражения. Когда инфекционные обострения не проявляются, ребенок может полноценно общаться с товарищами и ходить в образовательные учреждения. Важно, чтобы у ребенка не возникало взрослых вредных привычек. Нужно соблюдать правила гигиены в уходе за своим телом.
Детей с первичным ИД со всеми формами тяжёлой тотальной недостаточности антител и глубоким клеточным иммунодефицитом нельзя прививать живыми вакцинами против:
- эпидемического паротита,
- кори,
- полиомиелита,
- туберкулеза,
- ветряной оспы,
- краснухи.
Тем, кто проживает с ребенком с первичным иммунодефицитом, можно прививаться только инактивированной полиовакциной.
Противомикробное лечение больных первичным ИД заключается в назначении антибиотиков широкого спектра действия при угрозе инфекции (также эффективны комбинированные сульфаниламиды). Если препарат быстро не дает эффекта, его нужно менять. Если эффект есть, его применяют минимум 3-4 недели. Введение лекарств должно быть внутривенным или парентеральным. Одновременно применяют противогрибковые и, при наличии определенных показаний, противовирусные, антимикобактериальные и антипротозойные средства.
При иммунодефиците ребенку может потребоваться длительная противомикробная терапия – на протяжении многих лет или всей жизни.
Лечения детей с иммунодецифитом и гриппом:
- ремантадин
- амантадин
- занамивир
- ингибиторы нейраминидазы
- озельтамивир
При заболевании ветряной оспой или Herpes simplex детям с первичным иммунодефицитом приписывают ацикловир. А парагрипп лечат рибавирином. Контагиозный моллюск нужно лечить цидофовиром местно. Перед операциями и стоматологическими процедурами ребенку следует принимать антибиотики в профилактических целях. Чаще всего применяют диклоксациллин или амоксициллин, в сутки нужно 0,5-1,0 грамма.
Серьезный первичный или вторичный Т-клеточный иммунодефицит требует профилактики пневмоцистной пневмонии, если уровень CD4 лимфоцитов ниже 200 кл/мкл у детей старше 5 лет, менее 500 кл/мкл от 2-х до 5-ти лет, менее 750 кл/мкл от 1 года до 2-х лет и менее 1500 кл/мкл для детей до 1 года. Для профилактики применяется триметопримсульфометаксозол.
Коррекция иммунной недостаточности у детей:
- Заместительная терапия
- Иммунореконструкция
- Иммуномодулирующая терапия
Методы иммунореконструкции базируются на трансплантации костного мозга или стволовых клеток, полученных из пуповинной крови. При первичном иммунодефиците у детей заместительная терапия чаще всего базируется на назначении аллогенного иммуноглобулина. В последние годы вводится он внутривенно. Такие препараты имеют высокую стоимость, поскольку технология изготовления очень сложная. За границей в медпрактике часто встречаются подкожные вливания 10-16% иммуноглобулина, который изначально советовали для введения в мышцу.
Первичные иммунодефициты, которые лечат иммуноглобулинами:
- Х-сцепленная и аутосомно-рецессивная атаммаглобулинемия
- Синдромы недостаточности антител
- Гипер IgМ-синдром
- ОВИН, включающая дефицит ICOS, Bаff — рецепторов, CD19, TACI
- Дефицит субклассов IgG с дефицитом или без дефицита IgA
- Транзиторная младенческая гипогаммаглобулинемия
- Комбинированный первичный иммунодефицит
- Дефицит антител при нормальных уровнях иммуноглобулинов
Лечение больных ПИД детей с тотальными дефектами продукции антител
Необходима заместительная терапия препаратами иммуноглобулинов (вводятся внутривенно) плюс антибактериальные средства. Иммуноглобулины в таких случаях используются для терапии 1 раз в 3-4 недели на протяжении всей жизни от момента установления диагноза. Чтобы обеспечить профилактику бактериальных инфекций, нужна постоянная терапия антибактериальными препаратами в дозировках, соответствующих возрасту ребенка.
Для лечения обострений бактериальной инфекции необходима парентеральная антибактериальная терапия антибиотиками широкого спектра действия. При ОВИН и гипер IgM-синдроме постоянно применяются противовирусные и противогрибковые средства (также они могут применяться курсами, врач определяет это индивидуально). Детям с Х-сцепленным гипер IgM-синдромом необходимо лечение с помощью трансплантации костного мозга от HLA-идентичного донора.
Лечение вторичного иммунодефицита
Терапия в основном иммунотропная, которая делится на 3 направления:
- заместительное лечение (лейкоцитарная масса, иммуноглобулины, плазма)
- активная иммунизации
- препараты иммунотропного действия
Выбор иммунотропного лечения зависит от остроты инфекционно-воспалительного процесса и выявляемого иммунологического дефекта. Вакцинотерапия в данных случаях имеет профилактическую роль, применяется только при отступлении симптомов болезней.
Для заместительной терапии при иммунодефиците у детей применяются внутривенные иммуноглобулины, основное действующее вещество которых – специфические антитела, их получают от доноров. Широко применяемые препараты внутривенных иммуноглобулинов с содержанием только IgG:
- октагам
- габриглобин
- интраглобин
Иммунотропное лечение вторичного иммунодефицита у детей
Эффективность антимикробного лечения можно повысить за счет одновременного применения иммуномодуляторов, которые часто используются для лечения вторичного иммунодефицита. Иммуномодуляторы должны составлять часто комплекса вместе с этиотропным лечением инфекционного процесса. Дозировка и схемы назначаются врачом, они должны соответствовать инструкции препарата. При неэффективности коррекцию схемы или препаратов лечения проводит только врач.
Целесообразен иммунологический мониторинг во время применения иммуномодуляторов для детей. Для лечения ИД с поражением клеток моноцитарно-макрофагальной системы целесообразно применять галавит, полиоксидоний (азоксимер), рибомунил, бронхомунал. При дефектах клеточного звена иммунитета эффективность оказывают такие препараты: тактивин, полиоксидоний, тималин, тимотен (альфа-глутамил-триптофан), имунофан.
В осторой фазе инфекционной болезни иммуномодуляторы применяют осторожно. Цитокины назначаются только если есть лимфопения, лейкопения, низкая спонтанная активация нейтрофилов. Иначе они могут вызвать системный тяжелый воспалительный ответ, результатом которого станет септический шок. В таких случаях безопасен полиоксидоний. Он оказывает не только иммуномодулирующий эффект, но обладает антиоксидантными и детоксицирующим свойствами.
Иммуностимуляторы для лечения иммунодефицита у детей
Среди системных иммуномодуляторов эффективны препараты индукторов интерферонов – таблетки Лавомакс. Действующим их веществом является тилорон 0,125 г. Он активизирует клеточные иммунные механизмы. Синтез интерферонов при введении Лавомакса в крови определяется через 20-24 ч после приёма препарата. Схема применения: первые двое суток по 1 таблетке, затем по 1 таблетке через день. Доза на один курс для детей составляет 10-20 таблеток.
Патологическая физиология
Среди иммунодефицитов этой группы выделяют три формы: с поражением Т-лимфоцитов; с поражением В-лимфоцитов; сочетанные иммунодефициты. при которых поражены и Т-, и В-лимфоциты.
В настоящее время выделено 17 типов иммунодефицитных состояний, характеризующихся различными патогенетическими основами и, соответственно, различной клиникой. В качестве примера рассмотрим сочетанные иммунодефициты, являющиеся наиболее тяжелой формой поражения системы иммунной защиты организма.
Сочетанные иммунодефициты — это наиболее глубокие дефекты клеток иммунной системы. У страдающих ими больных нет ни Т-, ни В-лимфоцитов. Они передаются по типу аутосомно-рецессивного и сцепленного с X-хромосомой рецессивного наследования.
У таких больных уже в первые месяцы жизни отмечают упорную инфекцию легких, хронические поносы, истощение и задержку роста. Эти симптомы прогрессируют, не поддаются никакому лечению, и через один-два года жизни такие дети погибают. У этих детей при обследовании обычно не обнаруживают миндалин, лимфатические узлы крайне малы или отсутствуют, содержание лимфоцитов в крови обычно уменьшено. как правило, резко снижен уровень иммуноглобулинов. Соответственно, выработка антител в организме либо резко угнетена, либо даже полностью прекращена.
Другие иммунодефицитные состояния протекают гораздо более легко, однако над больным в течение всей его жизни висит угроза смерти от инфекции, которая у нормального человека может вызвать, как правило, лишь легкое недомогание.
Лечение иммунодефицитов сводится в основном к двум воздействиям: к хроническому введению в организм иммунных глобулинов, что, по существу, является заместительной терапией и дает эффект лишь до той поры, пока не прекращается введение иммуноглобулинов, и к пересадке иммунокомпетентных органов — костного мозга и тимуса. Как и любая другая трансплантация, этот метод наталкивается на барьер тканевой несовместимости и отторжение трансплантата, хотя у больных с иммунодефицитами уровень тканевой несовместимости донора и реципиента является сниженным, именно вследствие нарушения иммунной защиты. Но в любом случае успех лечения данным методом зависит от того, насколько тщательно в плане тканевой совместимости был подобран трансплантат. Сейчас разработан способ пересадки больному с иммунодефицитом тимуса и грудины, взятых от мертворожденного ребенка. Преимущество такой операции перед другими заключается, во-первых, в том, что сразу пересаживаются продуценты и Т- (тимус), и В-лимфоцитов (костный мозг грудины), во-вторых, в анатомической общности этих двух органов, а, в-третьих, в связи с тем, что эмбриональные ткани легче приживаются у реципиента.