Общая информация
Иногда требуется лечение пиодермии как самостоятельной болезни, в других случаях патологию провоцируют иные нарушения здоровья. Известно, что повышен риск пиодермии у страдающих диабетом, так как нарушается работа кровеносной системы, кожные клетки недополучают питательные компоненты, необходимые для нормального функционирования.
Понять, что требуется лечение пиодермии, можно по широкому списку симптомов. Для большинства случаев характерно изменение оттенка больных областей кожи: покровы становятся красноватыми, затем на них появляются высыпания, гнойные волдыри. При отсутствии лечения происходит вскрытие пузырей, на их месте формируются язвы. Без адекватной терапии такие очаги заживают очень долго.
Пиодермии в хронической форме, спровоцированные стафилококками, с высокой степенью становятся причиной формирования рубцов на коже.
Одна из разновидностей пиодермии – фолликулит. Сходными проявлениями отличаются и карбункулы. Эти диагнозы ставят, если патологические процессы поражают кожные области в местах скопления волосяных луковиц. Чаще требуется лечение пиодермии такого формата в промежности, подмышечных впадинах.
Виды и симптомы
Поражение эпидермального слоя при пиодермии может быть как поверхностным, так и глубоким, а характер протекания заболевания — острым или хроническим. В зависимости от присутствия того или иного возбудителя, различают три вида болезни:
- стафилококковый — стафилодермия;
- стрептококковый — стрептодермия;
- смешанный — стрептостафилодермия.
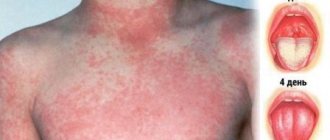
На фото ниже можно увидеть, как выглядят основные признаки стрептококковой формы у взрослых.
Стафилококковая пиодермия, как правило, сопровождается инфицированием поверхностных слоев кожи. Ее разновидностями являются следующие заболевания:
- Остиофолликулит — поражение волосяного фолликула с образованием гнойных пустул. Чаще всего появляется на лице в зоне бороды и усов, а также на других участках тела, где возможен рост волос. После исчезновения гнойников не остается шрамов.
- Фолликулит — появление на месте волосяных луковиц красных папул, трансформирующихся в узелки с серо-зеленым гноем. После затухания воспалительного процесса образуется шелушащееся пятно, а затем — шрам.
- Везикулопустулез — инфицирование потовых желез. В основном встречается у новорожденных и детей до трех лет. На месте поражения (подмышками, в паху или под волосами на голове) начинается потница, а затем образуются гнойнички.
- Сикоз — хроническое воспаление волосяных фолликулов с периодическими рецидивами. Поражает волосистую часть головы, кожу усов, бровей и бороды, паховую зону.
- Фурункулез — образование воспаленных болезненных узелков с гнойным содержимым — фурункулов. Возможно повышение температуры и головные боли. Поражает отдельные части тела (шея, ягодицы, предплечья), но может иметь и генерализованный характер.
- Карбункул — гнойно-некротическое воспаление нескольких волосяных фолликулов одновременно с образованием обширного инфильтрата, наполненного гноем. Болезнь сопровождается высокой температурой, тошнотой, рвотой, невралгическими болями.
- Гидраденит — образование на потовых железах инфильтрата с каналом для выделения гноя. Наблюдается покраснение кожи, отечность, повышение температуры тела, общее недомогание. Болезнь носит хронический характер с периодическими рецидивами.
Стрептококки поражают верхние слои кожи, образуя фликтены — пузырьки, наполненные экссудатом. К самым распространенным видам стрептодермии относятся:
- Импетиго Фокса — высокозаразное заболевание, поражающее не только кожу, но и слизистые оболочки полости рта, носа, глаз и бронхов.
- Заеда — эрозия щелевидной формы, расположенная в уголках рта. Сопровождается покраснением, отеками, часто носит хронический характер.
- Простой лишай — появление на лице, руках и ногах розовых пятен, покрытых небольшими чешуйками. Обычно встречается у детей в весенний период.
- Паронихия — инфицирование ногтевого валика с образованием пузырей. Кожа приобретает синеватый оттенок, а ногтевая пластина тускнеет и деформируется.
- Рожистое воспаление — поражение подкожно-жирового слоя и лимфатических сосудов. Кожа при этом алого цвета, горячая на ощупь, напоминающая кожуру апельсина.
- Целлюлит — поражает ноги и лицо, вызывая отеки, покраснение, образование пузырей. Протекает с повышением температуры, ознобом, сильными болями.
- Эктима — единичные или множественные пузырьки, сосредоточенные на ногах и ягодицах. При засыхании фликтены образуются язвы, а затем рубцы.
У людей с особо ослабленным иммунитетом может наблюдаться одновременное воздействие стрепто- и стафилококковой инфекции. В этих случаях поражены глубинные слои кожи со склонностью к периферическому росту. Возможно даже изъязвление эпидермального покрова.
Самым распространенным признаком заболевания у детей является сыпь в виде желтых гнойных точек, на месте которой обрпазуются гнойные пузыри, подсыхающие с формированием корочек.
При отсутствии лечения на месте пузыря может появиться язва, а затем рубец. К другим симптомам заболевания у ребенка относятся:
- зуд и жжение;
- покраснение кожи;
- болезненность;
- припухлости.
Симптомы проявления пиодермии у детей раннего возраста можно увидеть на фото ниже.
Диагностика болезни
Чтобы подобрать оптимальную программу лечения пиодермии лица, тела, паховой области и других участков, необходимо сначала сделать ряд специфических анализов для подтверждения диагноза. На приеме доктор берет соскобы с больных участков кожных покровов и направляет их в лабораторию для тщательного исследования. При наличии пузырей получают образцы их содержимого. Выявив возбудителя, можно окончательно понять, имеет ли место пиодермия или пациент страдает другим заболеванием.
Кроме соскоба, врач собирает жалобы, узнает особенности быта больного для составления анамнеза. Как правило, пациенты не слишком тщательно соблюдают правила гигиены, и это способствует активному развитию патологической микрофлоры. Клиническая картина при пиодермии существенно отличается от других кожных заболеваний, поэтому диагностика редко представляет собой сложную задачу.
Механизм развития
Пиодермия относится к заразным заболеваниям, то есть может передаваться при непосредственном контакте от больного человека к здоровому.
В зависимости от вида болезнетворных микроорганизмов это происходит следующим образом:
- стафилококковая инфекция распространяется контактным путем — через руки, одежду, посуду, бытовые предметы;
- стрептококковая инфекция в 95% случаев передается воздушно-капельным путем, поскольку возбудитель находится в основном на слизистых оболочках верхних дыхательных путей.
Инкубационный период может длиться от 3 до 10 суток. Механизм развития пиодермии имеет две основные формы:
- Первичная — возникает на неповрежденной здоровой коже.
- Вторичная — является осложнением других заболеваний (потницы, экземы, чесотки).
Заражение новорожденных детей возможно внутриутробно, если будущая мать перенесла инфекционное заболевание, или после родов при контакте с больными людьми и инфицированными предметами.
Откуда пришла беда?
Прежде чем вникать в суть симптомов, лечения пиодермии, необходимо разобраться с тем, что приводит к развитию болезни. Спровоцировать патологические процессы могут три бактериальные разновидности из семейства кокков: пио-, стафило-, стрептококки. В крайне редких случаях болезнь провоцируют другие возбудители. Ученые выяснили, что микроорганизмы, способные стать причиной пиодермии, в норме обитают на кожных покровах любого здорового человека. При понижении иммунитета, ухудшении кожного питания колонии начинают размножение, что приводит к патологическим процессам. Чаще требуется по причине симптомов пиодермии лечение лицам, страдающим:
- диабетом;
- нарушениями функциональности ЖКТ;
- сбоями в работе кроветворных органов;
- гормональным дисбалансом.
Причины и факторы риска
Гноеродные бактерии — стафилококки и стрептококки, являющиеся в подавляющем большинстве случаев возбудителями пиодермии, присутствуют на кожных покровах и слизистой оболочке каждого человека и не приносят особого вреда. К сдерживающим факторам относятся:
- высокая плотность поверхностного слоя кожи;
- механическое удаление микроорганизмов при естественном слущивании и водных процедурах;
- препятствование пота и выделений сальных желез проникновению бактерий в глубину кожных эпидермиса.
При снижении иммунитета патогенные микроорганизмы активизируются и поражают кожные покровы.
К негативным условиям, способствующим развитию пиодермии, относятся:
- микротравмы, ссадины, царапины и другие поражения;
- длительное лечение гормональными препаратами или антибиотиками;
- перегревание или переохлаждение организма;
- несбалансированное питание;
- заболевания эндокринной системы, в том числе сахарный диабет;
- нервное истощение;
- наследственная предрасположенность;
- недостаточная или избыточная масса тела;
- наличие хронических заболеваний.
Причиной активизации патогенной микрофлоры могут стать профессиональные условия — работа в сырых и жарких помещениях, длительное нахождение на холоде.
В группе риска находятся работники сельского хозяйства и некоторых отраслей промышленности. Спровоцировать развитие болезни может несоблюдение элементарных гигиенических требований.
Большинство случаев пиодермии у детей приходится на возраст от рождения до 12 месяцев. Заражение происходит контактным путем через игрушки, предметы личной гигиены, постельные принадлежности, грязные руки.
Очень часто причиной возникновения заболевания является недостаточное соблюдение правил гигиены. Если ребенок долгое время находится в мокрых пеленках, и его нежная кожа соприкасается с мочой или калом, появляется раздражение, которое будет «воротами» для проникновения в организм крохи патогенной микрофлоры.
Нежный возраст
Довольно часто приходится подбирать препараты для лечения пиодермии у детей. Выше процент заболеваемости среди младенцев. Большинство случаев объясняются недостаточной гигиеной, что приводит к нагноению в пупковой области. Природная защита кожи в младенческом возрасте довольно слабая, поэтому риск развития болезни существенно выше, нежели у лиц постарше. Из статистики известно, что до 40 % всех случаев кожных детских болезней – именно пиодермия.
У детишек постарше пиодермия объясняется частыми травмами, получаемыми во время игр. Особенную сложность все эти случаи представляют в силу ограниченности применимости разных препаратов для терапии малолетних пациентов. Широко распространена практика лечения пиодермии народными средствами – считается, что домашние рецепты эффективны, но безопасны. Правда, даже их применение следует практиковать только под контролем доктора.
Лечение пиодермии у взрослых
При подозрении на пиодермию нужно обратиться к дерматологу. Только специалист после осмотра и опроса может поставить диагноз и назначить лечение! Однако пациент еще до визита к врачу должен придерживаться правил:
- Нельзя брить волосы в пораженной гнойниками зоне, чтобы не спровоцировать распространение патогенной флоры. Мешающие уходу за кожей волоски нужно аккуратно срезать ножницами.
- Нежелательно мочить пораженные участки кожи. При тяжелых формах поражения, охватывающих лицо и тело, запрещены любые водные процедуры, но участки здоровой кожи можно протирать влажной губкой.
- Пиодермия не заразное заболевание, но меры предосторожности должны соблюдаться. У больного члена семьи должны быть собственные посуда, постельные принадлежности и полотенца.
- Сам гнойник трогать нельзя, но вот примыкающую к нему кожу следует обрабатывать салициловой кислотой, раствором марганцовки или любым другим антисептическим средством. Особое внимание уделяйте чистоте рук, которые нужно часто мыть, чтобы предотвратить инфицирование здоровой кожи.
- Обратить внимание на питание – в рационе уменьшить количество потребляемых соли и легко усвояемых углеводов, больше есть кисломолочной продукции, овощей и фруктов. Замечено, что алкоголь и блюда, изобилующие экстрактивными веществами – бульоны, копченные мясо и рыбу, а также колбасные изделия.
Внимание! В случаях, когда пиодермия принимает затяжной характер, пациент имеет хронические заболевания или в данный момент его иммунитет ослаблен, дерматолог может назначить лечение антибактериальными препаратами, предварительно выяснив тип возбудителя.
Для лечения пиодермий применяют:
Антибиотики. Хорошо себя зарекомендовали тетрациклины и макролиды. Следует знать, что Тетрациклин и Эритромицин не рекомендуются для лечения пиодермий у детей, а также у беременных женщин. Не стоит заниматься самолечением (не все антибиотики одинаково эффективны, например, пенициллин бесполезен при лечении большинства пиодермий) – нужный антибиотик может подобрать только врач!
Комбинированные антибактериальные препараты. Это могут быть Клафоран, Цефорин и другие цефалоспорины, которые назначают, если заболевание вызвано смешанной патогенной микрофлорой, так как комбинированные препараты губительно действуют на многие виды микроорганизмов.
Сульфаниламидные препараты. Не столь эффективны как антибиотики, тем не менее в нужных дозировках применение Бисептола и Сульфомонометоксина вполне оправдано, особенно если антибиотики противопоказаны или по какой-либо другой причине не могут применяться.
Специфическая иммунная терапия. Применяют для активизации защитных сил организма, причем часто в комплексе с антибиотиками; заключается в подкожном введении антигенов, стафилопротектинов и анатоксинов; используется при хронических и вялотекущих, но затяжных пиодермиях.
Для стимуляции иммунитета используют и физиопроцедуры, например, аутогемотрансфузию и ультрафиолетовое облучение крови. Кроме того, большинству пациентов показаны прием настойки лимонника или экстракта элеутерококка, а также прием витаминно-минеральных комплексов (по назначению врача), содержащих витамины группы В (В6 и В12).
Внимание! Фурункулы и карбункулы нельзя вскрывать самостоятельно. Уменьшить дискомфорт, возникающий при созревании гнойника, поможет ихтиоловая мазь, которую накладывают на кожное образование.
Правильное начало – залог успеха
Первое, что нужно сделать – это посетить доктора, едва появились симптомы пиодермии. Лечение у взрослых, детей выбирает квалифицированный врач, ориентируясь на особенности случая, индивидуальные непереносимости, течение и тяжесть патологии. Вести курс будет дерматолог, хотя с признаками болезни можно прийти на прием и к терапевту – врач выпишет направление к узкопрофильному специалисту.
На приеме доктор расскажет: сначала нужно коротко остричь волосы в области поражения. Лечение пиодермии головы, подмышечных впадин, паховой области и других участков с волосами предполагает строго их стрижку, бриться нельзя. Устранение длинных волос предупреждает перенесение бактерий на здоровые кожные участки.
Важное правило терапевтического курса – исключение водных процедур, кроме самых необходимых. Особенно важно соблюдать это правило, если пострадали большие территории, болезнь протекает тяжело.
Для поддержания сил организма врач порекомендует на время лечения придерживаться специальной диеты. Придется отказаться от:
- острого;
- жареного;
- спиртного;
- соленого.
Лечение пиодермии у взрослых, детей предполагает обработку пораженных участков анилиновыми составами, розовым раствором марганцовки. Если руки не заражены, ежедневно придется тщательно мыть их, используя антибактериальное мыло. Во время лечения важно постоянно стричь ногти, каждый день обрабатывать их раствором йода. Это позволит предупредить распространение патологических микроорганизмов по всей поверхности тела.
Профилактика пиодермии
Первичные мероприятия, позволяющие избежать инфицирования гноеродными бактериями:
- Соблюдать правила индивидуальной гигиены.
- Выполнять антисептическую обработку раневых поверхностей, порезов и царапин.
- Проводить своевременную терапию хронических заболеваний, провоцирующих патологию (сахарный диабет, гастриты, гормональные расстройства и другие).
- Избегать контактов с людьми, пораженными инфекцией.
Стрептококковые и стафилококковые пиодермии склонны рецидивировать, поэтому важно выполнять вторичную профилактику болезни:
- Периодически посещать дерматолога для планового осмотра.
- Обеспечивать коже антисептический уход.
- По рекомендации врача выполнять превентивное лечение (санация фокальных инфекций, ультрафиолетовое излучение и другие меры).
Варианты и подходы
Если болезнь протекает в хронической форме, практикуется лечение пиодермии антибиотиками. Выбор средства – строго на усмотрение врача. Доктор берет образцы с пораженных участков, выявляет, какая патологическая микрофлора присутствует, к каким веществам она чувствительна. На основании полученных сведений разрабатывают комплексный курс. Бактериологический анализ проводят методом посева, используя питательные среды.
Можно принимать средства для стимуляции иммунитета с целью повышения эффективности курса лечения пиодермии. Фото ниже демонстрирует, в частности, алоэ вера. Растет такое растение практически в каждом доме, а его противовоспалительные качества известны всем и каждому.
Впрочем, иногда необходимы более серьезные методы, чтобы подержать защитные силы организма. Врач может назначить переливание крови или ультрафиолетовые ванны. Такие процедуры позволят обеззаразить жидкость в кровеносной системе. Выбор методов для поддержания иммунитета зависит от тяжести и формы заболевания.
Основные принципы терапии
После тщательно проведенной диагностики, врач назначает лечение, которое преследует такие цели:
- устранение провоцирующих факторов;
- воздействие на очаг заболевания;
- недопущение распространения инфекции.
В зависимости от клинической формы и тяжести при лечении задействуют лекарства различных фармацевтических групп как для наружного, так и для внутреннего употребления.
Препараты для местной терапии
В случаях неглубокого поражения кожных покровов участки необходимо очистить от некротических тканей, а гнойники промыть антисептиками:
- бриллиантовый зеленый;
- метиленовый синий;
- Фукорцин;
- 1% раствор салициловой кислоты;
- 2% раствор борной кислоты;
- Генцианвиолет.
После вскрытия гнойники и фликтены обрабатывают 3% раствором перекиси водорода и смазывают дезинфицирующим средством.
Купание и мытье в период лечения ограничивают, а здоровую кожу вокруг очага заболевания ежедневно обрабатывают 0,1% водным раствором перманганата калия.
Для местного лечения пиодермии применяют бактерицидные наружные мази:
- Левомеколь;
- Цинковая мазь;
- Тимоген;
- Тридерм;
- Геоксизон;
- Фуцикорт.
Курс лечения этими препаратами составляет 1—2 недели. При отсутствии ожидаемого эффекта, а также при таких поражениях, как фурункул, карбункул, назначаются антибиотики в виде таблеток или инъекций. Длительность антибиотикотерапии зависит от тяжести заболевания, но не более 7 дней.
Проведение иммунотерапии
В случае хронической формы пиодермии с рецидивами, возникающими чаще, чем через 3 месяца, показано проведение специальной терапии, направленной на стимуляцию ослабленного иммунитета. Для больных с кожными заболеваниями показаны следующие препараты:
- сухая стафилококковая вакцина;
- антистафилококковый иммуноглобулин человека;
- стрептококковый бактериофаг;
- Лейкинферон.
Прежде чем назначать один из этих препаратов, определяют чувствительность к ним организма, для чего проводят специальное исследование — иммунограмму.
Особенности лечения детей
Лечить пиодермию у ребенка следует только под наблюдением врача, используя назначенные им препараты в строгой дозировке.
Для промывания кожи применяют примочки на основе 0,1% раствора марганцовки. Для предотвращения заражения наносят мази (Линкомициновая, Эритромициновая). При сильных нагноениях накладывают повязки с ихтиоловой мазью или линиментом Вишневского.
В сложных случаях показана антибиотикотерапия, введение иммуностимулирующих медикаментов, антигистаминных препаратов. Длительность курса лечения зависит от течения болезни и устанавливается врачом индивидуально для каждого пациента.
Народные средства
Быстро и эффективно вылечить пиодермию помогут препараты народной терапии, которые можно применить в домашних условиях. Наиболее популярные рецепты приведены ниже:
- Залить 1 стаканом кипятка 2 столовых ложки травы тысячелистника и выдержать на водяной бане 25—30 минут. Применять в виде примочек при гнойной сыпи несколько раз в день.
- Измельчить сырую свеклу, положить кашицу в марлю и прикладывать к гнойникам 2 раза в сутки.
- Лист 3-х летнего алоэ разрезать вдоль и вывернуть мякотью наружу. Протирать пораженные места утром и вечером.
- Столовую ложку сухих семян укропа залить 1 стаканом воды и довести до кипения. Настаивать 2 часа. Процедить и использовать для протирания пораженных участков.
Прежде чем применять народные средства для лечения пиодермии, необходимо проконсультироваться с врачом. Многие лекарственные травы являются аллергенами и могут усугубить течение заболевания.
Лечение в домашних условиях
Пиодермию в легкой форме можно вылечить дома. Конечно, сначала нужно прийти к доктору для уточнения диагноза, согласовать терапию с ним, но высока вероятность, что врач одобрит применение простых рецептов народной медицины, если патология протекает легко. Преимущество такого подхода – минимальный риск аллергической реакции, отсутствие системного воздействия на организм, стимуляция кожной регенерации. При правильном применении народных рецептов минимизируется риск рецидива.
Итак, с чего начать лечение пиодермии? На фото ниже – одуванчик. Это растение, привычное многим, зачастую считается сорняком, но знахари могут рассказать о его мощных целебных свойствах.
При пиодермии используют сушеные корневища, листья растения. На стакан кипятка необходимо взять пару чайных ложек, прокипятить смесь в течение не менее пяти минут, затем дать настояться восемь часов. Перед приемом лекарство подогревают. Разовая дозировка – половина стакана. Лекарство используют перед трапезой.
Есть много трав, способных помочь, если необходимо на фоне симптомов лечение пиодермии. На фото, к примеру, крапива. Используют ее в качестве чайной заварки, принимают в пищу ежедневно, как только захочется пить. Особенно выражен эффект от крапивного чая при фурункулах, нагноениях.
Использовать в пищу можно отвар ржаных зерен. Это лекарство рекомендуют при хронической форме болезни. Отвар употребляют несколько раз в день.
Классическая терапия
В лечении любых форм пиодермии используются антибактериальные препараты. Большинство из них применяется наружно. При осложненной стафилококковой пиодермии предусмотрено пероральное применение антибиотиков широкого спектра.
В остром периоде антибиотики назначают в течение недели. При переходе пиодермии в хроническую форму антибактериальная терапия длится до 15 дней. На помощь приходят антибиотики широкого спектра. Обычно это препараты пенициллинового ряда и цефалоспорины.
К распространенным препаратам из пенициллиновой группы можно отнести «Ампиокс» и «Амоксициллин». Эти антибиотики эффективны в отношении кокковых инфекций. Они способны разрушать клеточную структуру микроорганизмов и препятствует размножению бактерий. Оба средства используются 3 раза в день на протяжении периода, рекомендованного врачом. Из цефалоспоринов наибольшую популярность получили «Цефазолин», «Цефотаксим», «Цефалексин». Эти средства разрушают клеточную стенку бактерий и помогают справиться с инфекцией смешанного типа.
Из тетрациклинового ряда рекомендованы такие препараты, как «Доксициклин» и тетрациклина гидрохлорид. Эти средства блокируют выработку белка бактериями. Среди аминогликозидов нередко используются такие антибактериальные средства, как «Гентамицин» и «Амикацин». Они разрушают клетки бактерий и препятствуют синтезу белков. Аналогичным действием обладают макролиды. Так, «Кларитромицин» снижает активность внутриклеточных микроорганизмов и тормозит синтез белков.
Наружная обработка кожи при стафилококковой пиодермии является обязательным условием эффективного лечения. С этой целью используют такие препараты, как:
- бриллиантовая зелень – подавляет активность грамположительных бактерий;
- салициловая кислота – используется в виде мази, обладает противовоспалительным эффектом и размягчает верхний слой эпидермиса;
- раствор марганцовки – обеззараживает, нейтрализует негативное воздействие некоторых токсинов;
- хлоргексидин – используется в виде раствора или геля для наружного применения. Обладает повышенной активностью в различных средах, в том числе в крови человека и гнойном содержимом. Подавляет активность гноеродных бактерий, что особенно важно при стафилококковой пиодермии;
- «Триамцинолон» – препарат в виде крема для обработки пораженных участков. Обладает противоаллергическим действием и блокирует воспаление;
- «Фукорцин» – раствором обрабатывают кожу с целью снизить активность кокковой инфекции и блокировать действие грибов.
Вариантов множество
Лечение пиодермии народными средствами предполагает применение тысячелистника. На пару столовых ложек берут стакан кипятка, в течение часа настаивают смесь, затем сливают воду и используют для компрессов. Смоченные в настое марлевые тампоны прикладывают к пораженным участкам кожи.
Есть несколько вариантов применения дымянки. Из свежего растения можно выжать сок, который также применяется для примочек. В жидкости смачивают кусочек ваты, прикладывают к поврежденным областям. Другой вариант – мазь для лечения пиодермии. На столовую ложку сушеных листьев будет 50 г вазелина, тщательно перемешивают. Лекарством намазывают больные кожные покровы.
Корни аира смешивают с подсолнечным маслом (жидкости – в десять раз больше, чем растения), треть часа варят, дают остыть, сцеживают и принимают в пищу по столовой ложке. Оптимальная программа – дважды перед трапезой до полного выздоровления. Другой вариант использования масла – смешать его с чистотелом в аналогичных указанным выше пропорциях, применять лекарство для смазывания больных участков кожи.
До чего красивы всегда бывают березы на фото! При симптомах пиодермии лечение взрослых, детей можно практиковать с использованием почек, листьев, сока этого замечательного дерева, не зря считающегося одним из символов нашей страны. Самый простой вариант, он же – наиболее эффективный – это лекарство на березовых почках. На столовую ложку продукта берут стакан воды, кипятят треть часа, дают остыть, затем сливают воду и применяют ее для обработки пораженных участков.
Простые и эффективные средства можно сделать и из других подручных продуктов. Например, свеклу очищают, измельчают, а кашицу наносят на гнойные воспаления. Не сложнее использовать картофель: корнеплод также очищают и измельчают, наносят на марлю, закрепляют ее с помощью бинта на больной зоне и оставляют на два часа, после чего заменяют массу на новую.
Меры профилактики
Для предупреждения появления пиодермии врачи рекомендуют следующие защитные и профилактические мероприятия:
- соблюдение общего гигиенического режима и правил личной гигиены;
- занятия спортом и физические нагрузки;
- полноценное, регулярное питание с высоким содержанием овощей и фруктов;
- обязательную обработку антибактериальными растворами даже мелких травм кожной поверхности;
- своевременное обращение к специалисту и профессиональное лечение;
- изоляцию из коллектива лиц, пораженных пиодермией до полного их выздоровления;
- санирование очагов хронической инфекции зева и носоглотки;
- витаминотерапию;
- ультрафиолетовое облучение.
Выздоравливайте!
Эффективно и просто
Выше можно видеть алоэ (в материале присутствует фото). При симптомах пиодермии лечение с использованием этого растения возможно в форме настойки. Ежедневно больные участки протирают лекарственным средством. Наибольшую эффективность алоэ показывает при наличии нагноений.
Калиновый сок смешивают с водой (пара столовых ложек на стакан), протирают готовым составом больные области. Другой вариант для внешнего применения – настой из укропных семян (предварительно истолочь). На стакан воды – столовую ложку продукта. Укроп заливают кипятком и настаивают 10 минут.
Считается, что пользу принесет смесь из листьев земляники, грецкого ореха, фиалки. В состав добавляют череду. Готовят настой с учетом следующих пропорций: на литр воды – 50 г смеси трав. Заливают сухой продукт кипятком, настаивают полчаса, сцеживают жидкость и используют в пищу. Разовая доза – половина стакана, частота – до шести раз в сутки.
На стакан кипятка берут столовую ложку смеси из равного количества лопуха, девясила, грецкого ореха (листвы). Все вместе кипятят 10 минут, затем сцеживают жидкость и используют в пищу. Дозировка – стакан. Между приемами следует выдерживать трехчасовые промежутки.
На пару стаканов тщательно перемолотых тополиных почек берут половину стакана растительного масла, дают настояться в течение дня, кипятят на малом огне, дожидаются остывания. Готовый препарат применяют на пораженных участках, смазывая им кожные покровы.
Хороший вариант местного лечения – смесь из воска, смолы ели, сливочного масла. Компоненты берут в равных объемах, смесью намазывают больную зону.
Наконец, народные знахари могут порекомендовать спирт с чесноком. Продукты берут в равных количествах, корнеплод измельчают в кашицу. Лекарство используют для местной обработки гноящихся участков, сверху накладывают три слоя марли и фиксируют повязкой. Препарат подсушит кожные покровы, раскроет поры, предупредит размножение патологических микроорганизмов. Повязку меняют три раза ежедневно. Лекарством пользуются, пока не будет достигнуто полное выздоровление.
Лечение глубокой пиодермии
В хирургии существует правило: «Если имеется гной – его следует удалить». Поэтому если проявляются признаки скопления даже небольшого количества гноя, это является показанием для его эвакуации хирургическим методом. Ранее предпринимаемые попытки пункции гнойников и отсасывания гноя оказались неэффективными – гнойная полость должна быть широко раскрыта для адекватного оттока патологического содержимого.
Строго воспрещено:
- вскрывать участки гноя самостоятельно – такую манипуляцию должен проводить хирург в условиях поликлиники либо хирургического стационара;
- греть очаги нагноения – это может быть чревато более широким распространением патологического процесса.
Хирургическое вмешательство может быть разного объема в зависимости от размеров гнойного очага, но зачастую проводятся следующие манипуляции:
- вскрытие гнойного очага. При этом всегда следует помнить о наличии возможных «карманов», гнойных затеков, поэтому вскрытие должно быть при необходимости широким;
- санация (очистка) гнойного очага методом промывания антисептическими растворами;
- дренирование резиновыми выпускниками (узкими длинными полосками), а при вскрытии больших гнойных очагов – тонкими полихлорвиниловыми трубками. Конец выпускников или трубок вводят в полость гнойника, другой выводят наружу для выведения остаточного гнойного содержимого и промывных вод;
- накладывание повязки с гипертоническим раствором.
Ушивание послеоперационной раны не проводится.
Одновременно привлекают консервативную терапию. В ее основе – следующие назначения:
антибактериальные препараты. Сперва применяются антибиотики широкого спектра действия, далее, когда будут готовы результаты бактериологического посева, назначаются антибактериальные препараты с учетом чувствительности возбудителя к ним;
- обезболивающие средства;
- перевязки. До полного очищения послеоперационной раны применяются антисептические препараты местного назначения, далее – регенерирующие средства, ускоряющие зарастание полости бывшего гнойника грануляционной тканью:
- стафилококковый анатоксин, антистафилококковая гипериммунная плазма – в сложных случаях.
Комплексный подход – залог успеха
К сожалению, нет такого уникального рецепта, который бы описывал, какое подходит всем и каждому (да еще бы и демонстрировал на фото!) лечение пиодермии. У взрослых, детей болезнь чаще провоцируется недостаточно ответственным соблюдением правил гигиены, но этот фактор далеко не единственный. Проанализировав состояние пациента, доктор сможет понять, какие пункты нужно включить в терапию. Это могут быть:
- лечение основной болезни;
- исключение агрессивных факторов, угнетающих здоровье кожных покровов;
- назначение специфической диеты;
- запрет на некоторые процедуры;
- прием медикаментов;
- гигиенические и санитарные меры обработки очагов воспаления.
Довольно часто пиодермия наблюдается по причине дисбаланса гормонального фона, эндокринных нарушений и неправильного метаболизма, низкого иммунитета. В этих случаях показано начать лечение главной болезни, параллельно применяя средства для ослабления симптоматики пиодермии. Устранив или сгладив влияние на организм основной проблемы, можно избавиться от кожных высыпаний.
Иногда пиодермию провоцируют:
- перегрев;
- переохлаждение;
- грязь;
- химические вещества;
- раны.
Лечение болезни предполагает исключение всех этих факторов, иначе никакой курс, даже самых мощных препаратов, не даст результата.
Во время терапии необходимо питаться белковой пищей, избегая углеводов. Показаны кисломолочные продукты и богатые клетчаткой овощи, фрукты. Для облегчения местных проявлений пиодермии пораженные участки дважды ежедневно промывают салициловым спиртом.
Симптоматика
Симптомы и лечение пиодермии подробно описаны на многочисленных порталах в сети, посвященных кожным заболеваниям. Чтобы распознать диагноз, требуется знать, как проявляется болезнь в пораженном организме.
Пиодермия может сопровождаться зудом и высыпаниями.
Симптоматика представлена следующими состояниями:
- появление кожной сыпи;
- ощущение зуда и дискомфорта;
- гнойные выделения из центра новообразований;
- гиперемия кожных покровов;
- повышенная отечность;
- фурункулы, фолликулиты, карбункулы, сикоз.
Пиодермия чешется, поэтому симптоматика негативно сказывается на состоянии нервной системы, провоцирует повышенную нервозность, агрессию, эмоциональный спад, депрессию. Если не лечиться болезнь становится хронической, где периодические приступы меняют периоды ремиссии.
Нюансы лечения
Если пиодермия сопровождается воспалением фолликулов, фликтенами, остиофолликулитом, пациенту показана процедура вскрытия гнойных образований. Проводится строго в стерильных условиях с применением специальной иглы, после чего поверхности тщательно обрабатывают зеленкой. Если пиодермия развивается в форме сикоза, усы и бороду можно удалять только строго вручную.
Стафилодермия требует применения ихтиола. Препарат накладывают на вызревающие гнойники, а после их вскрытия используют повязки со специальным медикаментозным раствором (по выбору доктора). Когда гной сойдет, можно использовать антибиотики в форме мази. При импетиго образующиеся корочки обрабатывают фукорцином, дополняют курс антимикробными препаратами. Широкое распространение получила синтомициновая эмульсия и:
- «Левосин».
- «Левомеколь».
Иногда пациентам назначают антимикробные препараты системного влияния. Показаниями для такой терапии будут:
- жар;
- интоксикация;
- большие площади заражения;
- воспаление лимфатических узлов;
- лимфангиит;
- гнойные воспаления на лице.
Шире всего используют средства из пенициллинового ряда – «Амоксиклав» и его аналоги, а также содержащие эритромицин, левомицетин препараты. Для повышения эффективности больному показаны поливитаминные комплексы, иммуностимуляторы. Если пиодермия протекает очень тяжело, принимают стафилококковый анатоксин.
Осложнения
При П. возникают аллергические высыпания (син. пиоаллергиды), чаще после раздражающей местной терапии первичных очагов П. (импетиго, фурункула, гидраденита, хрон, глубокой П. и др.) или после введения иммунных препаратов (вакцины, стафилококкового анатоксина и др.). Пиоаллергиды могут проявляться лихеноидными, пустулезными, эритематозными, эритематосквамозными, экзематозными, полиморфными высыпаниями. Они появляются внезапно, иногда сопровождаясь недомоганием, головной болью, повышением температуры тела и другими общими явлениями. Специфические аллергические кожные реакции (см. Кожные пробы) при наличии пиоаллергидов резко положительны.
Пиококки из крови не высеваются и большей частью не обнаруживаются и в пиоаллергидах. В иммуннобиологическом отношении пиоаллергиды являются противоположностью так наз. пиемидов, или пиемических дерматозов, к-рые представляют собой сыпи, возникающие гематогенным путем при стафилококковом или стрептококковом сепсисе, сопровождающемся обычно анергией. Пиемиды, особенно стафилококковые, характеризуются истинными полиморфными высыпаниями с пустулезным компонентом (пятна, узелки, пузырьки, поверхностные и глубокие пустулы, плоские инфильтраты и др.); из крови высевают пиококки. Пиемиды свидетельствуют о тяжелом течении пиококкового процесса.
Факторы и методы
Оптимальный курс лечения выбирают, учитывая не только форму болезни, но и возраста пациента. Сложнее всего приходится маленьким детишкам. Локализованную форму обычно устраняют в домашних условиях, но строго следуя рекомендациям доктора. Для контроля выздоровления обязательно придется посетить врача.
При пиодермии у новорожденного очаги воспаления обрабатывают антисептиками, антибиотиками. Применяют спирт, анилиновые препараты, календулу в форме настойки (продается в любой аптеке), салициловую кислоту. Если участки зудят и отекают, ребенку дают антигистаминные. Конкретный вариант выбирают, исходя из допустимости его употребления малолетними детьми. Точные указания на возрастные ограничения есть в инструкции по применению.
Если одновременно у малыша появилось несколько очагов воспаления, используют мази с антимикробными компонентами (тетрациклин, метронидазол, эритромицин). При фурункулах, появившихся в небольшом количестве, на расстоянии друг от друга, показана мазь Вишневского и иные препараты, эффективные при очагах нагноения.
Недопустимо самостоятельно выдавливать содержимое гнойничка. Особенно опасно это, если пиодермия появилась на лице. Высока вероятность заражения крови, менингита, при котором воспаляются оболочки головного мозга. Если начать терапевтический курс, постепенно фурункул пройдет сам.
Причины пиодермии
Провоцирующими факторами развития пиодермии являются перегревание или охлаждение, высокая влажность воздуха, загрязнение поверхности кожи, переутомление, стрессовые состояния, повреждения кожных покровов различной степени тяжести, болезни органов желудочно-кишечного тракта и обмена веществ.
При пиодермии чаще всего поражаются потовые и сальные железы, волосяные фолликулы, но встречается и более глубокое проникновение инфекции, при которой развиваются фурункулы с одним гнойным стержнем или карбункулы с двумя и более стержнями.
Пиодермия может быть острой и хронической, характер течения болезни и её тяжесть зависит от общего состояния организма, глубины очага воспаления, а также наличия сопутствующих заболеваний.
Тяжелый случай
Если состояние пациента плохое, показаны инфузии (внутривенные вливания). Используют растворы с солями и глюкозой, в том числе полигюкин, реополигюкин. Конкретный выбор остается за доктором.
Выбрать самый удачный антибиотик можно если предварительно проверить чувствительность микрофлоры к разным веществам. Исходя из этого, принимают решение в пользу цефалоспорина, пенициллина, макролидов, фторхинолонов или других групп. Известны такие случаи, когда пиодермию провоцировали стойкие к большей части известных современных лекарств патологические микроскопические формы жизни.
В этом случае доктор назначает комбинированные средства, регулярно проводит проверку эффективности курса.
Чаще всего пиодермия спровоцирована стафилококками, а значит, именно разработанные против этих патогенных микроорганизмов препараты покажут наилучший эффект. Современным больным доступны:
- антистафилококковая плазма;
- гамма-глобулин.
С помощью таких веществ формируется искусственная стойкость организма к возбудителю.
Для повышения защитных сил организма ребенку больному назначают:
- фототерапию;
- аутогемотерапию;
- физиотерапию.
Возможны ситуации, когда показана операция по удалению гнойного образования. Такое в большей степени свойственно случаям, когда врач диагностирует гидраденит, фурункулез, карбункулы.
Диагностика пиодермии
Лабораторные исследования подразумевают проведение общих анализов крови и мочи, исследование реакций на сифилис. Для выявления возбудителя пиодермии и определения его чувствительности к антибиотикам проводят исследование гнойного содержимого пустул.
Рекомендованы гистологические и иммунологические исследования. При необходимости назначается консультация эндокринолога и невролога. Врачи узких специализаций могут отправить на гормональное исследование и выявление скрытой формы диабета. Помощь иммунолога требуется в том случае, если стафилококковая пиодермия не поддается лечению и требуется установить уровень иммунитета.
Для более точной постановки диагноза часто необходима дифференциальная диагностика. Признаки фурункулеза схожи с симптомами гидраденита и карбункула. Фолликулит можно спутать с угревой сыпью, фолликулярным плоским лишаем, гидраденитом или вросшими волосами.
Хроническую пиодермию язвенного характера следует отличать от йодо- и бромодермы. Сикоз по внешним признакам схож с трихофитией, но при последней симптоматика более выражена. Наблюдается увеличение лимфоузлов, и появляются рубцовые изменения кожи.
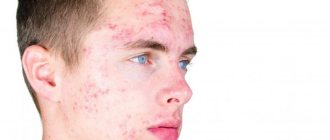
Пиодермия на лице
Особенность этой локализации – сложность борьбы с ней, повышенная опасность заражения патологической микрофлорой внутренних систем и жизненно важных органов. Медицинская статистика показывает, что чаще на лице пиодермия появляется у молодых женщин. Болезнь приходит непредсказуемо, стремительно прогрессирует. Чаще высыпания локализованы на:
- висках;
- лбу;
- подбородке.
Изредка возможно поражение других частей.
Больные участки кожи сначала краснеют и опухают, через пару дней здесь выступают многочисленных гнойнички. Кожная патология приносит немало неприятных ощущений и впечатлений, ухудшается самочувствие, нарушается сон. Больные апатичны, нет аппетита. В некоторых случаях пиодермию удается вылечить за месяц, но бывают и сложные ситуации, когда курс растягивается на год. Для терапии обычно используют купирующие воспалительные процессы гормональные мази, кремы.
Диагностика
Поставить диагноз разных форм глубокой пиодермии несложно – это делают на основании жалоб пациента, анамнеза болезни, данных осмотра. Но также важным является уточнение деталей – в частности, определения разновидности возбудителя, который спровоцировал развитие гнойного процесса.
При физикальном обследовании выявляются:
- при осмотре – припухлость тканей, покраснение кожи над гнойным очагом;
- при пальпации (прощупывании) – болезненность, припухлость, повышение местной температуры.
Из инструментальных методов исследования в диагностике глубокой пиодермии используются:
- пункция – прокол гнойного очага с отсасыванием гнойного содержимого, которое затем изучают под микроскопом;
- биопсия – забор фрагментов раневой поверхности с последующим изучением под микроскопом. Потребуется для оценки состояния тканей в подозрительных случаях – например, при их нетипичном виде, слишком плотных стенках язвы, заживающей после очищения от гноя, и так далее;
- ревизия с помощью хирургического зонда – если при гноеобразовании сформировался глубокий «кратер», то его характеристики изучают с помощью хирургического зонда. Также, использовав зонд, можно ощупано дно язвы.
Если имеется подозрение на формирование метастатических гнойных очагов, то могут быть использованы:
- ультразвуковое исследование мягких тканей;
- рентгенологическое обследование органов грудной клетки;
- рентгенологическое обследование органов живота;
- компьютерная томография (КТ) – наиболее информативна для анализа твердых тканей, поэтому ее применяют при подозрении на поражение костей (в частности, остеомиелита – гнойного расплавления костной ткани с формированием свищей);
- магнитно-резонансная томография (МРТ) – наиболее информативна при изучении мягких тканей.
Лабораторные методы исследования, которые применяются, это:
общий анализ крови – выявляется повышение СОЭ и количества лейкоцитов (лейкоцитоз) со смещением лейкоцитарной формулы влево, которое свидетельствует о воспалительном процессе;
- посев крови на стерильность – выполняется при прогрессировании любой из форм глубокой пиодермии, когда имеется подозрение на развитие сепсиса. В норме кровь человека стерильна;
- бактериоскопическое исследование – под микроскопом исследуют пунктат, в нем идентифицируют возбудителя. Также выявляют большое количество лейкоцитов, иногда – эритроциты;
- бактериологическое исследование – проводят посев пунктата на питательные среды, несколько дней ожидают роста колоний, по их характеристикам определяют вид возбудителя. Чаще всего выявляются стафилококки или стрептококки, нередко – смешанная микрофлора. Также данный метод диагностики используют для определения чувствительности инфекционного агента к антибиотикам, что является важным для последующих врачебных назначений;
- гистологическое исследование – под микроскопом изучают гистологическое (тканевое) строение биоптата. Это, в первую очередь, важно для подтверждения или отрицания диагноза злокачественной патологии – ряд таких новообразований может проявляться в виде язвы, которая также способна нагноиться при присоединении вторичной инфекции.
Прогноз
Прогноз при глубокой пиодермии в целом благоприятный – ее хорошо научились лечить в современной хирургии.
Прогноз ухудшается у ослабленных пациентов со сниженным уровнем иммунитета, так как за довольно короткий период времени возможно развитие тяжелых осложнений, которые способны привести к летальному исходу.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
5, всего, сегодня
(56 голос., средний: 4,27 из 5)
Ректальное кровотечение: причины, симптомы, лечение
Заглоточный абсцесс: симптомы, диагностика и лечение