Диабетическая нейропатия является серьёзным и распространённым осложнением диабета 1 и 2 типа. Такой тип повреждения нервной системы вызван неконтролируемым уровнем сахара в крови. Такое состояние может протекать годами без каких-либо видимых симптомов. Оно может повреждать различные нервы по всему организму: в спинном и головном мозге, в сердце, почках, кишечнике, желудке или мочевом пузыре, особенно страдает периферическая нервная система: нервные окончания рук и ног.
70 процентов людей с диабетом страдают данной патологией. Так, диабетическая нейропатия является наиболее встречаемое осложнение среди диабетиков. Неконтролируемый уровень сахара в крови повреждает нервные окончания по всему организму человека, что в конечном итоге приводит к ухудшению жизнедеятельности систем, а также ампутациям конечностей.
Причины и факторы риска
Основная роль в патологическом механизме диабетической нейропатии принадлежит микроангиопатиям, то есть поражению мельчайших кровеносных сосудов, питающих как сами сосудистые стенки, так и периферические нервы. Недостаточное кровоснабжение нервной ткани вызывает расстройство обменных процессов в ней и способствует накоплению продуктов окислительного стресса. В результате нервная ткань отекает, ухудшается проводимость электрических импульсов. В конечном итоге нервное волокно атрофируется.
В основе диабетической нейропатии лежит поражение мельчайших кровеносных сосудов
Факторы, повышающие риск развития диабетической нейропатии:
- пожилой возраст;
- артериальная гипертензия;
- декомпенсированная гипергликемия;
- длительное течение сахарного диабета;
- курение;
- ожирение.
Причины возникновения и типы заболевания
По статистике, уже при первых скачках уровня глюкозы признаки заболевания отмечаются у 11% пациентов, а при развитии диабета по второму типу – затрагивают каждого третьего больного.
Причем у основной массы (8 из 10 человек) диабетическая невропатия проявляется именно на ногах, где формируются долго незаживающие трофические язвы.
Главная причина появления диабетической невропатии – повышение уровня глюкозы, вызываемое основной болезнью – диабетом. Высокая концентрация этого вещества ухудшает проходимость сосудов, а, значит, сюда перестает поступать в достаточном количестве кислород.
Более того, повышенный сахар вызывает различные нарушения обмена веществ (метаболизма). В клетках и тканях происходит накопление свободных радикалов, мешающих всасыванию минералов и воды. От этого нервные волокна начинают отекать.
Болезнь протекает по одному из трех типов:
- периферическому;
- автономному;
- местному.
Регулярно проверяйте уровень сахара и избавляйтесь от вредных привычек – зачастую именно пренебрежение профилактическими осмотрами и легкомысленное отношение к своему организму являются главными причинами запущенных и тяжелых случаев болезни.
Формы заболевания
В зависимости от топографии выделяются:
- автономная нейропатия. Связана с нарушением иннервации внутренних органов;
- периферическая нейропатия. Поражаются преимущественно спинномозговые нервы.
В клинической практике широко применяется посиндромная классификация:
- Генерализованная симметричная полинейропатия. В зависимости от преимущественного поражения чувствительных или двигательных волокон подразделяется соответственно на сенсорную и моторную нейропатию. При одновременном поражении обоих типов нервных волокон говорят о комбинированной нейропатии.
- Автономная (вегетативная) нейропатия. Подразделяется на судомоторную, кардиоваскулярную, респираторную, урогенитальную и гастроинтестинальную формы.
- Мультифокальная (фокальная) нейропатия. К ней относятся хроническая воспалительная демиелинизирующая, туннельная, краниальная нейропатия, плексопатия (радикулонейропатия), амиотрофия.
Иногда в отдельную форму выделяют центральную нейропатию, которая проявляется:
- острыми расстройствами мозгового кровообращения;
- энцефаломиелопатией;
- острыми психическими расстройствами.
Диагностика заболевания
Сахарный диабет – расстройство эндокринного характера, сопровождаемое повышенной концентрацией сахара в кровяном русле. 150 миллионов людей в мире болеют диабетом. Если больной будет контролировать концентрацию глюкозы, не допуская подъёма выше значения 8 ммоль/л, то риск развития полинейропатии (нейропатии) будет минимальным.
Чтобы осознать, что такое диабетическая полинейропатия (ДПН), нужно понять, что увеличение сахара в крови ведёт к разрушению сосудистых стенок. Из-за этого нервные ткани не дополучают требуемого объёма кислорода, нарушается кровоснабжение и метаболизм. Постепенно развивается ишемия, блокируется передача импульсов.
Периферическая нервная система делится на вегетативную и соматическую. Задача соматической – контроль функционирования туловища. Вегетативная система регулирует функции внутренних органов. Диабетическая нейропатия нарушает работу обеих систем. Патология (код МКБ 10: G63.2) относится к одному из опаснейших состояний.
Обратите внимание! Болезнь может проявиться по прошествии нескольких лет с момента диагностирования диабета.
Доминирующая причина диабетической полинейропатии нижних конечностей – повышенная концентрация сахара и продолжительный недостаток инсулина. Ухудшение метаболизма на клеточном уровне оказывает губительное воздействие на периферические нервные участки.
Другими факторами, влияющими на развитие патологии, выступают:
- эндокринные нарушения;
- болезни почек, печени;
- инфекционные атаки;
- пониженный иммунный статус;
- депрессивные состояния;
- злоупотребление алкоголем;
- интоксикация химическими соединениями;
- опухолевые новообразования.
Заболевание появляется, когда сахар в крови максимально повышается. Сахарный диабет провоцирует сбои в обменных процессах, что и является причиной нарушений в периферическом отделе нервной системы. Мозг начинает испытывать недостаток кислорода, дефицит которого приводит к ухудшению кровоснабжения и повреждению нервных тканей. Происходят резкие болезненные приступы, больные отмечают слабость мышц, онемение конечностей.
Полинейропатия нижних конечностей выявляется с помощью таких методов исследования больного:
- проверка безусловных рефлексов;
- тест на чувствительность к боли;
- проверка реакции на вибрацию;
- тепловой тест;
- биопсия кожных нервов;
- электронейромиография (ЭНМГ), которая может показать, проходят ли нервные импульсы по мышечным волокнам.
Невропатия нижних конечностей, возникающая у диабетиков, протекает не бессимптомно, поэтому пациенты обычно обращаются за медицинской помощью на первой стадии ее развития.
Прежде всего специалист занимается сбором анамнеза, изучает медицинскую карточку пациента и задает вопросы о его самочувствии:
- Испытывает ли он затруднения при движении?
- Произошли ли изменения в походке?
- Немеет ли кожа ног?
- Возникает ли ощущение «мурашек»? и др.
Помимо этого, врач проводит комплексное тестирование, включающее несколько мероприятий.
Если пациент не ощущает колебания в 128Гц, значит, речь идет о нарушениях.
Тестируют при помощи монофиламента, надавливая на кожу ног в нескольких местах таким образом, чтобы его леска изогнулась. О заболевании говорит тот факт, что пациент не ощущает прикосновение инструмента.
Используется специальный прибор, один конец которого металлический, другой – пластмассовый. Их поочередно прислоняют к коже конечностей и в норме человек должен ощущать изменение температур.
Кожу тупой иглой немного покалывают, и в случае положительного результата пациент ощущает боль.
Еще статья: Синдром диабетической стопы и его симптомы
- электромиографию;
- электрокардиографию;
- регулярную кардиотокографию;
- рентген желудка с контрастом;
- УЗИ брюшной полости;
- цистоскопию и др.
Только получив результаты анализов и обследования, врач назначает соответствующее лечение диабетической нейропатии. Не существует единой схемы – всегда используется индивидуальный подход.
Симптомы
Для периферической формы диабетической нейропатии характерны:
- ощущение покалывания, жжения, онемения кожных покровов (парестезии);
- судороги икроножных мышц;
- боль в области пальцев рук и ног, кистей и стоп;
- утрата температурной чувствительности;
- повышенная тактильная чувствительность (гиперестезия);
- мышечная слабость;
- ослабление выраженности сухожильных рефлексов;
- нарушения координации движений и походки.
Длительные боли становятся причиной развития бессонницы, а в дальнейшем – выраженной депрессии.
Чувства покалывания и онемения кожных покровов – симптом диабетической нейропатии
При автономной форме диабетической нейропатии наблюдается поражение вегетативной нервной системы, иннервирующей внутренние органы, что приводит к расстройству их функций. Клиническая картина этой формы заболевания определяется тем, какая именно система органов страдает в большей степени:
- Кардиоваскулярная диабетическая нейропатия. Развивается уже в первые годы течения сахарного диабета. Характерны тахикардия, ортостатическая гипотензия (снижение артериального давления при переходе пациента в вертикальное положение) и определенные изменения на электрокардиограмме (удлинение интервала QT). Повышен риск развития безболевой формы инфаркта миокарда.
- Гастроинтестинальная диабетическая нейропатия. Клинически проявляется гиперсаливацией, гастропарезом (нарушением моторики желудка), патологическим гастроэзофагеальным рефлюксом. У пациентов зачастую диагностируют язвенную болезнь желудка и двенадцатиперстной кишки, дискинезию желчного пузыря, гастрит с пониженной кислотностью, желчнокаменную болезнь, жировой гепатоз.
- Урогенитальная диабетическая нейропатия. Происходит нарушение тонуса мочеточников и мочевого пузыря, что приводит к недержанию мочи либо к задержке мочеиспускания, а также создает предпосылки для развития инфекционно-воспалительного процесса мочевыводящих путей (цистит, пиелонефрит). У мужчин урогенитальная нейропатия может стать причиной нарушения болевой чувствительности яичек и эректильной дисфункции, а у женщин – аноргазмии и сухости слизистой оболочки влагалища.
- Судомоторная диабетическая нейропатия. Характеризуется повышенной потливостью всего тела (центральным гипергидрозом) при уменьшенной потливости ладоней и стоп (при дистальном ан- или гипогидрозе). Это проявление нейропатии наиболее отчетливо наблюдается в ночное время и при принятии пищи.
- Респираторная диабетическая нейропатия. Сопровождается уменьшением синтеза сурфактанта, гипервентиляцией легких, периодическими эпизодами апноэ.
Для профилактики развития диабетической нейропатии необходимо контролировать уровень глюкозы в крови, правильно питаться и вести активный образ жизни.
Группа риска
Любой человек, страдающий сахарным диабетом, находится в группе риска развития невропатии. Однако некоторые обстоятельства делают организм более чувствительным к «неполадкам» нервной системы:
- Отсутствие необходимого контроля уровня сахара в крови.
- Длительность диабета. Риск появления невропатии возрастает при наличии длительной истории болезни.
- Заболевания почек. «Сахарная» болезнь может «разрушать» почки, что увеличивает количество токсинов в крови и провоцирует повреждение нервных клеток.
- Избыточный вес.
- Курение способствует сужению артерий, что снижает приток крови к конечностям. Это затрудняет лечение ран и провоцирует нарушение цельности периферических нервов. Подробнее о вреде – читайте здесь.
Диагностика
Диагностика диабетической нейропатии, особенно вегетативной формы заболевания, нередко затруднена. Вначале исследуют анамнез, затем проводится обследование, которое включает:
- определение концентрации глюкозы, инсулина, гликозилированного гемоглобина, С-пептида в сыворотке крови;
- измерение артериального давления;
- определение пульсации периферических артерий;
- тщательный осмотр стоп с целью выявления мозолей, натоптышей, грибковых поражений, деформаций.
В диагностике диабетической нейропатии, помимо эндокринолога, участвуют другие узкие специалисты (невролог, гастроэнтеролог, кардиолог, гинеколог, уролог-андролог, офтальмолог, подолог, ортопед).
Тщательный осмотр стоп – один из этапов диагностики диабетической нейропатии
При наличии клинических симптомов поражения сердечно-сосудистой системы алгоритм первичного обследования дополняется проведением ЭКГ, ЭхоКГ, кардиоваскулярных тестов (ортостатической пробы, пробы Вальсальвы). Также осуществляется исследование крови на содержание липопротеидов и холестерина.
Неврологическое обследование при подозрении на диабетическую нейропатию включает:
- электронейрографию;
- электромиографию;
- оценку рефлексов и различных видов чувствительности (сенсорной, тактильной, вибрационной, температурной, болевой).
При атипичном течении диабетической нейропатии может возникнуть необходимость в выполнении биопсии кожи и (или) икроножного нерва с последующим гистологическим исследованием полученного материала.
При признаках патологии органов желудочно-кишечного тракта показаны:
- тесты на хеликобактер;
- УЗИ органов брюшной полости;
- контрастная рентгенография желудка и кишечника;
- ЭГДС.
УЗИ органов брюшной полости проводится при подозрении на патологии органов ЖКТ
Диагностика урогенитальной формы диабетической нейропатии включает:
- общий анализ мочи;
- пробу Нечипоренко;
- пробу Зимницкого;
- электромиографию мышц мочевого пузыря;
- внутривенную урографию;
- цистоскопию;
- УЗИ почек и мочевого пузыря с обязательным определением количества остаточной мочи.
Немедикаментозные методы лечения
Диабетическая нейропатия — поражения нервов, которые относятся к периферической нервной системе. Это нервы, с помощью которых головной и спинной мозг управляют мышцами и внутренними органами. Диабетическая нейропатия — распространенное и опасное осложнение диабета. Оно вызывает разнообразные симптомы.
Периферическая нервная система делится на соматическую и вегетативную (автономную). С помощью соматической нервной системы человек сознательно управляет движением мускулов. Автономная нервная система регулирует дыхание, сердцебиение, выработку гормонов, пищеварение и т. д.
К сожалению, диабетическая нейропатия поражает и ту, и другую. Нарушения функции соматической нервной системы могут вызвать мучительные боли или сделать диабетика инвалидом, например, из-за проблем с ногами. Автономная нейропатия повышает риск внезапной смерти — например, из-за нарушений сердечного ритма.
Опасность болезни заключается в том, что на протяжении длительного периода ее развития, она может не проявлять признаков, которые заставят обратить внимание на состояние здоровья. Однако имеются некоторые симптомы, которые считаются первыми симптомами развития диабетической нейропатии:
- Появление болей в мышцах при слабых нагрузках.
- Инконтиненция (недержание мочи) или неполноценное опорожнение кишечника.
- Проблемы с движением глазного яблока.
- Расстройства пищевого тракта.
- Частые головокружения и головные боли.
- Импотенция (у мужчин), снижение либидо (у женщин).
- Проблемы с глотанием.
- Появление режущей боли или жжения в нижних конечностях.
- Покалывание в ногах.
- Отсутствие чувствительности в конечностях.
Если вовремя не обратить внимание, на любой из признаков, есть риск того, что активность клеток резко уменьшится, из-за чего будут развиваться осложнения.
При обнаружении первых симптомов болезни, необходимо обращаться к врачу.
Доктор начинает диагностику с анамнеза, при котором важно выдать максимальное количество информации, касательно состояния здоровья за последнее время.
На основе полученных данных, врач устанавливает дальнейшие действия:
- Зрительное изучение пораженного участка кожи.
- Измерение артериального давления.
- Обследование внешнего вида конечности.
- Проведение ЭКГ и УЗИ сердца.
Для получения точных данных, невролог отправляет пациента на сдачу нескольких анализов: общего анализа состояния крови, определения количества глюкозы, биохимический анализ, анализ мочи, определение С-пептида и концентрации инсулина.
Полученные анализы необходимо предоставить неврологу, который проводит полное обследование состояния здоровья пациента с помощью неврологического набора для диагностики диабетической нейропатии:
- Проверка рефлексов сухожилий (удары по сухожилью ниже колена и выше пятки – коленный и ахиллов рефлекс).
- Поза Ромберга – установка оценки устойчивости тела.
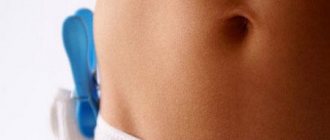
- Монофиламент – проверка чувствительности с помощью специального инструмента с леской (по типу карандаша), которым надавливают на кожу на 2 секунды, до того, как леска изогнется.
- Камертон Рюделя-Зайффера – оценка вибрационной чувствительности. Выглядит в форме вилки, в которой имеется пластиковый наконечник на ручке. Если пациент не чувствует колебания в 128 Гц, тогда невролог диагностирует диабетическую нейропатию.
- Проверка чувствительности разной температуры с помощью специального прибора, в форме цилиндра, с пластиковым и металлическим.
- Использование неврологической иглы для проверки ощущения боли. Если при закрытых глазах, пациент не ощущает покалывания, которые осуществляет врач, значит, клетки нервных окончаний потерпели процесс отмирания.
После диагностики и обнаружения проблем с нервной системой, врач может назначить инструментальное обследование, которое заключается в скане кровеносных сосудов, для нахождения места закупорки. Только после такого длительного процесса можно поставить точный диагноз и назначить лечение.
Процесс лечения должен сопровождаться регулярным посещением лечащего врача, который будет отслеживать процесс восстановления организма и, при необходимости, изменять курс реабилитации. Главные задачи, которые, в первую очередь, ставят перед собой специалисты по отношению к больному диабетической нейропатией:
- Контроль за концентрацией сахара в крови;
- снижение боли в конечностях;
- восстановление нервных волокон;
- предотвращение омертвения клеток.
Для осуществления данных задач назначаются специальные препараты (Эспа-липон, Тиолепта, Тиоктацид, Тиограмма, Берлитион).Лекарственные средства предназначены для лечения нервных окончаний.
Тиоконовая кислота, содержащаяся в составе препарата, накапливается в клетке, поглощает свободные радикалы и повышает питание нервных волокон. Курс лечения препаратом назначается врачом, в зависимости от симптомов и степени развития болезни.
Кроме того, важная роль отдается приему витаминов группы В:
- В1 обеспечивает здоровые нервные импульсы.
- В6 устраняет способные радикалы.
- В12 повышает питательность нервных клеток, способствует регенерации их оболочки.
Препараты, содержащие данную группу витаминов: Комбилипен, Нейробион, Мильгамма, Витагамма.
Важная роль при лечении отдается снижению болевых импульсов, которые сопровождают человека с СД ежедневно. Боль при диабетической нейропатии можно снизить лишь отдельными видами обезболивающих препаратов, которые не оказывают негативного влияния на другие органы человека:
- опиоиды;
- анестетики;
- анальгетики;
- антидепрессанты;
- антиаритмические;
- антиконвульсанты.
Так как при сахарном диабете на коже ног появляются мозоли, грибок, опрелости, сухость и другие неприятные симптомы, врачи могут назначить разнообразные мази для их устранения: мази с окисью цинка, крем ДиаДерм.
К сожалению, риск развития диабетической нейропатии есть и у детей. В таком случае, после диагностики невролог назначает противосудорожные препараты, антидепрессанты, ингибиторы для обратного захвата серотонина. Эти лечебные препараты могут понадобиться лишь, в крайнем случае.
В Московском Научном центре неврологии работает профессор Кадыков Альберт Серафимович, познавший все тонкости данной болезни. Его методы лечения восстановили состояние здоровья многих пациентов, независимо от критичности ситуации.
Народные средства
Существует масса народных средств, с помощью которых возможно лечить и устранять симптомы нейропатии, однако, следует первоначально провести полную диагностику, определить форму и степень болезни и консультироваться с врачом, по поводу использования народных методов.
Благодаря находчивости наших предков, на сегодняшний день, при диабетической нейропатии можно использовать следующие природные материалы и средства:
- Глина (зеленая и голубая).
- Финики (употребляют без косточек 3 раза в день).
- Календула (настойка с календулой способна устранить любые симптомы болезни за короткий промежуток времени).
- Ходьба по траве и песку босыми ногами.
- Скипидар.
- Козье молоко (в качестве компресса на пораженный участок кожи).
Многие, кто успел опробовать на себе лечение народными средствами, не исключают вариант использования настоя различных трав:
- Девясила (вода и измельченные корни травы, сваренные в течение 5 минут).
- Укроп (семена замачиваются в кипятке и процеживаются через марлю или ситечко).
- Лопух (измельченные корни и красное вино, в течение 5 минут варятся и употребляются 2 раза в день).
Многие специалисты не исключают способ лечение с помощью молока мумие. Его выпивают натощак в количестве 0,2 грамма. Чтобы улучшить вкусовое качество, можно добавить ложку меда. Принимать молоко можно в течение трех недель.
Для компресса также можно использовать и продукты, которые всегда имеются в доме: чеснок, яблочный уксус, лавровый лист, соль (поваренная), лимон.
Лечение диабетической полинейропатии, как и всех других осложнений сахарного диабета, начинается с нормализации уровня глюкозы в крови. Должен быть достигнут целевой уровень гликированного гемоглобина, отражающего компенсацию диабета. Он не должен превышать 7%. При необходимости корректируются дозы сахароснижающих препаратов или инсулина.
Обязательно необходимо снизить уровень холестерина и триглицеридов до нормы. Это улучшит состояние сосудов и обогатит нервы кислородом.
При лечении непосредственно диабетической полинейропатии используют несколько групп препаратов:
- Для уменьшения болей назначаются противосудорожные препараты и антидепрессанты. Они блокируют проведение болевого импульса, уменьшают высвобождение веществ, стимулирующих боль, оказывают успокаивающее действие. Чаще используются Габапентин, Ламотриджин, Дулоксетин.
Для лечения сильных болей могут быть использованы и опиоиды (Трамадол). Обычные обезболивающие препараты, типа Анальгина или Нимесулида, неэффективны.
- Витамины группы В улучшают состояние нервов, способствуют восстановлению их защитных оболочек, уменьшают боли. Наиболее известным препаратом этой группы является Мильгамма, включающая в себя комплекс из витаминов В1, В6 и В12.
- Антиоксиданты защищают нервные клетки от повреждения токсическими продуктами. Наибольшим эффектом в отношении нервной ткани обладает α-липоевая, или тиоктовая кислота, известная под названиями Тиоктацид и Тиогамма. Кроме основного антиоксидантного эффекта, эти препараты способны снижать уровень глюкозы в крови, поэтому с началом лечения может потребоваться снижение дозы противодиабетических препаратов.
- Сосудистые препараты (Актовегин) используются в лечении диабетической полинейропатии, хотя их эффект достоверно не доказан.
Лечение диабетической полинейропатии должно быть комплексным, с использованием нескольких групп препаратов, и длительным, курсами по 2–3 мес.
Использование народных средств также не имеет под собой никакой доказательной базы. Возможно увеличение в рационе количества продуктов, содержащих витамины группы В (хлеб из муки грубого помола, печень, мясо, рыба, злаковые), однако такая диета сама по себе диабетическую полинейропатию не вылечит.
Нейропатия при диабете проявляется в несколько этапов: субклинический и клинический. На первом этапе человек чувствует себя полностью здоровым, жалобы отсутствуют. Но невропатолог выявляет ухудшение порога температурной и болевой восприимчивости, снижение ахилловой реакции.
Лечение
Лечение диабетической нейропатии длительное и комплексное, воздействующее на разные механизмы патологического процесса. Нужно добиться максимально возможной степени компенсации сахарного диабета. Для этого, контролируя глюкозу в сыворотке крови, подбирают необходимые дозы гипогликемических лекарственных средств или инсулина. Кроме того, необходима модификация образа жизни:
- оптимальная схема питания (стол №9 по Певзнеру);
- регулярные занятия лечебной физкультурой;
- контроль массы тела.
При диабетической нейропатии оптимальная схема питания – стол №9 по Певзнеру
Для улучшения обменных процессов назначают витамины группы В, антиоксиданты (витамин Е, альфа-липоевая кислота), микроэлементы (препараты цинка и магния).
При выраженном болевом синдроме показаны нестероидные противовоспалительные препараты, а также противосудорожные средства.
Применяются физиотерапевтические методики: акупунктура, светотерапия, лазеротерапия, магнитотерапия, электростимуляция нервов, массаж.
Важен правильный уход за стопами:
- увлажнение кожи стоп при помощи специального крема;
- регулярные ножные ванночки;
- выполнение медицинского педикюра;
- ношение удобной обуви, не сдавливающей стопу и не натирающей ее (при необходимости следует носить ортопедическую обувь).
При диабетической нейропатии важно правильно ухаживать за стопами
Терапия вегетативных форм диабетической нейропатии должна осуществляться с учетом особенностей развившегося клинического синдрома.
Курс терапии
Лечение заключается в контроле над концентрацией глюкозы в крови и сохранением ее на допустимом уровне. Для этой цели человек должен соблюдать целый комплекс мер, направленных на устранения проблемы:
- Соблюдать диету;
- Вести активный образ жизни;
- Принимать все необходимые препараты для стабилизации общего состояния и уменьшения уровня сахара.
Из ежедневного рациона следует убрать калорийную пищу с высоким гликемическим индексом и заменить ее на более полезную пищу. Для примера нужно сократить количество потребляемых сладостей и есть больше овощей и фруктов. В активный образ жизни входит утренняя зарядка, прогулки на свежем воздухе и занятия спортом. Однако выбирать упражнения желательно после консультации с врачом.
В медикаментозную терапию входят следующие группы препаратов:
- Альфа-липоевая кислота, как и любой другой антиоксидант, не дает скапливаться сахару, улучшает обменные процессы и восстанавливает клетки организма, в том числе и нервные. В ее функции также входит очищение от шлаков и токсинов;
- Ингибиторы альдозоредуктазы не дают сахару преобразовываться во вредные токсины, негативным образом воздействующие на нервные ткани;
- Актовегин помогает в процессе переработки глюкозы и стимулирует кровоток в капиллярах, питающих нервные ткани;
- Витаминные комплексы рекомендуется использовать для восстановления проводимости нервных тканей и улучшение иммунитета;
- Калий и кальций служат для предотвращения судорожных приступов и улучшают чувствительность конечностей;
- Антибиотики назначаются при возникновении язв и загноившихся ран;
- Анальгетики применяются для купирования болевых приступов.
Устранить диабетическую нейропатию можно, но для этого придется полностью компенсировать сахарный диабет и восстановить поврежденные нервные пути. В ином случае она продолжит прогрессировать и может сделать из человека инвалида неспособного самостоятельно себя обслуживать. Курс терапии обычно длиться не менее 2-3 месяцев, а затем основная задача больного будет заключаться в поддержании нормальной концентрации глюкозы в крови. Для этого придется изменить образ жизни и регулярно следить за показателями сахара.
Если вовремя не начать лечить патологический процесс, то из-за него могут возникнуть другие осложнения, например, диабетическая стопа.
Она начинает проявлять себя в виде легкой деформации конечности и появления мозолей, а со временем перерастает в гангрену.
В целях дополнения основного курса терапии врач порекомендует физиотерапевтические методы лечения:
- Специальные комплексы упражнений;
- Электрофарез и электростимуляция;
- Иглорефлексотерапия и акупунктура.
Иногда допускается использовать народные рецепты, но лишь как вспомогательное лечение. Перед их применением стоит обязательно проконсультироваться с врачом, чтобы не сбить основную схему терапии. Среди ее методов обычно используются рецепты на основе различных целебных трав, овощей, фруктов и т. д. Оказать существенный эффект на течение болезни они не смогут, но незначительно облегчат общее состояние организма.
Возможные осложнения и последствия
Основными осложнениями периферической формы диабетической нейропатии являются:
- коллапс свода стопы;
- молоткообразная деформация пальцев стопы;
- язвенные дефекты кожи нижних конечностей;
- синдром диабетической стопы.
Длительные боли в области стоп и кистей при диабетической нейропатии становятся причиной развития бессонницы, а в дальнейшем – выраженной депрессии.
Также диабетическая нейропатия может приводить к развитию:
- бессимптомной гипогликемии;
- нарушению терморегуляции;
- симптоматической гемералопии;
- диплопии;
- прогрессирующему истощению (диабетической кахексии).
Почему развивается диабетическая нейропатия?
Люди, страдающие диабетом, испытывают кожный зуд более высокими темпами, чем те, у кого нет этого заболевания. В конечном итоге зуд может привести к чрезмерному чесанию, что может вызвать дискомфорт и боль.
Исследование почти 2700 человек с диабетом и 500 без диабета показало, что зуд был распространенным симптомом диабета. Примерно на 11,3% больных сахарным диабетом отмечали зуд кожи против 2,9 процентов людей без диабета.
Человек с диабетом не должен игнорировать зудящую кожу. Сухая, раздраженная или зудящая кожа чаще заражается, а диабетикам тяжелее бороться с инфекциями.
Существует множество доступных методов лечения, которые могут помочь уменьшить зуд кожи, связанный с диабетом, так что человек может чувствовать себя более комфортно и избежать других осложнений кожи.
Существует множество причин, по которым диабет может вызвать чрезмерный зуд. Иногда зуд может быть результатом повреждения нервных волокон, расположенных во внешних слоях кожи.
Часто причиной зуда является диабетическая полинейропатия или периферическая нейропатия. Это состояние возникает, когда высокий уровень глюкозы в крови повреждает нервные волокна, особенно в ногах и руках.
Перед повреждением нервов организм испытывает высокий уровень цитокинов. Это воспалительные вещества, которые могут привести к зуду кожи.
Иногда постоянный зуд может указывать на то, что у человека с диабетом существует риск повреждения нервов, поэтому зуд никогда не следует игнорировать.
Кроме того, диабетики могут испытывать связанные с диабетом расстройства, которые включают почечную или печеночную недостаточность. Эти заболевания также могут вызывать зуд.
Человек с диабетом может испытывать зуд кожи, связанный с приемом новых лекарств. В этом случае они не должны останавливать прием лекарства, пока не подтвердят с врачом, что они испытали аллергическую реакцию. Врачу также необходимо будет назначить заменяющий препарат.
Другой причиной зуда может быть заболевания кожи. К ним относятся:
- микоз
- экзема
- гидраденит гнойный
- псориаз
- солнечный ожог
Иногда сухая, зудящая кожа может указывать на то, что человек использует средства гигиены, которые раздражают кожу. Парфюмерия, красители и сильные мыла могут высушивать кожу, что приведет к зуду.
У диабетика также может быть сухая или чувствительная кожа, особенно зимой.
Симптомы зуда, связанные с сахарным диабетом, различаются и зависят от причины.
Например, если у диабетика есть периферическая нейропатия, он будет чаще испытывать зуд на нижних частях ног. Эту зону периферическая нейропатия наиболее часто поражает.
Периферическая нейропатия также может привести к потере чувствительности в местах, где она происходит, обычно ноги или руки. Эти симптомы могут сопровождаться ощущением покалывания.
Зуд может заставить человека чувствовать себя некомфортно в своей одежде, будить по ночам и постоянно чесаться. Зачастую лечение зуда при диабете может улучшить качество жизни человека.
Другие связанные с диабетом заболевания кожи, которые могут вызвать зуд включают в себя:
- Ксантоматоз: это состояние вызывает прыщи как шишки, которые имеют желтый цвет. Они часто нежные на ощупь и могут чесаться. Такое высыпание имеет тенденцию появляться, если у человека высокий уровень холестерина.
- Липоидный некробиоз: это состояние заставляет кожу быть как зудящей, так и болезненной. Он также вызывает прыщи на коже, которые формируются в пятна и могут набухать.
- Кожные инфекции: иногда кожа может стать зудящей от лежащей в основе инфекции. Помимо зуда, кожа может выглядеть покрасневшей, горячей или опухшей. Могут также появляться мелкие пузырьки и выделять жидкость.
Человек с диабетом может предпринять несколько шагов для поддержания здоровой кожи и предотвращения зуда. К ним относятся:
- Тщательное управление диабетом и недопущение повышения уровня сахара в крови.
- Избегать приема очень горячих ванн. Горячая вода может лишить кожу естественной влаги.
- Применение лосьона для кожи сразу после высыхания с ванны, но диабетик не должен наносить лосьон между пальцами ног, так как это вместе с влажностью может привлекать вредные грибы.
- Избегать увлажняющих кремов с резкими запахами или красками. В идеале, лосьон должен быть обозначен как «нежный» или «гипоаллергенный». Некоторые производители создают крема, специфичные для диабетиков.
Изменения образа жизни также могут помочь уменьшить симптомы кожи. К ним относятся здоровое питание и регулирование уровня сахара в крови в течение дня.
Характеризуется диабетическая полинейропатия (ДП) нарушением части нервной системы, которое возникает в качестве осложнения на фоне сахарного диабета. При патологии повреждается фрагмент, который пребывает за пределами головного мозга. Следует как можно скорее проводить диагностику и назначать лечение диабетической полинейропатии, поскольку возможны негативные последствия, вследствие которых человек утратит способность работать и наступит инвалидность.
При сахарном диабете повышается уровень глюкозы в крови. Избыток глюкозы в нервных клетках распадается с образованием токсичных продуктов. Эти продукты повреждают как сами нервные клетки, так и защитные оболочки нервов.
Кроме этого, при сахарном диабете повреждаются и микрососуды, питающие нервы, что приводит к кислородному голоданию и отмиранию участков нервов.
Риск развития диабетической полинейропатии есть у всех больных сахарным диабетом. Увеличивается он с длительностью заболевания и у больных, имеющих неконтролируемые скачки уровня глюкозы в крови, а также у тех, у кого этот уровень постоянно критически высокий.
Самой частой формой диабетической полинейропатии является дистальная, или сенсомоторная, форма. При ней поражаются концевые отделы нервов, вызывая двигательные и чувствительные нарушения.
Симптомы диабетической дистальной полинейропатии нижних конечностей:
- Жгучие боли в ногах, усиливающиеся ночью, при соприкосновении с одеждой, могут быть невыносимыми, истощающими, уменьшаются при ходьбе.
- Покалывание, зябкость, онемение.
- Снижение всех видов чувствительности – температурной, болевой, тактильной, вибрационной.
- Сухость кожи, шелушение, натоптыши.
- Повышенная потливость, отёчность стоп.
- Судороги в икроножных мышцах.
- Мышечная слабость, неустойчивая походка.
- В тяжёлых случаях – появление язвенных дефектов на стопах.
Самым неблагоприятным признаком является исчезновение болей в ногах самостоятельно без лечения и нормализации уровня глюкозы в крови. Это говорит о необратимом повреждении нервов и вероятном скором появлении трофических язв.
Диагностика
При выявлении сахарного диабета 2 типа, а также через 5 лет после выявления сахарного диабета 1 типа, больной должен быть осмотрен на предмет наличия дистальной сенсомоторной полинейропатии. Врач-невролог проводит функциональные пробы для определения нарушений чувствительности:
- Вибрационной – используется специальный камертон, который устанавливается на определённых точках стопы.
- Температурной – врач касается стопы предметами различной температуры.
- Болевой – проводится покалывание стоп и голеней специальной иглой, определяются места со сниженной и повышенной чувствительностью.
- Тактильной – производится касание специальным инструментом – монофиламентом – подошвенной поверхности стопы.
- Исследование сухожильных рефлексов неврологическим молоточком.
Монофиламент
В сложных случаях могут быть использованы специальные методы исследования: электромиография, биопсия икроножного нерва, МРТ.
Острая диабетическая сенсорная полинейропатия нижних конечностей возникает при декомпенсации сахарного диабета, когда начинает появляться ацетон в моче, либо при резком снижении уровня глюкозы в крови, что часто бывает в начале лечения диабета. Появляется острая невыносимая боль в ногах, её провоцирует то, что обычно не вызывает болевых ощущений. Такая полинейропатия проходит самостоятельно через некоторое время (до нескольких месяцев) без последствий.
Диабетическая автономная нейропатия развивается вследствие поражения нервных волокон, подходящих к внутренним органам.
Таблица – Формы диабетической автономной нейропатии и их симптомы
| Форма | Симптомы |
| Кардиоваскулярная |
|
| Гастроинтестинальная |
|
| Урогенитальная |
|
| Нарушение системы дыхания |
|
| Нарушение работы потовых желез |
|
| Бессимптомная гипогликемия | Отсутствие чувствительности к снижению уровня глюкозы в крови до критически низких цифр. |
Для диагностики диабетической автономной нейропатии, кроме опроса и осмотра, используются специальные функциональные пробы. Также выполняются инструментальные методы исследования (суточный мониторинг артериального давления, уровня глюкозы в крови, обследование желудка, УЗИ и др.).
При сочетании диабетической полинейропатии с поражением сосудов (ангиопатией) развивается осложнение сахарного диабета – диабетическая стопа.
Синдром диабетической стопы, кроме симптомов диабетической полинейропатии, характеризуется появлением трофических язв на кончиках пальцев, пятках, в метах трения обуви. На поздних стадиях он приводит к развитию гангрены и дальнейшей ампутации сегментов ноги.
Существует несколько форм диабетической нейропатии, имеющие свои признаки, симптомы и последствия:
- Сенсорная (острая). Появление вызванной боли (аллодинии, дизестезии, гиперестезии). При такой форме заболевания, у человека снижается масса тела, появляются постоянные боли.
- Дистальная симметричная полинейропатия. Проявляется у 33% людей, больных СД. Проявляется в снижении чувствительности конечностей, появлении атаксической походки и повышении слабости в мышцах ног.
- Хроническая (сонсомоторная). Проявляется при состоянии покоя, во время сна. В результате появляется стопа Шарко (заболевание).
- Гипергликемическая. Ухудшение общего состояния больного, из-за снижения скорости подачи нервных импульсов.
- Чувствительные симптомы – боли, ослабление или обострение восприятия температурных изменений, вибрации.
- Двигательные симптомы – судороги, тремор, мышечная атрофия конечностей.
- Вегетативные симптомы – отеки, гипотония, тахикардия, расстройства стула, импотенция.
- следует четко регулировать уровень сахара в крови, то есть стараться, чтобы он находился в пределах нормы;
- Прием препаратов с антиоксидантным действием. Они уменьшают количество свободных радикалов и предотвращают повреждение периферических нервов.
- Назначаются препараты с метаболическим и сосудистым эффектом, которые помогают восстанавливать поврежденные нервные участки и предотвращают подобные эффекты.
- Прием антибактерильных средств.
Профилактика
Для профилактики развития диабетической нейропатии необходимы:
- контроль концентрации глюкозы в сыворотке крови;
- диетическое питание;
- умеренная, но регулярная физическая нагрузка;
- строгое соблюдение схемы инсулинотерапии или приема сахаропонижающих препаратов, назначенной врачом;
- своевременное лечение сопутствующих заболеваний;
- регулярные профилактические осмотры эндокринолога, невролога и других рекомендованных специалистов.
Видео с YouTube по теме статьи: