22.06.2017
Уреаплазма – часть микрофлоры человека, нечто среднее между вирусом и бактерией. Врачи, объясняя своим пациенткам, что такое уреаплазма, чаще говорят, что это внутриклеточный паразит.
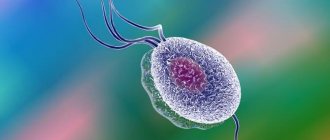
Собственно, это мелкий микроорганизм, не имеющий клеточной стенки. С бактериями уреаплазму роднит обмен веществ, а с вирусами – габариты и генетический аппарат.
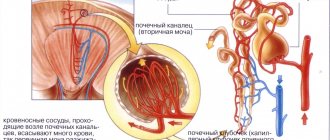
Возбудителем болезни в человеческом организме могут быть 2 вида микроба первый — Ureaplasma urealiticum, второй — Ureaplasma parvum. Микробы локализуются в органах мочевыделительной системы, редко – в тканях лёгких и почек. Чаще выявляется уреаплазма парвум у женщин, у мужчин практически не бывает ярко выраженных симптомов. Заболевание входит в группу ЗППП, лечение длится долго и протекает с особенностями, велик риск осложнений.
В отличие от микоплазмы, уреаплазма способна расщеплять мочевину. Собственно, с этим и связано название микроба. Из-за способности к уреализу в организме запускаются процессы развития мочекаменной болезни и уратного нефролитиаза.
Болезнь характеризуется длительным течением воспалительного процесса, частыми осложнениями. Нередко симптомы уреаплазмоза отсутствуют, что затрудняет своевременную диагностику и терапию.
Что за микроб уреаплазма, опасна ли она для человека?
Уреаплазмы — крошечные бактерии, причислены к семейству Mycoplasmataceae и порядку микоплазм. По своим размерам и строению они похожи на вирусы — не имеют клеточной оболочки и ДНК. Эти микробы являются нормальной флорой мочевыделительной системы человека.
Впервые уреаплазма была выделена из отделяемого мочеполового тракта мужчины с уретритом в 1954 году. Так как при этом присутствовали явные признаки острого воспаления, бактерию причислили к патогенным и долгое время медицина с ней «боролась», назначая сразу же схемы лечения при обнаружении.
В 2006 году ее причислили к возбудителям половых инфекций, однако в 2020 отнесли к условным патогенам — то есть в небольших количествах бактерия может находиться в организме женщин и мужчин и не требует в этом случае лечения.
В благоприятных для уреаплазмы условиях она может активироваться, численность ее возрастает, что провоцирует активный воспалительный процесс. Бактерия может передаваться половым путем, как и другие составляющие флоры мочеполовых органов.
В целом же уреаплазмы считаются нормальной флорой органов мочевыделения и даже имеют определенную функцию — они расщепляют мочевину до аммиака, который затем выводится с мочой.
Классификация
Выделяют 7 видов уреаплазм (на май 2020 года), три из них обнаруживаются у человека:
- Ureaplasma hominis,
- Ureaplasma urealyticum,
- Ureaplasma parvum.
Первая разновидность считается абсолютно безопасной для человека, а вторые два варианта (U. urealyticum и parvum) являются условными патогенами — транзиторными микроорганизмами, которые могут периодически обнаруживаться на слизистой мочеполовых органов у женщин, но при увеличении численности становятся причиной воспалительного процесса.
Опасность уреаплазм заключается в том, что при определенных условиях они могут становиться причиной формирования камней в почках, провоцировать инфицирование плода во время вынашивания, преждевременные роды и невынашивание. У женщин микроб может вызывать воспаление шейки матки, эндометрия (внутренней выстилки матки) и яичников.
Лечить уреаплазмоз или нет?
Современные стандарты терапии предусматривают следующие ситуации, когда необходимо проводить лечение уреаплазмоза:
- наличие жалоб у женщины — на боли, патологические выделения из половых путей, рези при мочеиспускании;
- установленное бесплодие, проблемы с вынашиванием, угроза прерывания беременности;
- обнаружение Ureaplasma urealyticum и parvum в посеве из влагалища или цервикального канала.
Во всех остальных случаях обнаружение бактерии не является поводом для назначения терапии.
Виды уреаплазмы, требующие лечения
Организм человека далеко не стерилен, в его кишечнике, на слизистых оболочках и коже обитают сотни видов микроорганизмов. Одни из них приносят пользу, участвуя в пищеварении и других процессах, другие нейтральны, третьи могут представлять опасность, если начнут усиленно размножиться. К последним относятся уреаплазмы.
По статистике, уреаплазма присутствует в организме 80% женщин и 70% мужчин, никак не проявляя себя и не вызывая негативных последствий. В то же время в России, по последним данным, зарегистрировано более 500 тысяч случаев заболеваний мочеполовой системы, вызванных уреаплазменной или хламидийиной инфекцией.
На сегодняшний день известно 14 серологических типов бактерий уреаплазма, заболевания способны вызывать три из них: уреалитикум, парвум и специес. В связи с отсутствием выраженной мембраны микроорганизмы рода Ureaplasma parvum, urealyticum и species способны легко проникать в слизистые оболочки, кровь, а также внедряться в клетки мужского эякулята. Наиболее частое место обитания этих бактерий ― гениталии и мочевыводящие пути.
Если у человека защитные силы организма работают нормально, наличия повышенного количества бактерий они не допустят, но при ослабленном иммунитете из-за неконтролируемого размножения условно-патогенных бактерий может развиться воспалительный процесс.
Как возникает уреаплазмоз — пути и механизмы заражения
Уреаплазма может обитать постоянно у человека в мочеполовой системе либо он является транзиторным носителем бактерии (когда происходит заражение от другого человека). Основной путь передачи микроба — половой (вагинальный). Также инфицирование может происходить при оральных и анальных контактах.
Уреаплазмоз у женщин встречается намного чаще, чем у мужчин. У представительниц прекрасного пола бактерия обитает в секрете из цервикального канала и влагалища. У мужчин уреаплазма живет в секрете простаты, на слизистой уретре и в сперме.
Существует предположение о возможности контактно-бытового пути передачи уреаплазмоза — через предметы личной гигиены, полотенца, а также в местах общественного пользования (бассейне, бане). Однако большинство исследователей этот механизм отрицает.
Симптомы инфекции проявляются только через 2-4 недель после заражения (это инкубационный период). До этого времени женщина может не ощущать ничего патологического.
Обнаружение уреаплазм в отделяемом из мочеполового тракта одного из партнеров даже при условии, что ранее микроб не обнаруживался ни у одного из них — не повод для подозрений в измене. Во-первых, есть вероятность, что раньше уреаплазмы «скрывались» в труднодоступных местах (например, в секрете простаты) либо мазок был взят некачественно у одного из пары. Во-вторых, не исключена активации инфекции либо заражение при тесном контакте с носителем (например, при пренебрежении правил гигиены в бане, использовании станков, мыла, полотенец больного человека).
Как передаётся уреаплазма
Незащищенный половой акт со случайным партнером может стать причиной заражения уреаплазмой и другими ЗППП. С течением времени начнут выявляться разные симптомы, в зависимости от того, какой орган поражен микробами. Ситуации, при которых может произойти инфицирование, следующие:
- главный способ, который использует уреаплазма для заражения новых носителей, — половой акт. Микроорганизмы прекрасно себя чувствуют и на тканях влагалища, и на поверхности сперматозоидов;
- попав в организм, микробы двигаются по восходящей, проникая в матку и другие органы мочевыделительной системы. Из влагалища уреаплазмы проникают в шейку матки, дальше – в мочевыводящие пути, почки;
- если беременная женщина является носителем инфекции, во время вынашивания она может стать источником инфекции для плода. Инфекция проходит через плаценту, поражая ЖКТ, кожу, органы зрения и мочеполовой системы ребёнка. Позже, во время родов, может произойти механическое инфицирование, когда ребёнок будет проходить по родовым путям;
- трансплантация органов может стать причиной инфицирования;
- редко женщины заражаются уреаплазмозом во время орального и анального секса;
- самый редкий вариант заражения – контактно-бытовой, на него приходится всего 1% случаев.
Виды уреаплазменной инфекции
Уреаплазменная инфекция может протекать в острой и хронической форме. Для острого уреаплазмоза характерна яркая клиническая картина — высокая температура, боли в животе, появление выделений. При отсутствии лечения возможно развитие осложнений вплоть до перитонита (воспаления брюшины).
Хронический уреаплазмоз протекает с затуханием воспалительного процесса, когда нет никаких признаков инфекции, но микробы обнаруживаются в мочеполовых путях, и обострениями, которые клинически ничем не отличаются от острого уреаплазмоза.
Выделяют носительство инфекции, когда патогены выявляются при обследовании, могут передаваться половому партнеру при отсутствии барьерного предохранения (презервативом), но клинически уреаплазмоз не имеет никаких проявлений. Носительство некоторые расценивают как вариант нормы, если количество бактерий при посеве не выше 10*4 КОЕ.
Какие осложнения вызывает уреаплазма
Инфекция способна стать причиной серьезных осложнений в женском организме. Это может быть аднексит, вагинит, цервицит, эндометрит, эрозия шейки матки, бесплодие, цервикальная недостаточность и др.
Как говорилось выше, обычно болезнь не вызывает какие-либо симптомы поначалу, лишь по мере прогрессирования воспаления выявляются признаки патологии в том месте, где активно развивается колония микробов. Главными признаками будут слизистые выделения, боли в животе, зуд половых органов, жжение и боль во время мочеиспускания. Перечисленные симптомы проявляются не ярко, вскоре исчезают сами по себе. Любое нервное и физическое напряжение вызывает рецидив симптомов, также дискомфорт можно ощутить при ослабленном иммунитете.
Как правило, женщины не знают, что инфицированы, и ведут активную половую жизнь, не предохраняясь, с постоянным партнером, планируют беременность и пр.
Как правило, болезнь активируется только у женщин со слабым иммунитетом, в этом случае врач выясняет точный диагноз и назначает курс антибактериальных препаратов.
Симптомы
Симптомы уреаплазмоза не имеют отличительных черт. Признаки инфекции появляются только при превышении количества уреаплазм выше 10*4 степени либо при наличии сопутствующей половой инфекции.
При носительстве микроба жалоб вообще нет никаких, а бактерия обнаруживается при профилактическом обследовании.
Женщину при уреаплазмозе беспокоят отдельные или нижеперечисленных или несколько признаков сразу:
- патологические бели из половых путей — обильные слизистые, с неприятным запахом (рыбным, тухлым и пр.), желтоватые;
- частые рецидивы молочницы;
- периодические боли внизу живота — ноющие, острые, справа, слева либо по всему периметру, колющие, могут отдавать в прямую кишку, усиливаться накануне месячных;
- неприятные ощущения во время полового акта и ухудшение симптомов после интимных отношений;
- симптомы уретрита и цистита — боли и рези при мочеиспускании, мутная моча, частые позывы в туалет, неприятные ощущения внизу живота и пояснице;
- нарушение менструального цикла — задержки, обильные месячные, с неприятным запахом, длительные мажущие выделения до и после критических дней.
Появление симптомов при хроническом уреаплазмозе провоцирует переохлаждение, стрессы, переезды, иммунодефицитные состояния (например, после болезни), тяжелый физический труд, переутомление.
Причины
Этот патогенный микроорганизм получил свое название из-за своей особенности, которая заключается в умении расщеплять мочевину. Эта характерная черта внутриклеточного паразита становится причиной развития таких патологий как мочекаменной болезни или нефролитиаза уратного. Современная медицина рассматривает его в качестве возбудителя половой инфекции, при которой наблюдается длительное воспаление, сопровождающееся различными осложнениями. Также этот внутриклеточный паразит может бессимптомно присутствовать в человеческом организме, из-за чего пациент становится носителем.
Уреаплазмоз при беременности: последствия
Учитывая что микроб отнесен в категорию условных патогенов, некоторые врачи отказываются от обследования и лечения на уреаплазму во время вынашивания. Однако это не всегда целесообразно. Большинство специалистов придерживается мнения, что необходимо сдавать анализы на бактерию в период планирования беременности. Если этого не проводилось, следует пройти обследование в любом триместре.
Симптомы уреаплазмоза могут отсутствовать либо появляются характерные для инфекции жалобы на выделения, бели и пр.
Лечение уреаплазмоза (необходимо только в отношении Ureaplasma urealyticum и parvum) во время беременности проводится, если:
- количество бактерий более 10*4 КОЕ;
- в мазке на флору обнаруживаются признаки воспаления (повышены лейкоциты, клетки эпителия, кандиды и пр.);
- женщину беспокоят жалобы — на выделения, боли и пр.;
- во время вынашивания были эпизоды угрозы прерывания беременности;
- в анамнезе у женщины были самопроизвольные аборты, преждевременные роды;
- при проведении ЭКО.
Во время беременности физиологический иммунодефицит (который необходим для вынашивания наполовину чужеродного генетического материала) способствует активации условно-патогенной микрофлоры с развитием воспалительных процессов. Учитывая то, что уреаплазмы обитают в цервикальном канале шейки матки, обострение инфекции может стать причиной преждевременного излития околоплодных вод, ранних родов, внутриутробного инфицирования плода, нарушение функции плаценты (фетоплацентарная недостаточность).
Пути инфицирования
Уреаплазменная инфекция может распространяться следующим образом:
- В почки, в мочеточник и в канал шейки матки патогенный микроорганизм проникает при половом контакте.
- Ребенок может заразиться от своей матери во время внутриутробного развития, а также при прохождении через родовые пути.
- Инфицирование может произойти во время трансплантации, когда здоровому человеку пересаживают органы, в которых присутствует этот внутриклеточный паразит.
- Также современная медицина рассматривает в качестве возможного способа инфицирования контактирование с больным и использование общих бытовых предметов.
Диагностика
Наиболее достоверными методами диагностики являются ПЦР и бактериологический посев материала (например, отделяемое из влагалища или шейки матки).
Возможности ПЦР позволяют обнаружить даже единичных уреаплазм в исследуемом материале. Обычно у женщин проводится забор цервикального или вагинального секрета, соскоб из уретры. В анализах указывается, обнаружен микроб или нет. При выполнении количественной ПЦР возможно определение количества бактерий.
Для выполнения бактериологического посева можно проводить забор выделений из влагалища и шейки матки, уретры, а также мочи. В результат анализа при обнаружении бактерий указывается их количество. Выделение уреаплазма 10*3 КОЕ и менее считается допустимым, а превышение количества более 10*4 КОЕ требует лечения, особенно при наличии жалоб или клинических симптомов воспалительного процесса в мочеполовых органах.
Полезная информация: Сифилис: симптомы по стадиям, фото, лечение (3 группы препаратов), анализы крови, как передается, инкубационный период, последствия
Преимуществом посева является не только определение количества бактерий в материале, но и чувствительности их к антибиотикам. Так можно подобрать наиболее эффективные схемы лечения.
ПЦР и посев для получения достоверных результатов необходимо проводить накануне менструаций или после их полного завершения (когда уже нет никаких кровянистых выделений). Следует воздержаться от половых контактов за сутки, за 2 часа до сдачи анализа не ходить в туалет и не подмываться. Нельзя закладывать свечи или принимать антибактериальные лекарства перед сдачей.
Ранее для диагностики использовался метод ИФА или РИФ. Он основан на обнаружении в крови иммуноглобулинов (клетки иммунитета, которые вырабатываются в ответ на наличие уреаплазм в организме). В анализах указывается титр (например, 1:4) антител Ig G, Ig A, Ig M. Сейчас РИФ и ИФА считаются бесполезными анализами по отношению к уреаплазмозу, так как иммуноглобулины могут определяться у абсолютно здоровых людей, если они ранее сталкивались с уреаплазмами. Анализ позволяет только установить факт наличия бактерий в организме, но не дает возможности узнать, сколько их. На основании данных результатов нельзя проводить лечение.
Методы диагностики
Основой постановки диагноза уреаплазмоз являются лабораторные методы исследования. Ни визуальный осмотр, ни жалобы больной не могут дать характерной картины заболевания. Только результаты специфических анализов могу дать врачу точную картину происходящего.
К таким анализам относятся:
- Бакпосев. Это традиционный метод исследования биологического материала, в данном случае мазка из влагалища, который высеивается на питательную среду (агар или бульон). Метод позволяет выявить не только возбудителя и количество колоний, но и определить его чувствительность к антибиотикам различных групп.
- Иммуноферментный анализ широко применяется за счет своей ценовой доступности. Но, при этом он не может дать точного результата.
- Серологический анализ крови выявляет наличие антител к возбудителям инфекции.
- ПЦР, полимерно-цепная реакция выявляющая наличие ДНК возбудителя.
Особенности анализа на бакпосев
Посев на биологические среды или, как его еще называют культуральный посев на наличие возбудителей инфекции, на сегодняшний день является наиболее информативным анализом. По его результатам можно судить не только о количестве и виде возбудителей, но и об эффективности проводимого лечения. Женщинам мазок на бакпосев берется несколько раз до начала лечения, и в период проведения терапии.
Соскобы выполняются со слизистой шейки матки, влагалища и мочеиспускательного канала. Транспортировка материала осуществляется на специальной транспортной среде, после чего биоматериал помещают на питательную среду. Наблюдение за ростом бактерий составляет не менее 3х дней.
По результатам анализа специалист может установить такие показатели как:
- Видовую принадлежность возбудителя заболевания;
- Количественный состав колоний микроорганизмов;
- Активность бактерий;
- Чувствительность к определенным группам антибиотиков.
Для максимальной достоверности результатов культуральный посев проводится минимум и 3 раза.
Цели культурального посева
Ureaplasma urealyticum чувствительны далеко не ко всем группам антибиотиков. Эти микроорганизмы имеют более 10 серотипов. Для того, чтобы лечение было действительно эффективным, необходимо выяснить точный серотип возбудителя заболевания, ее уровень токсичности и наиболее действенные антибиотики.
Результата роста бактерий необходимо ждать примерно неделю, но заболевание не терпит промедления, поэтому в подавляющем большинстве случаев лечение начинается с введения антибиотиков широкого спектра действия. По мере поступления результатов анализов0 схема лечения корректируется.
Схемы лечения: антибиотики, свечи
Основное лечение уреаплазмоза — антибактериальные препараты. Лучше подбирать лекарства с учетом чувствительности по результат бактериологического посева. Если такой возможности нет, назначаются антибиотики широкого спектра действия, которые обычно хорошо борются с данной инфекцией (чаще всего Доксициклин, Азитромицин или Кларитромицин).
Таблица — Антибактериальная терапия уреаплазмоза
| Можно ли принимать при беременности | Препарат | Схема назначения |
| Запрещен | Доксициклин (Юнидокс Солютаб) | По 100 мг два раза в сутки 7-10 дней |
| Могут использоваться | Азитромицин (Азикар, Сумамед и пр.) | По 500 мг один раз в день 3 суток |
| Кларитромицин (Кларикар и пр.) | По 500 мг в день в течение 7-10 дней | |
| Являются препаратами выбора | Джозамицин (Вильпрафен) | По 500 мг в сутки 10-14 дней |
| Спирамицин (Ровамицин) | По 3 млн МЕ (1 таблетка) два раза в день неделю | |
| Препараты резерва, во время беременности не рекомендуется использовать | Ципрофлоксацин (Ципролет) | По 250-500 мг в сутки в течение 7-10 дней |
При необходимости и наличии жалоб могут дополнительно назначаться местные противовоспалительные средства в виде свечей. Используются следующие суппозитории: Далацин, Клион-Д, Тержинан, Полижинакс, Гексикон, Бетадин, Нео-Пенотран и подобные. Свечи можно заменить лечебным спринцеванием с раствором Мирамистина или Хлоргексидина, 3% перекиси водорода, Фурацилином.
Если женщина проходит лечение по поводу уреаплазмоза, в обязательном порядке необходимо санировать всех ее половых партнеров по той же схеме. На время терапии следует воздержаться от интимных отношений, в крайнем случае использовать презерватив. Иначе возможно повторное инфицирование, если партнер не долечился или эффективность схемы для него ниже. Возобновить половые контакты можно только после контроля анализа на уреаплазмы, где результат будет отрицательным.
В терапии хронического уреаплазмоза могут комбинироваться сразу несколько антибиотиков, а также часто используются иммуностимулирующие препараты. Они мобилизуют защитные силы организма и помогают быстрее справиться с инфекцией. Обычно назначаются лекарства в виде ректальных или вагинальных свечей — Руферон, Виферон и др.
По окончании лечения для нормализации флоры влагалища и укрепления местных защитных сил назначаются суппозитории с бифидо- и лактобактериями в течение 7-10 дней.
Приблизительная схема лечения неосложненного уреаплазмоза выглядит следующим образом (один из возможных вариантов): Юнидокс Солютаб по 100 мг дважды в день в течение 10 суток, свечи Гексикон во влагалище на ночь по одной 10 суток, после окончания — Лактобактерин во влагалище 10 дней.
Для хронического уреаплазмоза: Юнидокс Солютаб 100 мг дважды в день в течение 10 суток, Метронидазол 250 мг по 1 таблетке два раза в сутки 5 дней, свечи Тержинан во влагалище №10, суппозитории Виферон в прямую кишку на ночь по одной 14 дней. По окончании — восстановление микрофлоры влагалища.
После окончания лечения необходимо повторно сдать анализы на уреаплазму методом ПЦР или посев (не ранее, чем через 3 недели после последнего приема антибиотика). Только так можно судить об эффективности терапии.
Основные правила при лечении уреаплазмоза у женщин
К сожалению, симптоматика уреаплазмоза такова, что большинство женщин считают возможным вылечить инфекцию самостоятельно. Этого делать категорически нельзя. Помимо того, что бактерии обладают уникальной способностью к созданию новых штаммов, не чувствительных к прежним лекарственным препаратам, они способны без должного воздействия распространяться по кровеносной системе на другие органы. Поэтому женщинам следует помнить, что:
- Схема лечения подбирается только венерологом в соответствии с результатами клинической картины и лабораторных анализов.
- Лечение проводится обоим партнерам.
- На протяжении всего курса необходимо контролировать численный показатель уреаплазмы в крови и мазках.
Учитывая чувствительность к определенной группе антибиотиков, следует выяснить восприимчивость больной к этим препаратам. Только после установления реакции организма больной и чувствительности микроорганизмов к антибиотикам, выбирается схема лечения.
Лечение уреаплазмоза требует контроля сексуальных отношений, строгого выполнения диетического режима и приема антибиотиков по составленной врачом схеме.
Наиболее эффективными в борьбе с уреаплазмами показали себя антибиотики таких групп как:
- Тетрациклины,
- Макролиды,
- Фторхинолоны.
Помимо этого в схему лечения включаются миноциклин или доксициклин. Этот метод эффективен для разового воздействия. Но основная схема лечения подбирается индивидуально. Длительность терапевтического курса примерно месяц. Если имеется необходимость, врач может назначить прием двух антибиотиков одновременно.
Последствия для организма женщины
Транзиторное обнаружение уреаплазм у женщин при хорошем иммунитете никак не сказывается на здоровье, в том числе репродуктивном. Однако эпизоды хронического уреаплазмоза становятся причиной хронического аднексита (воспаления яичников и маточных труб), эндометрита (воспаление внутреннего слоя матки), цервицита (воспаление шейки матки). Все это может стать благодатной почвой для развития другой инфекции, например, ВПЧ (а она уже не так безобидна и может провоцировать рак шейки матки).
Персистенция уреаплазмы в мочевыделительных путях может провоцировать образование камней в почках.
Уреаплазма при беременности повышает риски невынашивания, внутриутробного инфицирования.
Развитие и признаки уреаплазмы
Первоочередно уреаплазмы относились к микоплазмам, но после исследований и уточнения факта, что уреаплазма расщепляет мочевину, микроорганизм выделили в другой род.
Уреаплазмоз у женщин, причины возникновения, которого могут быть разными может протекать в осложненной форме, вызывая болезни уретры и шейки матки. Если появилась уреаплазма у женщин, то симптомы и лечение отличаются в каждом случае.
Наличие патологии подтверждают, в случае если в ходе диагностических тестов на очагах поражений не были обнаружены другие микроорганизмы. Статистические данные пугают: этот микроорганизм имеется в организме у 60% женщин, которые выступают в роли скрытого носителя микроорганизма.
Подобная бактерия является неотъемлемым составляющей естественной микрофлоры влагалища и присутствие этого элемента не несет угрозы жизни женщины до определенного момента. Патогенная составляющая микроорганизма проявляет себя при условии воздействия на нее ряда отрицательных факторов. Поэтому важно знать основные симптомы уреаплазмоза у женщин, чтобы предотвратить развитие заболевания.
Профилактика
Предупреждение развития хронического уреаплазмоза сводится к следующему:
- Необходимо избегать случайных половых контактов, а при наличии сомнений в партнере всегда использовать презерватив.
- Важно укреплять иммунитет — физическими нагрузками, правильным питанием, здоровым сном, закаливанием.
- Даже минимальные беспокойства и жалобы должны стать поводом обращения к врачу.
Во время лечения уреаплазмоза для профилактики осложнений и предупреждения инфицирования других людей следует избегать:
- ношения тесного синтетического белья;
- совместного использования предметов личной гигиены с кем-то;
- посещения бань, саун, бассейнов;
- использования тампонов во время месячных.
Основные причины
Причины уреаплазмоза у женщин различны, но возбудителями заболевания выступают уреаплазмы, являющиеся микроорганизмами, не имеющими клеточных оболочек и неповторимого ДНК. На протяжении нескольких лет патогенные микроорганизмы относили к классу микоплазм.
Проникая в организм пациента, микробы начинают паразитировать и вызывают поражение следующих органов:
- органы мочевыводящей системы;
- дыхательной системы;
- элементы желудочно-кишечного тракта.
Причины появления выглядят следующим образом:
- незащищенный половой акт с источником микроорганизма;
- передача от женщины к ребенку в процессе родов или в период вынашивания;
- бытовым путем при использовании смежных предметов гигиены с зараженным.
Внимание! Присутствие патогенного микроорганизма в организме человека не всегда приводит к развитию уреаплазмоза.
Спровоцировать скорое деление патогенных элементов микрофлоры могут некоторые условия.
К перечню подобных факторов, способствующих развитию уреаплазмоза у женщин, относят:
- наличие патологий с хроническим течением в организме;
- ослабленная иммунная система пациента;
- постоянные стрессы и психоэмоциональные перенапряжения;
- перенесенные хирургические вмешательства;
- период нестабильности гормонального фона у женщин;
- течение беременности;
- раннее начало половой жизни;
- присутствие в организме источников других патологий передающихся половым путем;
- длительное употребление комбинированных оральных контрацептивов;
- продолжительное лечение антибактериальными средствами;
- изменение качества жизни женщины;
- контакт с радиоактивным облучением.
Схема лечения зависит от причин, спровоцировавших усугубление инфекционного процесса. Связано это с тем, что для полного выздоровления пациенту нужно уделить внимание устранению подобных факторов. Например, если уреаплазмоз проявился на фоне долгого использования гормональных средств, девушке нужно обсудить с гинекологом отмену состава и подбор средства, помогающего стабилизировать показатели до нормальных пределов.
Выводы
- Уреаплазма — условный патоген, в норме может обитать в мочеполовой системе у женщин и мужчин. Опасны для человека Ureaplasma urealyticum и parvum.
- Лечение необходимо, если количество бактерий более 10*4 КОЕ либо есть жалобы у женщины.
- Во время беременности следует настороженно относиться к уреаплазме из-за физиологического иммунодефицита у женщины и склонности к вялотекущим воспалительным процессам, которые могут иметь неприятные последствия для плода.
- Оптимальный вариант диагностики — ПЦР или бактериологический посев.
- Основа лечения — антибактериальные препараты, в дополнение назначаются свечи, иммуностимуляторы и лекарства для восстановления флоры.
Уреаплазменная инфекция у мужчин протекает еще более скрыто, однако они также могут являться источниками инфицирования для женщин. Помимо этого, бактерия вызывает хронические простатиты, уретриты, циститы. Все о симптомах, лечении и профилактике уреаплазмоза у мужчин читайте в статье по ссылке (в стадии написания).
Роль иммуномодуляторов
Антибактериальная терапия, уничтожая вредоносные бактерии, негативно влияет и на полезную микрофлору, поэтому необходимо включать в схему лечения иммуномодуляторы, препараты восстанавливающие активность иммунной системы, и способствующие естественной борьбе организма с инфекцией.
Иммуномодуляторы помогают восстановить силы иммунной системы, снизить побочные эффекты антибиотиков и ускорить процесс выздоровления.
Эффективная схема лечения уреплазмоза во многом зависит от поведения больной. Женщины, имеющие такой диагноз, должны задуматься не только о своем здоровье, но и о жизни своего будущего ребенка. Безобидный с первого взгляда уреаплазмоз способен привлечь более серьезную инфекцию, и стать причиной бесплодия как у женщин, так и у мужчин.
Диагностика болезни
Влагалищный осмотр и другие неспецифические методы диагностики при уреаплазмозе у женщин позволяют заподозрить уреаплазмоз, но точного ответа не дают. Для точной постановки диагноза применяются следующие методы обследования:
- ПЦР. Позволяет обнаружить фрагменты наследственного материала патогена во взятом у пациентки биоматериале. Очень точный метод диагностики, позволяет обнаружить возбудитель, даже если бактерии были в пробе в единичных количествах.
- Бак. посев. Основан на выращивании колоний уреаплазм из взятых у пациентки выделений либо мазков. При положительном результате дает возможность определить чувствительность патогена к антибиотикам. Главный недостаток – долгое время исследования.
- Серологические методы. Позволяют обнаружить в крови женщины специфические антитела к уреаплазме. По уровню этих антител можно определить стадию развития инфекционного процесса, а также силу иммунного ответа.
В процессе диагностики проводится дифференциация с другими инфекционными заболеваниями мочеполовой системы – гонореей, трихомонозом и т. д. Диагноз «уреаплазмоз» устанавливается только в случае отсутствия других патогенных микроорганизмов.
Характерные симптомы
Признаки уреаплазмоза трудно не заметить, но лишь на основании проявлений схема терапии не определяется. Связано это с тем, что перечисленные признаки могут сигнализировать о наличии патологий, передающихся половым путем, потому что не являются специфическими.
К проявлениям уреаплазмоза у женщин относят:
- резкие боли в нижней части живота;
- обильные или незначительные выделения из влагалища;
- незначительные выделения из влагалища после полового акта;
- боль после и во время опорожнения мочевого пузыря;
- жжение в области половых органов;
- проблемы с зачатием;
- боль во время полового контакта.
При выявлении перечисленных проявлений нужно своевременно обратиться к доктору. Только специалист сможет определить, какая схема лечения проявит эффективность и принесет пользу здоровью пациентки.
Может ли у девственницы быть уреаплазмоз?
Заболевание у девочек, девушек встречается крайне редко. Так как данное заболевание передается половым путем. Но уреаплазма способна передаваться не только при генитальном, но и при оральном контакте. Если же девственница позволяет себе некоторые любовные дела, она должна планово сдавать анализы на выявление микоплазмы. К традиционным ИППП уреаплазмоз не относится.
Популярные статьи:
|
Лечение народными средствами
Многие пользуются народными средствами. Но надо помнить, что все народные средства это только дополнение к лечению.
Очень распространено лечение травами. Народные средства подходят как мужчинам, так и женщинам. Для приготовления отвара, вам необходимо взять в равных пропорциях ромашку, корень копеечника, солодки, шишки ольхи и левзея. Все это перемолоть. И заваривать исходя из пропорции 1 столовая ложка смеси на стакан кипятка. Настаивать 7-9 часов, принимать надо один стакан в день (рекомендуют по 1/3 стакана 3 -4 раза в день).
Есть рецепт из сбора других трав. Готовятся все сборы одинаково, только меняется состав трав.
Сбор №2: череда, березовые почки, тимьян, кровохлебка, корень левзея, багульник, тысячелистник.
Сбор№3: крапива, листья укропа, корень первоцвета, фиалка, медуница, листья березы.
Используют настойку из золотарника. Для приготовления берут 2 столовых ложки золотарника, заливают 1/2 стакана кипятка и пьют в течения дня. Длительность приема 1 месяц.
Также в домашних условиях можно делать ванночки, обмывания, спринцевания. Для спринцевания готовят раствор состава: в равных пропорциях бадан, дубовая кора, курильский чай, все смешивают. На один литр воды 4 столовых ложки сбора, кипятят на водной бане 30 минут. Остудить и спринцевать 4-5 раз в день. Так же все по этой же схеме можно спринцеваться с помощью других трав. Например, сбор №2: корни бадана, корни грушанки, боровая матка и коры дуба.
Если у вас под рукой нет набора данных трав, то можно наводить не менее эффективный раствор. Для этого берете 1/2 стакана сока лимона и 1 стакан кипяченый воды, смешиваете и делаете спринцевание 2-3 раза в день в течении недели.
Рекомендуют просто для подмывания или для ванночек добавлять в воду 3-4 пакета чайного дерева. Уреаплазма очень чувствительна к чайному дереву.
Не стоит забывать, что главное — это поддержка иммунитета. Для его восстановления рекомендуется большое количество в питании: ягод, черной смородины, малины, облепихи.
В комнате можно делать ароматерапию — чеснок, лук, эфирные масла.
Методика лечения
Методика терапевтического воздействия при уреаплазмозе проработана хорошо, но вылечить пациентку в течении первого курса терапии не получается.
Сложность воздействия состоит в том, что уреаплазма паразитирует не только внутри клетки человека, но и за ее пределами. Опасность состоит в том, что заболевание может протекать смежно с другими ЗППП.
Схема лечения подбирается в зависимости от состояния пациента и характера протекания болезни:
- при остром течении выбирают антибактериальные препараты;
- на подострой стадии используют средства местного и общего действия;
- в лечебной практике при хроническом процессе используют иммуномодуляторы.
Терапевтические действия обязательно должны быть направлены на полное уничтожение возбудителей патологии.
Не следует забывать об основных правилах воздействия:
- лечение уреаплазмоза у женщины необходимо согласовывать с гинекологом;
- нужно что бы лечились оба половых партнера;
- как долго лечится болезнь, зависит от ситуации, но специалисты для сокращения продолжительности выздоровления рекомендуют воздерживаться от половых контактов;
- рекомендуют полный отказ от курения и алкоголя, а также соблюдение диеты.
Если болезнь возникает на фоне сниженного иммунитета важно ввести в состав терапии иммуномодуляторы.
Как вылечить заболевание знает врач, и пациентам нужно помнить о том, что самолечение опасно для их здоровья. сколько пить лекарство и в каких дозировках подскажет специалист, ознакомившейся с особенностями протекания болезни. Подобная патология, опасна высоким риском проявления серьезных осложнений.