Редактор
Наталья Лебедева
Врач-пульмонолог
Очаговая пневмония – это воспалительный процесс легкого преимущественно альвеолярной или интерстициальной ткани, затрагивающий, в отличии от долевой пневмонии лишь ограниченный участок легочной ткани: один или несколько сегментов лёгкого.
Небольшие очаги могут между собой сливаться, образуя сливную пневмонию, которая протекает сложнее и хуже поддаётся лечению.
Классификация по МКБ-10: рубрики J12-J18.
Причины возникновения
Этиологию возникновения пневмонии подразделяются на несколько форм.
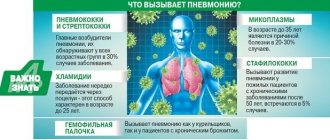
Первичные формы – воспалительный процесс развивается на фоне ранее здоровых лёгких и не является осложнением другого заболевания. Чаще всего в роли поражающего агента выступают инфекционные возбудители:
- бактериальные: пневмококки;
- стафилококки;
- стрептококки;
- микоплазмы;
- хламидии;
- легионеллы;
- вирус гриппа;
- кандиды;
- вызывают сразу несколько возбудителей.
Подробнее о разных разных видах возбудителей
Вторичные формы – болезнь формируется как осложнения другого заболевания.
Часто такими причинами являются:
- острые респираторные вирусные инфекции (ОРВИ);
- острый или хронический бронхит;
- внелегочные абсцессы.
К одной из форм также относят пневмонию с активизацией условно-патогенной микрофлоры у лиц с иммунодефицитом (лица, принимающие иммуносупрессоры, ВИЧ-инфицированные).
Подробнее о пневмонии при ВИЧ
Факторы, способствующие развитию пневмонии:
- чрезмерная эмоциональная нагрузка, стресс;
- недостаточное питание, нехватка витаминов и минералов;
- наличие вредных привычек: курение;
- употребление спиртных напитков;
- наркомания.
Причины болезни
Острая очаговая пневмония наиболее часто выступает в качестве осложнения, которое развивается на фоне тяжелого течения или полного отсутствия лечения другой патологии. В таких ситуациях, формирование воспалительного процесса может быть обусловлено следующими недугами:
- инфарктом миокарда;
- приобретенными, реже врожденными пороками сердца;
- бронхитом и ОРВИ;
- злокачественными или доброкачественными опухолями;
- корью и коклюшем;
- менингитом и скарлатиной;
- острым катаром дыхательных путей;
- фурункулезом и брюшным тифом;
- гриппом и сепсисом;
- хламидиозом и остеомиелитом;
- гнойным отитом и перитонитом;
- любыми патологиями гнойного характера;
- заболеваниями легких и органов дыхания, имеющих хроническое течение.
Примечательно то, что помимо вышеуказанных факторов, очаговая пневмония у детей может быть вызвана сильнейшей стрессовой ситуацией или нервным перенапряжением, а также влиянием таких факторов:
- переохлаждение организма;
- проникновение в бронхи инородного предмета;
- вдыхание токсических или ядовитых веществ.
В случаях, когда воспаление дольки легкого выступает в качестве самостоятельного недуга, патологию вызывает влияние болезнетворных агентов, которыми являются:
- пневмококки и стафилококки;
- стрептококки и кишечная палочка;
- протей и палочка Фриндлендера;
- вирусы гриппа А и В;
- микроскопические грибки;
- микоплазмы и аденовирус;
- вирус парагриппа и риновирус.
Необходимо учитывать, что наиболее часто вышеуказанные микроорганизмы влияют на развитие внебольничной пневмонии.
Также среди предрасполагающих факторов клиницисты выделяют:
- недостаток физической активности;
- снижение сопротивляемости иммунной системы;
- чрезмерное пристрастие к вредным привычкам, в частности к выкуриванию сигарет;
- нерациональное питание;
- гиповитаминоз;
- перенесенные ранее операции, причем неважно на какой области проводилось хирургическое вмешательство;
- длительное перегревание организма.
Патогенез очаговой пневмонии обладает некоторыми особенностями:
- локализация воспаления в одной или нескольких дольках легкого;
- медленное развитие патологического процесса, что объясняется небольшой площадью пораженной области;
- приобретение стенками легкого интенсивной проницаемости;
- плавный переход из одной степени тяжести в другую, симптоматика при этом резко не меняется.
Патогенез
Механизм развития очаговой формы пневмонии заключается во внедрении патогенного возбудителя в ткань легкого. Бактерия начинает стремительно размножаться, вызывая очаг или несколько очагов (очагово-сливная форма) воспаления. Организм вырабатывает антитела против микроорганизма, который при взаимодействии с ним выделяет цитокины, повреждающие ткани лёгкого. Жидкая часть плазмы выходит из кровеносного русла и пропитывает альвеолы. В дальнейшем погибшая ткань замещается новой.
Пути проникновения болезнетворных агентов:
- гематогенный – через кровеносную систему;
- лимфогенный – через лимфоидную систему;
- контактный – переход воспалительного процесса с близ лежащих тканей и органов;
- бронхогенный – попадание микроорганизмов вместе с вдыхаемым воздухом;
- аспирационный – аспирация содержимым из носо- или ротоглотки.
Морфологические особенности очаговой пневмонии:
- чаще возникает в задних и задненижних сегментах легкого;
- очаги воспаления наблюдаются в пределах дольки;
- плотные, на разрезе имеют яркий вид;
- в альвеолах скопление экссудата с примесью клеточных элементов;
- серозный характер альвеолярного экссудата;
- экссудат расположен неравномерно, в одних альвеолах его больше, чем в других;
- бронхиолы инфильтрированы лейкоцитами;
- в эпителии бронхиол преобладают бокаловидные клетки.
Онлайн-тест: правильно ли вы лечите пневмонию
Причины очаговой пневмонии
Причины многогранны, но всецело повязаны с сезонностью, припадая на прохоладные времена года и эпидемиологически неблагоприятные периоды. Также этиопатогенез прямо пропорционально связан с путям распространения инфекции, а именно — лимфогенный, бронхогенный, гематогенный пути.
Признаки очаговой пневмонии связаны с функциональным снижением локальных и общеорганизменных защитных сил, к ним относят:
— Стрессовые состояния и влияния в неврологической области, истощающие организм.
— Нерациональное питание и вследствие этого гиповитаминоз и нехватка минеральных компонентов.
— Пагубные привычки, такие как курение, злоупотребление алкогольсодержащими напитками, сильнодействующими медикаментами или наркозависимость.
— Хронические заболевания в анамнезе и частые простуды.
— Снижение иммунитета любой этиологии.
— Инфекции оториноларингологической сферы.
— Длительное охлаждение или перегревание.
— Недостаточно физически развитый организм, гиподинамия и отсутствие закаливания.
— Вдыхание веществ с токсическим влиянием, тропных к легочной ткани.
— Снижения вентиляционных характеристик легких.
— Повреждающие метеорологические факторы при колебании влажности воздуха, изменениях барометрических показателей давления.
Пневмотропными агентами-возбудителями выступают пневмококки в 78% случаев, стрептококки, стафилококки, кишечная палочка, респираторно-синтициальные вирусы, вирусы парагриппа, палочка Фридлендера, микоплазмы, микробные ассоциации, микроскопические грибки, аденовирус, риновирус.
Вторичные признаки очаговой пневмонии развиваются на фоне уже присутствующих заболеваний, таких как корь, скарлатина, коклюш, хламидиоз, менингококковый менингит, брюшной тиф, абсцесс печени, дизентерия, перитонит, гнойный отит, фурункулез и остеомиелит.
В очаговой форме могут проходить:
— Аспирационная форма, при проникновении в легкие инородных веществ — токсических газов, крошечных твердых частиц, пищевых крупиц. Особенно высока вероятность аспирации рвотных масс при потере сознания во время рвоты и сильном алкогольном опьянении.
— Застойная пневмония, возникает у тяжко больных, прикованных к постели людей и престарелых, как следствие гиподинамии. На этом фоне возникает застой в легочном кровообращении, что влечет нарушение вентиляции легких с превышением продукции патогенной мокроты. Возникает при ишемии и инсульте, пороках сердца, сахарном диабете, переломах костей и позвоночного столба, черепных травмах.
Классификация
По объему поражения легких:
- односторонняя (лево- или правосторонняя);
- двухсторонняя.
По величине фокуса бывает: мелкоочаговая и крупноочаговая.
По скорости течения:
- Острая – симптомы развиваются в течение нескольких суток, яркая клиническая картина.
- Затяжная или хроническая – патологический процесс не завершается в течение 4 недель.
- Бессимптомная или скрытая – описывается нетипичной или слабовыраженной клиникой (отсутствие кашля, лихорадки).
По причинам возникновения:
- Первичная и вторичная (описаны выше);
- Радиационная – выделяется как отдельная форма при лечении злокачественных опухолей лёгких с применением рентгеновского излучения.
- Токсическая – образуется в результате вдыхания ядовитых веществ, первично поражающих лёгкие.
- Посттравматическая – развивается вследствие нарушения целостности грудной клетки (операции, травмы), что приводит к нарушению бронхоальвеолярного лаважа, способствующего развитию инфекционных процессов.
По тяжести течения:
- лёгкая степень тяжести: легкое недомогание;
- минимальная интоксикация;
- 0 или 1 степень дыхательной недостаточности;
- субфебрильная температура.
- умеренный интоксикационный синдром;
- фебрильная лихорадка;
- психоз;
Если подразделять по распространенности патологического процесса, очаговая пневмония может быть лобулярной.
Симптомы очаговой пневмонии
Симптомокомплекс включает:
— Общие проявления в виде мигренозных болей, снижения аппетита, слабость и потливость, присоединение дыхательной недостаточности, синюшность покровов кожи, нередко пациенты отмечают загрудинные боли при вдохе-выдохе и кашле, гипертермия до 38.2 — 39.6°С, у ослабленных и пожилых нормотермия или субфебрилитет. Кашель сухой или продуктивный с отхождением прозрачной слизи или гнойно-слизистой мокроты.
— Объективным обследованием дыхательной системы есть ослабленное дыхание над очагом и жесткое — над остальной поверхностью легких, аускультативно отчетливые влажные звучные мелкопузырчатые хрипы, как следствие бронхита — рассеянные сухие, а при присоединении плеврита — шум трения плевры, перкуторно звук приглушен, тахикардия до 120 уд\мин., тахипноэ до 30\мин., приглушенность тонов сердца.
Одним из серьезных симптомов, которому стоит отдать должное внимание, представлен одышкой (нехваткой воздуха). Особенно панически воспринимается детьми, поскольку может появиться в состоянии полного покоя или когда ребенок спит. Возникает при накопления альвеолярной жидкости и формируются сбои капилярно-альвеолярного газообмена. Остаточные явления одышки — это важный признак, так как сигнализирует о дальнейшем прогрессировании и продолжающихся разрушениях тканей легкого.
При благополучном разрешении клиническое выздоровление происходит в срок до двух недель, а рентгенологически подтверждается к концу третьей недели заболевания.
Очаговая пневмония у детей манифестирует по прошествии 6-7 дней с момента появления иного воспалительного процесса организма. У детей симптомы незначительно отличаются: возрастание температуры до 40-42°С, апатия более ярко выражена, наблюдаются хрипы и скрипы при разговоре, посинение носогубного треугольника, особенно при активных действиях – поглощении еды, разговоре, плаче. Лишь для детского возраста главенствующим признаком является изменение рельефа кожи в виде втягивания межреберных промежутков внутрь, а также присоединение тошноты и рвоты.
Признаки очаговой пневмонии разнятся зависимо от этиопатогенетического агента:
— Стафилококковому поражению присущий острый дебют болезни, боли в груди и в височной зоне, кровохаркание из-за деструктивных свойств возбудителя, спутанность мышления, нерегулярность лихорадки. Стафилококковый фактор очень опасен при потенциально возможном пиопневмотораксе, кровотечении из легкого, бактериальном перикардите, амилоидозе и даже сепсисе.
— Пневмококковая этиология возникает в 47% случаев. Начинается с гипертермии постоянного характера, присутствует кашель с мокротами, озноб.
— Грамотрицательная диплобацилла Фридлендера затрагивает возрастную группу старше 30 лет, с наявным алкоголизмом и плохим питанием. Наблюдается гипертермия в совокупности со значительным диспноэ, посинение кожи и слизистых, кашель со слизью со зловонным запахом. Имеется склонность к абсцедированию.
— При стрептококковой этиологии не единично отягощение эмпиемой плевры или даже септической инфекцией. Свойственны приступы лихорадки с большими и резкими изменениями температуры, сильная потливость, отделение слизи с прожилками крови.
— Вирусное поражение с острым началом и продолжительным гипертермическим синдромом до 11-12 дней, судороги, носовые кровотечения, кашель и кровохаркание. Осложняется тромбозами и кровотечениями.
— Очаговые пневмонии послеоперационного генеза весьма опасны развитием несостоятельности систем дыхания и сосудистых патологий, быстрым прогрессированием симптомов из-за пониженных иммунологических сил.
Острая очаговая пневмония характеризуется согласно степени тяжести, различают:
— Легкую. Незначительная интоксикация проявляется субфебрилитетом, нормальным кровяным давлением, без расстройств сознания.
— Среднюю. Повышение температурных показателей, слабость, диспноэ, выделение пота, снижение давления.
— Тяжелую. Значительные токсические явления, гипертермия, локальный цианоз, тахикардия и расстройства дыхания.
Стадии
- Стадия —экссудации или прилива воспаления. Увеличение проницаемости стенок капилляров альвеол, из-за чего серозный экссудат накапливается в просвете альвеол с большим содержанием микроорганизмов.
- Стадия — жёлтого или красного опеченения. Легочная ткань уплотняется, благодаря скоплению большого количества фибрина в просвете альвеол. Красное опеченение – миграция эритроцитов и их накопление, серое – лейкоцитов.
- Стадия — восстановительная (разрешения). Разжижение и удаление через бронхиальное дерево воспалительного экссудата.
Подробнее о стадиях течения
Диагностика
Лабораторная диагностика очаговой пневмонии предполагает различные виды исследований. Ниже перечислены показатели, характерны очаговой форме:
- общий анализ крови: небольшой нейтрофильный лейкоцитоз;
- сдвиг лейкоцитарной формулы нейтрофилов влево;
- повышение СОЭ;
- повышение содержания фибриногена, С-реактивного белка, серомукоида, гликопротеинов, глобулинов;
- выделения слизисто-гнойного характера, содержат большое количество нейтрофилов.
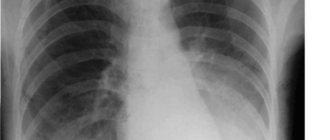
Очаговая пневмония на рентгене:
- очаги затемнения негомогенной структуры;
- нечеткие контуры очага;
- гидроторакс при вовлечении в воспалительный процесс плевры.
Биопсия (микропрепарат «Очаговая пневмония») – покажет скопление воспалительного экссудата с преобладанием клеточных элементов в зависимости от вида инфекционного возбудителя.
Крупозная (Пневмококковая) пневмония.
Клиника. Обычно начинается остро, нередко после охлаждения: больной испытывает потрясающий озноб; температура тела повышается до 39-40 «С, реже до 38 или 41 °С; боль при дыхании на стороне пораженного легкого усиливается при кашле, вначале сухом, позже с «ржавой» или гнойной вязкой мокротой с примесью крови. Аналогичное или не столь бурное начало болезни возможно в исходе острого респираторного заболевания или на фоне хронического бронхита. Обьективно. Состояние больного, как правило, тяжелое. Кожные покровы лица гиперемированы и цианотичны. Дыхание с самого начала болезни учащенное, поверхностное, с раздуванием крыльев носа. До применения антибактериальной терапии высокая температура удерживается в среднем неделю, снижаясь резко (критически); под воздействием антибактериальных препаратов происходит постепенное (литическое) снижение температуры. Грудная клетка отстает в акте дыхания на стороне пораженного легкого, перкуссия которого в зависимости от морфологической стадии болезни обнаруживает притупленный тимпанит (стадия прилива), укорочение (притупление) легочного звука (стадия красного и серого опеченения) и легочный звук (стадия разрешения). В зависимости от стадийного характера морфологических изменений при аускультации выявляются соответственно усиленное везикулярное дыхание и crepitatio indux, бронхиальное дыхание и везикулярное или ослабленное везикулярное дыхание, на фоне которого выслушивается crepitatio redus. Из-за поражения плевры (парапневмонический серозно-фибринозный плеврит) выслушивается шум трения плевры. В разгар болезни пульс учащенный, мягкий, соответствует сниженному АД. Лабораторно: характерен нейтрофильный лейкоцитоз, изредка гиперлейкоцитоз. Отсутствие лейкоцитоза, тем более лейкопения, может быть прогностически неблагоприятным признаком. Повышается СОЭ. При рентгенологическом исследовании определяется гомогенное затенение всей пораженной доли или ее части, особенно на боковых рентгенограммах. Рентгеноскопия может оказаться недостаточной в первые часы болезни. Атипичное течение чаще наблюдается у лиц, страдающих алкоголизмом.
Симптомы
В анализе клинической картины большое значение занимает история болезни. Очаговая пневмония имеет ряд симптомов, проявляющихся почти у каждого больного.
1. Начало заболевания:
- симптомы развиваются постепенно, в течение 3-4 дней, часто предшествует клиника острого бронхита;
- лихорадка — 38-39°C;
- сухой кашель;
- слабость, снижение работоспособности и другие симптомы интоксикации;
- при двусторонней пневмонии симптомы развиваются быстрее и более агрессивнее.
2. Разгар болезни:
- лихорадка неправильного типа с литическим снижением через 2-7 дней;
- боли в грудной клетке висцеральные, тупые, ноющие, не интенсивные при вовлечении плевры на стороне поражения;
- кашель с отделением слизисто-гнойной мокроты, объемом не более 50-100 мл, без запаха;
- одышка инспираторного или смешанного типов — редкий симптом;
- симптомы интоксикации;
- диффузный цианоз (редко), гиперемия лица на стороне поражения (при левосторонней – слева, при правосторонней – справа);
- учащенное дыхание;
- отставание половины грудной клетки на пораженной стороне в акте дыхания;
- пальпация грудной клетки: незначительное усиление голосового дрожания над очагом пневмонии на стороне поражения;
- перкуссия легких: притуплено-тимпанический или притупленный звук над воспалительным очагом;
- аускультация легких: ослабленное везикулярное дыхание, звучные мелкопузырчатые хрипы. Крепитация выявляется редко.
Симптомы болезни
Клинические проявления будут несколько отличаться в зависимости от места локализации патологического очага.
Например, для двухсторонней очаговой пневмонии характерными будут:
- резкое повышение температуры, от которой очень сложно избавиться, даже при помощи жаропонижающих средств;
- сильные головные боли;
- интенсивная болезненность и жжение в груди. Такие неприятные симптомы склонны к обострению при вдохе;
- повышенное потоотделение;
- одышка и сухой кашель, к которому по мере прогрессирования болезни присоединяется мокрота. В таких случаях говорят про развитие гнойной пневмонии;
- бледность или синюшность кожи;
- появление высыпаний.
Правосторонняя нижнедолевая пневмония имеет следующие симптомы:
- дискомфорт и боли с локализаций в правой стороне грудной клетки;
- кашель с выделением мокроты, в которой могут присутствовать прожилки гноя или крови;
- озноб и лихорадка;
- выделение пота по ночам.
Изменения при пневмонии
Симптоматика левосторонней очаговой пневмонии представлена:
- субфебрильной температурой;
- тяжестью и болями в правом боку;
- сильным кашлем – может быть сухим или с выделением мокроты;
- ознобом и общей слабостью;
- одышкой и потливостью.
Любые виды пневмонии могут дополняться следующими клиническими проявлениями:
- понижение работоспособности;
- слабость и разбитость;
- появление хрипов при дыхании;
- мышечные и суставные боли;
- понижение или полное отсутствие аппетита;
- нарушение ЧСС;
- спутанность сознания;
- патологический румянец кожи лица;
- нездоровый блеск в глазах;
- боли в области живота;
- нарушение процесса опорожнения кишечника, что зачастую выражается в диарее;
- приступы тошноты и рвоты.
Последняя категория симптомов наиболее характерна для внебольничной очаговой пневмонии.
Все вышеуказанные признаки можно относить как к взрослым, так и к детям, только стоит учитывать, что у последних болезнь развивается быстрее и протекает тяжелее.
Отличия от крупозного воспаления легких
Нозологии, поражающие респираторный тракт, схожи по своей симптоматике, однако главным отличием очаговой пневмонии от крупозной является механизм развития:
- Крупозная пневмония вызывается высоковирулентным штаммом микроорганизма и поражает целую долю лёгкого. Симптоматика при этом будет более выражена и стремительна по сравнению с очаговой.
- Очаговая пневмония – возбудители менее патогенны. Заболевание проходит легче, реже приводит к осложнениям и лучше поддается лечению.
Формы
Так как этот вид недуга чаще всего встречается у детей, врач должен провести правильное обследование и выяснить причины развития заболевания. Именно эти сведения дадут возможность объективно оценить степень тяжести заболевания и выбрать правильную тактику лечения. Современная медицина пользуется несколькими системами для классификации этого заболевания. Если брать за критерий локализацию воспалительного процесса, то выделяют такие формы:
Правосторонняя
Этот вид встречается чаще других, что обусловлено анатомическими особенностями строения бронхиального дерева. Правый бронх немного шире и короче, поэтому инфекция проникает внутрь быстрее, а меньшие размеры – это более легкий путь инфекции до правого легкого.
Клинические проявления происходят волнообразно, поэтому выявить инфекцию в альвеолах на ранних стадиях очень сложно.
Очень часто врач при осмотре такого больного на начальном этапе может прослушивать влажные и сухие хрипы и ставить диагноз бронхит, а при этом в организме человека уже развивается пневмония.
Правосторонняя пневмония может успешно лечиться в домашних условиях, так как хорошо поддается специфической терапии.
Левосторонняя
При поражении левого бронха интоксикация организма значительно ниже. Левосторонняя пневмония при осмотре может проявляться отставанием в дыхании левой половины от правой во время акта вдоха.
Диагностировать этот вид крайне сложно. На рентгеновских снимках левосторонняя крупозная пневмония может и не проявляться, поэтому при подозрении некоторые врачи рекомендуют делать компьютерную томографию.
Двухсторонняя
Причиной развития такого воспалительного процесса может стать длительное нахождение человека под наркозом или на искусственной вентиляции легких.
У больных с двусторонним воспалением наблюдается сильнейшая интоксикация организма, у них появляются сильные боли в грудной клетке, озноб.
Если у больного выявляется этот вид заболевания, то врач незамедлительно госпитализирует его в отделение для проведения стационарного лечения.
Очагово-сливная
Для этого вида характерны воспалительные процессы в нескольких сегментах легкого, отмечаются случаи поражения целой доли. При осмотре врач четко диагностирует отставания одного легкого от другого во время дыхания, появляются цианоз и одышка.
Патологические изменения в легких очень четко видны на рентгеновских снимках: появляются участки с микроабсцессами, эмфизематозные изменения. Симптоматические проявления этого вида в большинстве случаев похожи на крупозную пневмонию.
Лечение очагово-сливной пневмонии требует немедленной госпитализации и лечения в условиях стационара.
Катаральная
При таком заболевании, как бронхит, воспалительные процессы могут происходить не только в самой дыхательной системе, но и давать серьезные осложнения. Именно катаральная пневмония – это осложнение бронхита. Во время такого заболевания воспалительные процессы из бронхов постепенно переходят в легкое и поражают отдельные его участки.
На начальном этапе развития заболевания этого вида у больного наблюдаются:
- незначительное повышение температуры;
- снижение аппетита;
- появление насморка и кашля со специфическими слизисто-гнойными выделениями;
- тахикардия или незначительные проблемы с ЖКТ.
Этот вид требует правильного и своевременного лечения, так как при игнорировании лечения могут возникнуть острая гнойная пневмония, абсцесс, гангрена легких.
Гнойная
Во время этого вида заболевания в легочных тканях начинаются разрушительные процессы, что становится причиной пневмосклероза или бронхоэктазии. Гнойная очаговая пневмония характеризуется появлением множества гнойных образований и поражений во всех органах дыхательной системы.
Причинами развития заболевания может быть даже инородное тело в бронхах, которое закрывает просвет в мелком бронхе. Именно нехватка или полное отсутствие вентиляции вызывает формирование гнойника.
Классическими симптомами этого вида являются: высокая температура тела, острая интоксикация организма, кашель, который сопровождается зловонной мокротой. У больного наблюдается резкое снижение массы тела, возможна даже анорексия.
Дальнейшая симптоматика будет зависеть от того, как поведет себя гнойник. Если произойдет его разрыв, то человек может ощутить уменьшение проявлений интоксикации, при этом за короткий промежуток времени выйдет около 1 литра зловонных, гнойных мокрот.
После выведения гноя из легких и бронхов у больного появляется аппетит. Улучшается дыхание, и организм начинает идти на поправку.
Правосторонняя нижнедолевая
Этот вид относится к инфекционно-аллергическим, при котором поражается одна или несколько долей легкого. Такому заболеванию подвержены разные поколения пациентов. При таком виде больной ощущает резкое ухудшение состояния организма, появляется сильная головная боль, резко повышается температура тела, появляется влажный кашель, потливость, одышка и слабость.
В большинстве случаев медики диагностируют такое заболевание в правой доле легкого в нижней его части. Все лечение происходит только в условиях стационара, так как требуется постоянный контроль со стороны врача. Полное выздоровление наступает через большой промежуток времени, так как после терапевтического курса обязательно пациент проходит профилактические мероприятия, физиопроцедуры, которые помогают вернуться к полноценному функционированию легкого.
Прикорневая
Прикорневая форма. Эту форму врачи называют самой сложной, так как причинами возникновения становится инфекция. Патогенные микроорганизмы попадают внутрь бронхов и активно там размножаются. В большинстве случаев поражается правое легкое.
Очаговая пневмония прикорневая может протекать в двух видах: опухолевидная и воспалительная. Второй вид протекает сложно и долго. Ремиссии сменяются обострениями, во время таких процессов воздействовать на само заболевание становится все труднее. При появлении опухоли в легких становятся заметны небольшие бугорки.
Симптомы проявления носят классический характер, единственное, что наталкивает врача на подозрение прикорневой пневмонии – анализ крови. В нем явно наблюдается лейкоцитоз.
Здесь требуется срочное лечение, но самое главное – профессионализм врача. К сожалению, эта форма очень схожа по симптоматике с раком легких или туберкулезом. Если врач не сможет вовремя правильно диагностировать заболевание, то последствия могут быть и плачевными.
Лечение
Основным методом лечения очаговой пневмонии является антибиотикотерапия. Препараты назначают сначала эмпирически. После бакпосева схему лечения строят на основании выявленного возбудителя. В начале назначаются антибиотики широкого спектра действия для предотвращения развития осложнений. В дальнейшем берут мокроту на бакпосев и определяют точный вид микроорганизма и его чувствительность к лекарственным средствам. Проводят окончательный курс выбранным препаратом. Применять лекарство необходимо также спустя несколько дней после исчезновения лихорадки.
Мнение эксперта
Анна Сандалова
Пульмонолог, врач высшей категории
Задать вопрос
Очаговая пневмония – задача высококвалифицированных врачей. Для адекватного лечения следует обратиться в медицинское учреждение. В больших городах лечение пневмонии проводят в пульмонологических отделениях.
Подробнее о лечении
Лечение очаговой пневмонии
В применении лечебной тактики важно своевременно подобранное лечение и комплексный подход. Среди методов лечения выделяют:
— Антибактериальная терапия. Первоочередно при определении тактики лечения следует провести тест чувствительности патогенной флоры к медикаментозным средствам. И выбрать путь введения — перорально, внутриплеврально, эндобронхиально, эндолимфатически, но наиболее приемлемым считается инъекционный.
Преимущество современных антибактериальных препаратов — их обширный спектр действия на микроорганизмы и при этом минимальная токсичность. К таковым относятся полусинтетические пенициллины, цефалоспориновые антибиотики, фторхинолоновая группа, макролиды довольно часто в сочетании с цефалоспоринами. Также применимы аминогликозиды и тетрациклины, но только если польза применения превышает риск развития побочных эффектов.
— Симптоматическая терапия включает антипиретики и НПВП, противоаллергенные, бронхорасширяющие, муколитики, отхаркивающие. Лидируют муколитические лекарства, поскольку незаменимы для эвакуации слизи при кашлевом толчке. Некоторые муколитики потенцируют противомикробное действие. При остром протекании прибегают к применению сульфаниламидов.
— При выявлении тяжелого течения необходима инфузионная дезинтоксикация и оксигенотерапия в стационарных условиях, а также плазмаферез.
— К общим правилам относят: отдых, высококалорийная диета, теплое питье, витаминотерапия.
— Физиотерапевтические методы: применение современных небулайзеров, ЛФК, электрофорез, УВЧ и ДМВ-терапия , позиционный дренаж, вибрационный массаж со специальными массажёрами, перкуссионный массаж.
— Народное лечение, как дополнение к основной терапии. Это травяные настои и гомеопатические добавки, теплые ножные ванны, компрессы.
— Оперативное лечение при серьезных осложнениях: рубцовых изменениях, наличии гнойного экссудата с образованием полостей, распаде легкого. Операция осуществляться также при морфологических изменениями в жизненно важных органах при длительном воздействии интоксикации.
Очаговая пневмония при адекватном лечении излечивается полностью и приводит к восстановлению тканей легких в 72% случаев, в 21% развивается пневмосклероз, у 3% — уменьшение доли легкого.
Осложнения
Делятся на:
- Легочные:
- абсцесс или гангрена лёгкого;
- воспаление листков плевры;
- обструкция бронхов;
- отёк лёгких;
- острая или хроническая дыхательная недостаточность.
- Внелегочные:
- воспаление эндокарда или перикарда сердца;
- менингит;
- энцефалит;
- синдром системной воспалительной реакции (сепсис).
Для недопущения развития тяжёлых осложнений, следует своевременно обращаться в пульмонологическое отделение стационара. Жителям небольших городов сложнее найти пульмонолога, скорее всего лечением будет заниматься терапевт, владеющий опытом ведения подобной патологии.
Профилактика
Меры профилактики направлены на устранение факторов риска для недопущения развития заболевания:
- избегание стрессовых ситуаций;
- правильное сбалансированное питание;
- недопущение переохлаждения;
- лечение хронических заболеваний;
- занятия спортом;
- своевременное лечение острых респираторных заболеваний.
Подробнее о профилактике
Клинические рекомендации и истории болезни (скачать)
| # | Файл | Размер файла |
| 1 | Внебольничная пневмония у взрослых — практические рекомендации по диагностике, лечению и профилактике (пособие для врачей). РРО, МАКМАХ | 715 КБ |
| 2 | Алгоритмы диагностики и протоколы окаазания мед.помощи при пневмонии | 3 МБ |
| 3 | Клинический протокол. Пневмония у взрослых | 458 КБ |
| 4 | История болезни. Правосторонняя очаговая нижнедолевая пневмония. ДН — II ст. Острый бронхит | 143 КБ |
| 5 | История болезни. Очаговая пневмония нижней доли правого легкого. Средней тяжести. Д. Н. — 1ст | 88 КБ |
| 6 | История болезни. Острая очаговая сливная верхнедолевая пневмония | 68 КБ |
| 7 | История болезни. Двухсторонняя очаговая пневмония, острое течение, тяжелой степени тяжести | 130 КБ |