Осумкованный плеврит является тяжелым заболеванием плевры, при котором происходит сращивание ее листков и накопление жидкости в образованной полости. Недуг развивается не самостоятельно, а в результате осложнения других заболеваний.
В зависимости от типа экссудата этот тип плеврита бывает серозным, серозно-фибринозным, геморрагическим и гнойным. Под «осумкованием» понимают реакцию плевры на различные хронически протекающие патологии легких.
За счет образования спаек между ее листками происходит ограниченное накопление выпота. Согласно статистике 80% больных, которые умерли от плеврита, имели осумкованную форму. Заболевание чаще встречается у взрослых. Его симптомы зачастую сходны с признаками других патологий дыхательной системы или органов верхней части брюшной полости, что затрудняет диагностику.
Причины возникновения плеврита
Плеврит — воспалительный процесс, локализирующийся в листках плевры и сопровождающийся скоплением экссудата (жидкости) в плевральной полости или выпадением на поверхность листков фибрина. В зависимости от наличия экссудата плеврит различают экссудативный и фибринозный или сухой, а в зависимости от природы — бактериальный, вирусный и аллергический. Часто природа плеврита остается не выясненной. Характерно, что развивается это заболевание как осложненная форма других патологических состояний.
Причинами возникновения плеврита называют:
- инфекционное поражение организма бактериями (стафилококк, пневмококк), грибками (кандидоз, бластомикоз), вирусами (амебиаз, эхинококкоз), микоплазмой и микобактериями (туберкулез);
- осложнения заболеваний дыхательных органов;
- диффузные поражения соединительной ткани;
- злокачественные образования (метастазы в плевру, рак легких, плевры, молочной железы, яичников и т.д.);
- травмы грудной клетки;
- хирургические вмешательства и осложнения после операций.
Симптомами плеврита являются:
- выразительные болевые ощущения в грудной клетке, сопровождающие дыхание;
- кашель;
- повышение температуры тела — от незначительного до жара;
- одышка и затруднение дыхания;
- бледность, а местами и синюшность кожных покровов;
- общая слабость и быстрая утомляемость.
Классификация плевритов:
- этиологические факторы инфекционные плевриты: пневмококк, стрептококк, стафилококк, гемофильная палочка, клебсиела, микобактерия туберкулеза, простейшие (амеба), грибы, паразиты, вирусы. Чаще всего инфекционные плевриты наблюдаются при пневмониях (пара- и метапневмонии) и туберкулезе.
- неинфекционные (асептические) плевриты, наблюдаются при следующих заболеваниях: злокачественные опухоли: канцероматоз плевры (метастазы злокачественных опухолей — синдром Мейгса при раке яичников, лимфогранулематоз, лимфосаркома, гемобластозы и т.п.);
- диффузные заболевания соединительной ткани (системная красная волчанка, полимиозиты, ревматоидный артрит, системная склеродермия, системные васкулиты);
- травмы грудной клетки;
- инфаркт-пневмонии;
- острый панкреатит;
- хроническая почечная или печеночная недостаточность;
- инфаркт миокарда (синдром Дресслера);
- сухой плеврит;
- серозный,
- острый,
- диффузный;
Сухой (фибринозный) плеврит обычно самостоятельного значения не имеет. Обнаруживают при различных заболеваниях легких (пневмонии, нагноительных заболеваниях легких, инфаркте легких и т.д.), как сопутствующий патологический процесс при внелегочных заболеваниях (поддиафрагмальный абсцесс, холецистит, холангит), а также при воспалительных заболеваниях (туберкулез, ревматизм, системная красная волчанка, ревматоидный артрит, системная склеродермия).
Стадии
Плеврит легких – это одно из особенно тяжелых болезней, встречается у ребенка и человека преклонного возраста. Патология делится на 3 фазы.
- 1 стадия характеризуется обильным выделением плевральной жидкости. Образуется вследствие расширения и повышения проницаемости кровеносных капилляров, или из-за активации защитными клетками разных биологических компонентов в ответ на проникновение болезнетворной флоры. Лимфатический отдел успевает вывести лишнее количество слизи, поэтому его объем еще в пределах нормы.
- 2 фаза – появление гнойных скоплений. Обуславливается отложением на листках фибрина – белка плазмы, оказывающего клейкое действие. Это влечет за собой трение плевральных частей друг с другом, по причине чего они срастаются. Такое влияние приводит к возникновению карманов, из-за которых затрудняется процесс оттока содержимого из плевральной части. В связи с регулярным накоплением в них слизи, образуются омертвевшие бактерии, погашенные иммунитетом. Они в комбинации с рядом белков и плазмой начинают гнойные течения. Экссудат способствует развитию воспалительного течения в рядом находящихся тканях, происходит нарушение оттока через лимфоузлы.
- 3 стадия заболевания сопровождается самостоятельным рассасыванием воспалительных очагов, или переходом патологии в хроническую фазу. Патология отличается существенным уменьшением легочной подвижности, увеличением толщины листков, ухудшении оттока экссудата. Порой такая фаза сопровождается возникновением спаек, или полным заращением плевры.
По наличию и виду содержимого:
- экссудативный (выпотной) плеврит;
- фибринозный (сухой) плеврит.
Желательно начинать терапию с 1 фазы развития болезни. Это обусловлено тем, что остальные 2 нередко разрешаются хирургическим путем, в зависимости от степени их тяжести.
Как лечить плеврит?
Лечение плеврита назначается профильным специалистом после ознакомления с анамнезом заболеваниями и особенностями его течения у конкретного пациента. Лечебная терапия сочетает в себе меры, способствующие рассасыванию и устранению экссудата, симптоматическое и общеукрепляющее лечение, антибактериальную и витаминную терапию. Терапия непременно должна быть комплексной и нацеленной на устранение причин плеврита, ведь в преимущественном числе случаев плевриту предшествует не леченое заболевание органов дыхания.
Симптоматическое лечение не производит исчерпывающего эффекта, а нацелено лишь на обезболивание и предупреждение осложнений после плеврита. Симптоматическое лечение непременно должно сопровождаться мерами, направленными на устранение предшествующего плевриту заболевания (например, туберкулез или пневмония) и на устранение воспалительного процесса.
Назначение антибактериальных препаратов должно проводиться исключительно с учетом разновидности патогенной флоры и чувствительности лекарства к ней. Подкрепить эффект можно иммуностимулирующей терапией. Противовоспалительные и десенсабилизирующие препараты уместны для уменьшения плевральных болей, их прием ускоряет процесс выздоровления.
Следует лечить основное заболевание с применением симптоматических средств. Если диагностирован сухой плеврит туберкулезной этиологии, то проводят специфическую противотуберкулезную терапию. Когда диагностировано диффузное заболевание соединительной ткани, назначают нестероидные противовоспалительные средства и глюкокортикоиды. Если основное заболевание — пневмония, назначают антибактериальную терапию (пенициллины, цефалоспорины, карбапенемы, аминогликозиды, тетрациклины, макролиды, левомицетин, фторхинолоны).
При плеврите пневмококковой этиологии антибактериальным препаратом выбора является бензилпенициллин, который вводят внутримышечно по 1000 000-2 000 000 ЕД каждые 4 ч. В случаях гнойного воспаления дозу удваивают. Если заболевание вызвано пеницилинрезистентными штаммами пневмококка, назначают цефалоспорины или карбапенемы (тиенам) или ванкомицин. Из цефалоспоринов применяют цефокситин (мефоксин), цефотетан (кейтен), моксолактам (латамокцеф). Из карбапенемов чаще используют имипенем-циластатин (тиенам). Это также р-лактамный антибиотик с бактерицидным действием.
Лечение плеврита стрептококковой этиологии такое же, как пневмококковой. При плевритах стафилококковой этиологии назначают пенициллины широкого спектра действия (ампициллин, амоксициллин), цефалоспорины III-IV поколений.
При легионеллезной, микоплазменной и хламидийной этиологии заболевания препаратами выбора являются макролиды — азитромицин (сумамед), кларитромицин (ютацид), спирамицин (ровамицин), рокситромицин (рулид). Для лечения больных фибринозным плевритом используют также нестероидные противовоспалительные средства и десенсибилизирующие средства (кальция хлорид, димедрол, супрастин).
Основными методами лечения больных экссудативным плевритом является этиотропная терапия (антимикробное лечение), применение противовоспалительных и десенсибилизирующих средств, эвакуация экссудата, повышение общей реактивности организма, иммунокоррекция, дезинтоксикация, физиотерапевтическая реабилитация, санаторно-курортное лечение.
Антибактериальная терапия экссудативного плеврита основывается на тех же принципах, что и при пневмониях. Теперь в лечении парапневмонического экссудативного плеврита (как и пневмонии) предпочтение отдается современным макролидам. К ним относятся спирамицин, азитромицин, рокситромицин, кларитромицин.
Экссудативный плеврит туберкулезной этиологии лечат по принципам терапии туберкулеза. Этиотропное лечение длится 10-12 месяцев. В острый период назначают противотуберкулезные препараты: изониазид (10 мг / кг в сутки), стрептомицин (1г в сутки), этамбутол (25 мг / кг в сутки). При выраженной интоксикации, подтвержденной патоморфологической картиной (по данным биопсии плевры) массивного поражения с казеозным некрозом, дополнительно назначают рифампицин внутрь (400-600 мг в сутки), а в плевральную полость — изониазид (через день по 6 мл 10% раствора). Через 3 месяца с начала лечения отменяют стрептомицин.
Этиотропное лечение сочетают с патогенетической и десенсибилизирующей терапией. В случае выраженной плевральной боли после эвакуации экссудата назначают электрофорез 5% раствора новокаина, 10% раствора хлорида кальция, 0,2% раствора платифиллина гидротартрата (на курс 10-15 процедур). Целесообразны также ингаляции с антибиотиками и бронходилататорами. С целью предотвращения организации плеврального выпота применяют электрофорез лидазы (64 ЕД каждые 3 дня, 10-15 процедур на курс лечения).
Метод регулярных плевральных пункций (через день) с максимальной эвакуацией экссудата обеспечивает выздоровление с благоприятными анатомическими и функциональными последствиями.
Применение глюкокортикоидов не умаляет срока лечения.
Положительный эффект дают иммуномодуляторы (левамизол, тималин, Т-активин, спленин).
Хирургическое лечение показано:
- при раннем сворачивании и образовании массивного экссудата;
- при застывании серозных или гнойных экссудатов без склонности к расплавлению легких и облитерации плевральной полости;
- при туберкулезе легких, который лечат хирургически.
Оптимальным сроком дооперационного лечения следует считать 5-6 месяцев от начала этиотропной терапии с учетом особенностей течения заболевания у каждого больного. Обычно выполняют плеврэктомию с декортикацией легких или ее резекцию с плеврэктомией и декортикацией.
Длительность лечения зависит от своевременности и адекватности терапии: плеврит можно преодолеть за несколько дней, а можно и за несколько недель. После необходимо отвести время на восстановительный период.
Осложнения и профилактика
Последствия зависят от причины плеврита и своевременности лечения недуга
При отсутствии эффективного лечения плеврит может привести к развитию:
- спаек
- пневмосклероза
- бронхоэктаза
- кальциноза плевры
- гнойного плеврита
Пациенты, перенесшие плеврит в любой форме, на протяжении 2-3 лет находится на диспансерном учете у пульмонолога. Профилактика патологии включает соблюдение следующих мероприятий:
- своевременное лечение ОРВИ, пневмоний и других болезней, которые осложняются плевритом
- ежедневное выполнение дыхательных упражнений
- повышение защитных сил организма
- прием витаминов и минеральных веществ
- полноценное и рациональное питание
- отказ от вредных привычек
Плеврит является опасным патологическим состоянием, которое требует обязательного лечения. При появлении одышки либо сильной боли в груди необходимо обратиться к специалисту, что позволит диагностировать недуг в самом начале его развития. Следует отказаться от любого самолечения, поскольку последствия могут быть непредсказуемыми.
Какими препаратами лечить плеврит?
Медикаменты для терапии часто включают в себя лекарства, устраняющие причины плеврита — инфекцию или провоцирующие его заболевания.
- Ацетилсалициловая кислота — разовая доза от 40 мг до 1 г, суточная — от 150 мг до 8 г; кратность применения — 2-6 раз/сутки
- Анальгин — по 1-2 мл 50% раствора 2-3 раза в день, максимальная доза — 2 г/сут
- Аспирин — 3-4 г в сутки
- Бензилпенициллин — внутримышечно по 1000000-2000000 ЕД каждые 4 часа
- Диклофекак-натрий — 100 мг в сутки
- Изониазид — по 0,3 г 2-3 раза в сутки
- Индометацин — начальная доза по 25 мг 2-3 раза в сутки
- Кальция хлорид — внутривенно капельно (6 капель в минуту), разведя 5-10 мл 10% раствора в 100-200 мл изотонического раствора натрия хлорида или 5% раствора глюкозы
- Кейтен — внутривенно, 1-2 г препарата растворяют в 100 мл изотонического раствора натрия хлорида или 5% раствора глюкозы, вводят капельно в течение 30 минут
- Латамокцеф — вводят как внутривенно, так и внутримышечно каждые 8 часов, средняя суточная доза составляет 2 г (максимальная суточная доза — 12 г)
- Кларитромицин — по 250-500 мг 2 раза в сутки внутрь
- Стрептомицин — дозировка определяется индивидуально
- Месулид — 100 мг 2 раза в сутки
- Мефоксин — внутримышечно по 1-2 г каждые 6-8 ч
- Преднизолон — начальная суточная доза составляет 20-30 мг, поддерживающая суточная доза — 5-10 мг
- Рифампицин — по 600 мг 1 раз/сутки или по 10 мг/кг 2-3 раза в неделю
- Ровамицин — по 3000000-6000000 МЕ 2-3 раза в сутки всередину
- Рулид — по 150-300 мг 2 раза в сутки внутрь
- Сумамед — в первый день назначают однократно внутрь в дозе 500 мг, со 2 по 5-го дня — по 250 мг 1 раз в сутки
- Тиенам — внутривенно капельно в суточной дозе от 1 г до 4 г в зависимости от тяжести заболевания
- Целебрекс — по 200 мг 2 раза в сутки
- Цефотетан — внутримышечно или внутривенно по 2 г 2 раза в сутки (максимальная суточная доза — 6 г)
- Этамбутол — внутрь однократно, 20-25 мг/кг в сутки
Лечение плеврита народными методами
Лечение плеврита народными средствами может выступать дополнением к традиционным медикаментозным методам терапии.
Компрессы:
- соединить 30 грамм камфорного масла, по 2,5 грамма лавандового и эвкалиптового масел, тщательно перемешать; втирать в область пораженного легкого 2-3 раза в день, сверху накладывать согревающий компресс;
- 2 ст.л. свежих ноготков залить стаканом оливкового масла и оставить в темном месте на две недели (можно готовить впрок и хранить в темной посуде в холодильнике); 2 ст.л. календулового масла соединить в 2 ст.л. горчичного порошка, 6 ст.л. муки, 2 ст.л. липового цвета и 4 ст.л. водки, хорошо перемешать, прогреть 5 минут на водяной бане; мазь нанести на сложенную в несколько раз марлю, наложить на грудь под компрессорную бумагу и теплый шарф; оставить на полчаса.
Отвары внутрь:
- соединить в равных пропорциях траву горца птичьего, листья мать-и-мачехи и цветы бузины черной; 1 ст.л. полученной смеси заварить стаканом крутого кипятка, потомить на водяной бане 15 минут, остудить, процедить; принимать по 1/3 стакана трижды в день;
- соединить в равных пропорциях мяту перечную, корень солодки голой, корень девясила, траву сушеницы болотной, добавить 2 части листьев мать-и-мачухи; 1 ст.л. полученной смеси заварить в стакане крутого кипятка, после остывания процедить и принимать по 1/3 стакана трижды в день до еды.
Лечение плеврита во время беременности
Плеврит относится к тем заболеванием, возникновение которых при беременности легче предотвратить, нежели лечить. Если будущая мама относится к группе риска, необходимо действовать на опережение и лечить основное заболевание, укреплять иммунитет, беречь свой организм от негативных воздействий.
Если же избежать заболевания не удалось, то лечение необходимо проводить под контролем профильного специалиста, осведомленного о положении своей пациентки. Терапия в этом случае будет направлена на облегчение состояния больной, на ликвидацию воспалительного процесса. Препаратами выбора будут растительные компоненты и щадящие синтетические лекарства (возможно, антибиотики местного действия). Самолечение и самопроизвольное изменение дозировки неуместно.
Гнойная форма
Распознать гнойное воспаление плевральных листков бывает достаточно трудно. В начале болезни преобладают симптомы основного заболевания, например, воспаления легких или острого панкреатита. О присоединении инфекции к воспалительному процессу свидетельствуют нарастающие симптомы интоксикации:
- слабость;
- отсутствие аппетита;
- исхудание;
- дрожание конечностей;
- частый пульс;
- истощающая лихорадка.
Температура тела в течение суток может значительно колебаться, резко падая от высших до нормальных цифр. Крайне неблагоприятным признаком считается стабилизация температуры на уровне 37-37,5˚. Это свидетельствует об истощении защитных сил организма. Развивается кашель с выделением мокроты. Резко нарушаются функции легких, печени, почек и системы кровообращения. Кожа больных, особенно на лице, становится отечной.
Заболевание может осложниться прорывом гнойного содержимого плевральной полости в бронхи. Это сопровождается появлением большого количества мокроты с неприятным запахом. Гораздо реже гнойный выпот пропитывает мягкие ткани грудной клетки, подкожную клетчатку, истончает кожу и прорывается наружу.
В анализе крови наблюдается резкое увеличение числа лейкоцитов, сдвиг лейкоцитарной формулы влево, нейтрофилы поражаются токсической зернистостью. Биохимическими исследованиями регистрируется увеличения уровня С-реактивного белка, гаптоглобина, сиаловых кислот и других маркеров острого воспаления.
К каким докторам обращаться, если у Вас плеврит
- Пульмонолог
- Семейный доктор
Плевральные листки утолщенные, гиперемированы, с жесткой, иногда зернистой поверхностью (наслоения фибрина). Наблюдается шелушение мезотелия с обнажением волокнистых структур плевры. При благоприятном течении наслоение фибрина рассасывается. Однако чаще происходит его организация с образованием плевральных шварт.
Грудная клетка на стороне поражения отстает в акте дыхания. У большинства пациентов наблюдается сухой кашель, который усиливается при движении. Перкуторно определяется ограничение подвижности нижнего края легких. Решающим диагностическим признаком является выслушивание шума трения плевры, характер которого может быть нежным (крепитация) или грубым, напоминая скрип снега или новой подошвы. Часто больные сами испытывают шум трения плевры. Обычно он прослушивается в боковых и нижних отделах грудной клетки, где экскурсия легких более выражена.
В отличие от мелкопузырчатых хрипов и крепитации, шум трения плевры прослушивается на протяжении всего вдоха и выдоха в виде неравномерных шумов, не меняясь после кашля. Его можно почувствовать ладонью. В то же время мелкопузырчатые хрипы и крепитация определяются на высоте вдоха. При поражении медиастинальной плевры нужно дифференцировать шум трения плевры с шумом трения перикарда. Следует помнить также, что шум трения плевры бывает и при экссудативном перикардите — прослушивается над границей экссудата. Температура тела нормальная или субфебрильная, редко превышает 38 °С. В ходе исследования крови очевиден незначительный лейкоцитоз, умеренно увеличенная СОЭ.
Рентгенологическая картина малохарактерна: наблюдается несколько высшее стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, иногда определяется незначительное затемнение латеральных отделов легочного поля.
Дифференциальную диагностику проводят пациентам с перикардитом (шум трения перикарда, конкордантна элевация сегмента 5Т на ЭКГ), мижребрових невралгией и миозитом (локальный характер боли, нет изменений в крови и т.д.). Диференцийно- диагностические трудности возможны при диафрагмальном сухом плеврите. В случаях острого живота следует иметь в виду отсутствие усиления боли при глубокой пальпации живота по сравнению с поверхностной пальпацией и выраженного лейкоцитоза, шо характерно для синдрома острого живота.
Диагностика
Диагностика заболевания осуществляется методом осмотра и путем инструментального обследования. Осмотр требуется лишь для предварительного диагноза, а точные результаты достигаются другими способами.
Прослушивание или аускультация грудной клетки выполняется двумя способами. В первом случае ухо прикладывается к месту диагностики, а во втором – прослушивание выполняется опосредованно стетоскопом или фонендоскопом. При таком исследовании выявляется ослабленной дыхание и шум трущейся плевры в пораженном месте. В районе скопления жидкости звуки несколько притупляются.
Инструментальные исследования:
- Когда подозревается осумкованный плеврит проводится рентген легких и грудной клетки. Для полноты картины делается несколько проекций на разных снимках. Патологии с большими размерами хорошо просматриваются в виде затемненных пятен в разных местах плевры. Вид заболевания определяется по его локализации.
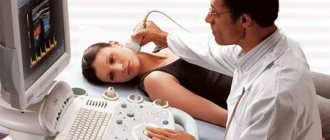
- Полученные результаты дополняются за счет проведения ультразвукового исследования – УЗИ. Данный метод позволяет определять даже незначительные объемы экссудата.
- Хороший эффект дает метод компьютерной томографии. Она выполняется при запущенных плевритах, и позволяет с высокой точностью определить характер и свойства патологии.
Лечение других заболеваний на букву — п
| Лечение панкреатита |
| Лечение панкреонекроза |
| Лечение папилломы трахеи |
| Лечение параметрита |
| Лечение паранеоплазий |
| Лечение паранефрита |
| Лечение педикулеза |
| Лечение пельвиоперитонита |
| Лечение перекрута яичка |
| Лечение перелома надколенника |
| Лечение периартрита плечевого сустава |
| Лечение перикардита |
| Лечение печеночной комы |
| Лечение печеночной энцефалопатии |
| Лечение пиелонефрита |
| Лечение пиодермий |
| Лечение пионефроза |
| Лечение пневмокониозов |
| Лечение пневмонии |
| Лечение пневмосклероза |
| Лечение пневмоторакса |
| Лечение подагрической почки |
| Лечение подагры |
| Лечение подкожной гранулемы лица |
| Лечение поликистоза почек |
| Лечение полиневропатий |
| Лечение полиомиелита |
| Лечение полипов желчного пузыря |
| Лечение поноса |
| Лечение портальной гипертензии |
| Лечение порфирий |
| Лечение посттравматического стрессового расстройства |
| Лечение приапизма |
| Лечение проказы |
| Лечение простатита |
| Лечение простуды |
| Лечение протеинурии |
| Лечение псевдотуберкулеза |
| Лечение психосоматических заболеваний |
| Лечение псориаза |
| Лечение пузырного заноса |
| Лечение пузырчатки |
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.