Почему проявляется болезнь?
Причины появления кардиосклероза, бывают разными. Развитие заболевания происходит самостоятельно довольно редко. В основном все развивается, как осложнение от последствий других болезней.
Для появления соединительных прослоек в области миокарда, требуется всего небольшой воспалительный процесс в сердце. А также этому способствует отмирание клеточной ткани органа. Скапливание волокон соединительной ткани происходит за счет активации защитных функций организма на проявляемый патологический процесс воспаления.
Другие причины возникновения кардиосклероза разделяются на определенные группы, которые состоят из атеросклеротической, миокардической формы, постинфарктного кардиосклероза и других.
Кардиосклероз способен развиваться и по-другому. Причин бывает много, над их возникновением и последствиями работают многие врачи и специалисты.
Редкие причины, по которым развивается кардиосклероз:
- наличие склеродермии;
- проявление идиопатического кардиосклероза;
- возникновение гемохроматоза;
- появление саркоидоза сердца;
- наличие рационального облучения.
Склеродермия
Для установления точной причины появления кардиосклероза, потребуется провести многие исследования и диагностические мероприятия. Эта информация поможет при лечении болезни в будущем.
Многие специалисты утверждают, что сам кардиосклероз вылечить нереально, так как ткань, возникшая в виде прослойки, уже не способна замещаться нормальными кардиомиоцитами. Если ликвидировать первопричину, то прогресс заболевания замедлить можно в несколько раз. И в ближайшем будущем пациент будет чувствовать себя хорошо, не имея проблем с сердцем.
Проявления болезни и их выраженность зависит от главных патологических процессов, которые вызвали болезнь. Заболевание способно возникнуть на фоне:
- перенесенных венерических заболеваний;
- разрыва аневризмы левого желудочка сердца;
- фибрилляции желудочков;
- отека легких.
Симптомы кардиосклероза определяют в зависимости от поражения миокарда. Он бывает очаговым или диффузным. А также проявление болезни зависит от наличия рубцов из соединительной ткани и размеров их локации. Если соединительная ткань образовалась недалеко от проводящей системы, то происходят нарушения в виде аритмии.
Диффузный кардиосклероз способен вести себя скрытно и при нормальных условиях его никак невозможно определить. Сделать подобную проверку можно лишь при помощи специального оборудования.
Есть определенные сигналы, которые говорят о том:
- возникновение отека стоп, особенно в вечернее время;
- появление чувства недостаточности воздуха при принятии горизонтального положения;
- появление быстрой утомляемости;
- появление головокружений;
- возникновение одышки во время значительных нагрузок, которые переносились раньше без проблем;
- сердцебиение постоянно слышно как при нагрузках, так и в состоянии покоя.
Одышка
При появлении тревожных сигналов, обратиться к специалистам за помощью нужно обязательно. Если происходит прогресс разрастания соединительных тканей, который длится не один год, появляется формирование выраженного диффузного кардиосклероза.
Кардиосклероз проявляется следующими симптомами:
- появление выраженных приступов одышки, даже при незначительной нагрузке или просто в состоянии покоя;
- возникновение эпизодов, связанных с астмой;
- возникновение приступов ночных удуший;
- заметное появление нарушения ритма (в виде мерцательной аритмии или желудочковой экстрасистолии, блокады);
- в виде отеков конечностей в области стоп;
- отеки в поясничной области, а также в районе живота;
- боль в области печени (под правым нижним ребром).
Если происходит трансмуральный (обширный) инфаркт, то у пациентов может формироваться болезнь более крупного масштаба. Исходя из клинической картины, этот тип проявляется в виде нарушения ритма, стенокардических приступов и в виде другой сердечной недостаточности.
Лечение
Лечение кардиосклероза включает в себя, во-первых, излечение первичного заболевания, послужившего причиной рубцевания тканей сердца. Разумеется, этот пункт применим только в тех случаях, когда заболевание не повлекло за собой необратимых изменений.
Во вторых, производится замедление процессов роста соединительной ткани и образования рубцов. С этой целью применяются АПФ-ингибиторы (вещества, снижающие артериальное давление – энап, капотен), нитраты (нитросорбид, кардикет, изомонат, мономак), дезагреганты (ацетилсалициловая кислота), диуретики, препараты, стимулирующие обмен веществ (рибоксин, панангин), b-адреноблокаторы (пропранолол, метопролол).
Лечение поводится в условиях стационара и является, как правило, консервативным (без операции). Исключением является образование аневризмы – искривления сердечной перегородки. В таком случае показано срочное хирургическое лечение, во избежание внутреннего кровоизлияния.
Методы профилактики кардиосклероза и общеукрепляющие процедуры в процессе лечения в целом сходны с профилактикой других сердечнососудистых заболеваний и включают в себя диету, лечебную физкультуру, строгий режим физических нагрузок, санаторную терапию и т.д.
Кардиосклероз – опасное и тяжелое заболевание, но при своевременном и грамотном лечении прогноз, как правило, положителен. Главное не запускать!
О заболевании сердца
При кардиосклерозе нормальные клетки сердечной мышцы (кардиомиоциты) разрушаются и на их месте образуется соединительная ткань. Волокна этой ткани не обладают способностью выполнять те же функции, что и кардиомиоциты. Они не сокращаются, вследствие чего сердечная мышца частично утрачивает свою работоспособность.
Основным фактором происхождения данной патологии являются хронические патологии сердечно-сосудистой системы, в результате которых кардиомиоциты утрачивают свою защиту и начинают разрушаться.
Кардиосклероз считается крайне тяжелым недугом, который может привести к поражениям главного органа, а в сложных случаях – даже к смерти от острой недостаточности или иных осложнений.
Постановкой диагноза патологии и лечением занимается кардиолог, который при надобности подключает других специалистов, включая кардиохирургов.
Во время диагностических мероприятий учитываются болезни, которые были ранее, независимо от того, вылечены они или нет. К таким болезням относится:
- мерцательная аритмия;
- акроцианоз;
- ревматизм;
- инфаркт миокарда;
- перенесенный в прошлом, миокардит;
- ИБС;
- одышка;
- атеросклероз.
При необходимости получения более точных результатов – стоит применять ЭКГ. А также при исследованиях часто применяется МРТ тканей сердца.
Иногда во время диагностических работ появляется трудность в дифференцировании форм кардиосклероза. Это происходит, когда надо определить разницу между атеросклеротическим и миокардитическим заболеванием.
Если это атеросклеротическая форма болезни, то это можно доказать при помощи ИБС. А также определить разницу между атеросклеротическим и миокардическим заболеванием можно при помощи фармакологических и велоэргометрических проб. В более молодом возрасте помогают провести дифференциацию изменения в результатах ЭКГ.
Кардиосклероз симптомы
Кардиосклероз является проявлением хронической ИБС и может быть атеросклеротическим, диффузным, мелкоочаговым, или постинфарктным крупноочаговым, в результате которого образуется хроническая аневризма сердца.
Кардиосклероз возникает на фоне уже имеющейся патологии, и поэтому симптомы кардиосклероза наслаиваются на симптомы сопутствующего заболевания. В результате снижения числа функционирующих миоцитов, миокард утрачивает способность эффективной доставки кислорода ко всем тканям и органам при кардиосклерозе. Развивается сердечная недостаточность. Долгое время организму удается компенсировать недостаточность кровообращения с помощью гипертрофии здорового участка миокарда. Таким образом, первые проявления сердечной недостаточности при кардиосклерозе появляются на стадии, плохо поддающейся лечению.
В зависимости от локализации кардиосклероза выделяют правожелудочковую и левожелудочковую сердечную недостаточность. Симптоматика их различна. Левожелудочковая недостаточность проявляется при «переполнении» легких кровью. В результате возникает одышка, пациент принимает вынужденное положение для улучшения дыхания, возникают приступы удушья, кашель. В терминальной фазе кардиосклероза возникает отек легких, который может привести к смерти. Приступ отека легких может случиться ночью, когда человек находится в горизонтальном положении. Кожа бледная, мокрая, приступ удушья заставляет больного принимать вынужденное положение, пульс частый, дыхание клокочущее, мокрота пенистая розового цвета, артериальное давление понижено.
При правожелудочковой сердечной недостаточности возникают отеки на ногах, а с дальнейшим прогрессированием заболевания отеки «поднимаются» выше; увеличивается печень; набухают вены на шее; скапливается жидкость в брюшной, плевральной полостях и в полости перикарда; отекает подкожная клетчатка.
Выделяют несколько стадий сердечной недостаточности.
I стадия – одышка и тахикардия появляются только при физической работе, а в покое человек чувствует себя удовлетворительно.
II A стадия при левожелудочковой недостаточности – одышка, тахикардия появляются при легкой нагрузке, умеренная синюшность конечностей.
II A стадия при правожелудочковой недостаточности – отеки на стопах и лодыжках появляются к вечеру, умеренное учащение сердцебиения, умеренная синюшность конечностей (акроцианоз).
II Б стадия – явный застой в обоих кругах кровообращения, увеличение печени значительное, отеки постоянные, снижена работоспособность.
III стадия – характеризуется постоянными проявлениями в покое симптомов и терминальными нарушениями функций всех систем и органов.
Существует также разделение на функциональные классы в зависимости от физических возможностей пациента. Для первого функционального класса характерно отсутствие ограничений в физической активности. II функциональный класс – умеренное ограничение трудоспособности с возникновением одышки, сердцебиения при обычной работе. У пациентов с III функциональным классом при любой физической работе появляются симптомы недостаточности кровообращения. Четвертый функциональный класс характеризуется постоянным наличием симптомов сердечной недостаточности.
В связи с нарушением проведения импульса от синусового узла из-за морфологического изменения в миокарде при кардиосклерозе, возникают различного рода нарушения ритма сердца. Экстрасистолии чаще всего выявляются только при профилактических осмотрах, так как при небольшом их количестве никаких субъективных ощущений не возникает.
При прогрессировании кардиосклероза пациент жалуется на перебои в работе сердца, «замирание» сердца. Опасность несут желудочковые экстрасистолы, особенно у пациентов с ИБС.
Пароксизмальная тахикардия характеризуется нарушением ритма эктопического характера с внезапным ускорением частоты сокращений и таким же внезапным снижением ритма. В связи с кардиосклерозом волна возбуждения задерживается в определенном отделе сердца и «циркулирует» по данному отделу. Так происходит повышение возбудимости миокарда. Пациент жалуется на сердцебиение, при исследовании пульса определяется частота более 150 в минуту. Возникает одышка, резкая слабость. При развитии кардиогенного шока артериальное давление резко снижается, проступает холодный пот, пациент теряет сознание. Нередко возникают боли в области сердца.
Мерцательная аритмия очень часто сопровождает атеросклеротический, постинфарктный и миокардический кардиосклероз. Кардиосклероз провоцирует возникновение круговой волны возбуждения в предсердиях или желудочках. Такие волны в предсердиях наслаиваются на основной ритм, и частота волн при этом составляет 350-600 в 1 минуту. Эти волны называются фибрилляцией или мерцанием предсердий. Субъективные ощущения при этом сводятся к неприятному чувству нарушения ритма, головокружению, слабости при выполнении физической нагрузки. Прогноз для пациентов с кардиосклерозом при мерцательной аритмии зависит от частоты возникновения и площади миокарда охваченного кардиосклерозом.
Атриовентрикулярные блокады возникают в результате вовлечения в кардиосклероз миоцитов, которые участвуют в проведении импульса от атриовентрикулярного узла. Если I — II степень не дает каких-либо клинических проявлений, то при полной блокаде наблюдается слабость, редкое сердцебиение, головокружение, головные боли, потеря сознания. Эти симптомы свидетельствуют о снижении кровоснабжения головного мозга.
Синдром слабости синусового узла также является проявлением кардиосклероза. Склеротические изменения приводят к снижению функции синусового узла, что ведет к брадикардии и остановкам ритмической деятельности.
Тахи-брадиаритмический вариант возникает, когда в формировании ритма начинают принимать участие другие структуры. В результате может наступить переход в постоянную форму мерцательной аритмии. На начальных этапах заболевания человек не предъявляет жалоб. Затем возникают симптомы, связанные со снижением кровообращения головного мозга: слабость, головокружение, снижение памяти. Кардиальные жалобы включают в себя одышку, стенокардию. Недостаточность кровообращения конечностей у пациента проявляется болью в икрах, тяжестью в ногах. Для эпизодов асистолии характерны: «провал памяти», проглатывание окончаний слов, возможны случаи потери сознания (синдром Морганьи-Адамса-Стокса).
Кроме жалоб пациента, диагноз кардиосклероз выставляется на основании данных электрокардиографии, эхокардиографии, определения проходимости коронарных сосудов. Все диагностические методы показывают наличие нефункционирующего участка миокарда. Снижается фракция выброса крови, коронарные артерии непроходимы. В зависимости от типа кардиосклероза, могут преобладать те или иные симптомы.
Атеросклеротическая форма
В атеросклеротическую форму входят болезни, которые приводят к возникновению такой болезни, как кардиосклероз, через проявление длительной ишемии, в виде недостатка кислорода.
Если по определенным причинам к мышцам органа (сердца) не поступила норма кислорода, то происходит отмирание определенной площади мышечной системы. Так возникает соединительная ткань в пораженной области (в месте двух кардиомиоцитов). Это своеобразное начало появления склероза.
Главная причина появления ишемического заболевания – это патологический процесс в средине коронарных сосудов, когда появляется уменьшение их просвета (эффективного диаметра). Это связано с накоплением холестериновых отложений в слоях сосудов и дальнейший их прорыв.
Сужение коронарных сосудов и причины возникновения процесса:
- во время длительных стрессовых ситуаций, так как работа надпочечников изменяется;
- ширина сосудов зависит от генов, которые передаются по родству;
- во время хронической гипертонии, которая проявляется своим высоким давлением (артериальным);
- при ожирении, когда сердце нагружается намного больше, чем при обычных условиях;
- при нарушенном жировом обмене и повышенном уровне холестерина;
- при интенсивном или долгосрочном курении, так как никотин, способен вызывать временные спазмы сосудов в сердце.
Кардиосклероз и его атеросклеротическое проявление способно развиваться не резко, а более плавно. Если процесс рассматривать более подробно, то появляется нарастание соединительной ткани между мышцами сердца, которые отвечают за работу левого желудочка. Именно левая мышца страдает первой при кислородном голодании во время развития кардиосклероза.
Рассматриваемая патология развивается незаметно и способна долго о себе не давать знать, особенно в том случае если неправильно питаться и вести неправильный способ жизни. Ее симптоматика проявляется в том случае, когда мышца сердца практически усеивается соединительными образованиями.
Чтоб развился атеросклероз, требуется немало времени. Стоит заметить, что признаки кардиосклероза чаще проявляются у людей, которым за 40.
Причины и факторы риска
Кардиосклероз – достаточно распространенное заболевание, которому подвержены люди всех возрастов. Но причины, по которым в тканях сердечной мышцы начинают происходить патологические процессы, могут различаться в зависимости от возраста.
Дети зачастую страдают от этого недуга в результате дистрофических или воспалительных процессов, протекающих в миокарде. У взрослых патология чаще формируется под влиянием нарушенного обмена веществ. Причины развития недуга различаются в зависимости от его вида.
Основными факторами, способствующими развитию кардиосклероза, являются:
- Повышенное артериальное давление. У гипертоников кровь намного быстрее движется по сосудам. В результате этого иногда возникают завихрения в кровеносном потоке, что способствует накоплению холестерина, сужению коронарных сосудов и пониженному доступу питательных веществ к тканям сердечной мышцы.
- Нарушение обмена жиров. Уровень холестерина в организме может повыситься и в результате нарушения обменных процессов.
- Курение. Под воздействием никотина в сердечной мышце возникают спазмы, которые кратковременно ухудшают кровоснабжение. Также частое курение способствует накоплению холестерина и сужению коронарных сосудов.
- Наследственность. Кардиосклероз может быть врожденным заболеванием, при котором ребенок рождается с патологически суженными сосудами сердца.
- Избыточный вес. Если человек страдает ожирением, его сердечная мышца подвергается повышенной нагрузке. Чтобы обеспечить нормальную циркуляцию крови, сердечной мышце приходится работать намного интенсивнее, что повышает ее износ и может вызвать нарушение клеточных функций миокарда.
- Нервные перегрузки. Постоянные стрессовые ситуации вызывают повышенную активность надпочечников. Они начинают в усиленном режиме вырабатывать гормоны, которые снижают тонус сосудов и нарушают обмен веществ.
- Радиационное облучение. При облучении может нарушиться молекулярная структура клеток миокарда, в результате чего они начнут разрушаться, замещаясь соединительной тканью.
Кардиосклероз может сформироваться и в качестве осложнения других заболеваний:
- Саркоидоз. Данное заболевание вызывает патологические процессы в миокарде, которые приводят к появлению новообразований воспалительного характера. В процессе лечения новообразования успешно устраняются, но на их месте возникает соединительная ткань, которая и вызывает патологию.
- Гемохроматоз. Болезнь характеризуется накоплением железа в стенках сердца. Когда уровень железа превысит допустимые пределы, возникает воспаление, сопровождающееся ростом соединительной ткани.
- Склеродермия. Заболевание, при котором в организме начинает интенсивно разрастаться соединительная ткань. Эти процессы могут затронуть и сердечную мышцу, что приведет к образованию кардиосклероза.
Другими провоцирующими факторами являются инфекции различного происхождения, аллергические реакции, интоксикация организма, а также хронические воспалительные заболевания.
Диагностика и лечение болезни
Перед терапией врач обязан направить пациента на ряд диагностических процедур, чтобы выявить стадию развития патологии и ее запущенность.
Постановка диагноза
Диагностирование этого заболевания начинается с внешнего осмотра пациента, измерения артериального давления и пульса. Врач оценивает цвет кожи, наличие отеков конечностей, замечает, есть ли одышка. Затем назначает обследование.
Оно состоит из:
- Электрокардиограммы, которая покажет работу сердца, количество пульса в минуту.
- Общего и биохимического анализа крови, которые покажут сопутствующие патологии, а также уровень холестерина в крови.
- Эхокардиографии, которая показывает наличие рубцов, расширение сердца.
- УЗИ сердца, показывающего наличие гипертрофии левого желудочка, вызвавшего сердечную недостаточность.
- МРТ свидетельствует о состоянии сосудов, сердца.
- Сцинтиграфии, которая покажет, прогрессирует ли заболевание.
- Суточного мониторинга, который зафиксирует работу сердца за сутки.
По результатам обследования врачом ставится диагноз, и выбирается лечение.
Терапия недуга
Современная медицина еще не изобрела средство, которое могло бы восстановить сердечную мышцу. Но обычно назначаются препараты, поддерживающие работу сердца и нормальный ритм.
Целью медикаментозного лечения миокардического кардиосклероза является также:
- избежание развития осложнений,
- выявление и удаление причины, вызвавшей заболевание,
- снятие основных симптомов.
Из препаратов обычно назначаются:
- игибиторы АПФ,
- бета-блокаторы адреналина,
- статины,
- нитраты,
- гликозиды,
- диуретики.
Кроме того, доктор рекомендует полностью пересмотреть свой образ жизни. Требуется избегать тяжелого физического труда, не переутомляться. Также важно не допускать стрессовых ситуаций.
Важно вовремя обратиться за помощью к врачу!
Рекомендуется легкая физическая нагрузка, прогулки на свежем воздухе. Стоит строго соблюдать режим дня, ложиться и вставать в одно и то же время, спать ночью не менее 8 часов, но и не больше 10 часов.
Миокардитическая форма
Эта форма способна развиваться совсем по другому механизму. Процесс начинает поражать мышечную ткань сердца, а также множество кардиомиоцитов – это провоцирует то, что возникает острый воспалительный процесс (его в медицине называют миокардитом).
Когда миокардит удалось излечить, то защитные системы организма действуют так, что происходит увеличение толщины ткани в миокарде, которую называют соединительной.
Причина миокардита чаще вызывается следующими заболеваниями:
- после перенесения сыпного тифа;
- другими инфекциями, такими, как трихинеллез, токсоплазмоз;
- при перенесении вирусных патологий таких, как вирус Коксаки, цитомегаловирус, обычная краснуха, грипп, вирус Эпштейна-Барра или подобных болезней;
- бактериальной инфекцией (при заражении стрептококком, менингококком);
- грибковыми поражениями (запущенной формой кандидоза или аспергиллеза);
Кандидоз кожи
- после перенесения дифтерии и подобных заболеваний (болезнь сердца в этой ситуации способна развиваться быстрее);
- воспалительными заболеваниями и их системным проявлением;
- токсическими поражениями сердца (при злоупотреблении алкоголем или наркотиками);
- при сильной аллергии на используемые лекарственные средства.
Все эти болезни и состояния организма способны нанести организму и его сердцу серьезные повреждения. При этом все происходит скрытно, с самого начала, а потом симптомы резко увеличиваются. Стоит заметить, что не исключается развитие болезни в более раннем возрасте, но такое происходит не так часто.
Причины развития миокардитического кардиосклероза
Основной причиной миокардита и его последствий (кардиосклероза) являются инфекционные заболевания:
- дифтерия,
- скарлатина,
- ревматизм,
- гриппа,
- гепатит,
- аденовирусная инфекция,
- герпес.
Тяжелый миокардит может возникнуть и при аутоиммунных или аллергических заболеваниях, интоксикациях, а также по неустановленной причине. Любой из этих факторов приводит к разрушению клеток миокарда, развитию воспалительного процесса с последующим разрастанием волокон соединительной ткани.
Классификация
Виды в зависимости от локализации и интенсивности разрастания соединительной ткани:
- Очаговый кардиосклероз. Эта форма заболевания характеризуется появлением в тканях сердца отдельных рубцовых образований. Чаще всего очаговая форма появляется после перенесенного миокардита или инфаркта миокарда.
- Диффузный кардиосклероз. При данной форме болезни соединительная ткань образуется равномерно по всей площади миокарда. Обычно возникает как осложнение хронической ишемии либо после токсических или инфекционных поражений сердца.
В зависимости от причины возникновения кардиосклероз разделяют на следующие формы:
- Атеросклеротический. Формируется вследствие заболеваний, вызывающих гипоксию клеток сердечной мышцы – чаще всего, из-за хронической ишемии сердца.
- Постинфарктный. В результате инфаркта происходит обширная гибель кардиомиоцитов, на месте которых возникает соединительная ткань.
- Миокардитический. Формируется из-за воспалительных процессов в тканях основного органа.
В редких случаях кардиосклероз может иметь врожденный характер. Такой вид заболевания может возникнуть как следствие других врожденных патологий сердца – например, субэндокардиального фиброэластоза или коллагеноза.
Причины кардиосклероза
К заболеваниям, способным привести к развитию кардиосклероза, относятся следующие:
1. Ишемическая болезнь сердца и инфаркт миокарда. В течение двух месяцев и более после острого инфаркта развивается постинфарктный мелко- или крупноочаговый кардиосклероз. Опасность крупноочагового склероза в том, что рубец в толще миокарда может привести к формированию аневризмы левого желудочка, то есть часть стенки желудочка представляет собой выпячивание, которое не может сокращаться, из-за чего снижается сердечный выброс, развивается хроническая сердечная недостаточность и может развиться острая недостаточность с отеком легких. Также в полости желудочка может образоваться пристеночный тромб, что чревато развитием тромбоэмболических осложнений.
На рисунке изображен инфаркт миокарда: фиолетовым цветом выделена зона некроза, впоследствии замещающаяся рубцовой тканью.
2. Миокардит – воспалительные процессы в толще миокарда вирусного или бактериального характера. Чаще всего к миокардиту приводят вирусы кори, гриппа, инфекционного мононуклеоза, аденовирусы, стрептококковая, менингококковая инфекции. Особое место занимает миокардит ревматической природы – воспаление сердечной мышцы вследствие острой ревматической лихорадки (ревматизма). В результате перенесенного миокардита развивается, как правило, диффузный кардиосклероз
3. Кардиомиопатия — патологические изменения анатомической структуры миокарда. Бывает рестриктивная (нарушение расслабления камер сердца), гипертрофическая (стенки желудочков утолщены) и дилатационная (камеры сердца расширены и переполнены кровью). К кардиомиопатиям могут приводить эндокринные заболевания – сахарный диабет, ожирение, болезни щитовидной железы, надпочечников; токсическое влияние алкоголя, наркотиков, нарушения питания – уменьшение поступления белка и витаминов с пищей. В результате кардиомиопатии из – за замещения гипертрофированных или растянутых мышечных клеток элементами соединительной ткани развивается диффузный фиброз.
На рисунках изображены гипертрофия миокарда и расширение камер сердца при кардиомиопатиях.
4. Миокардиодистрофия — нарушение питания миокарда. Это группа обменных нарушений в сердечной мышце, близкая по своему значению к кардиомиопатиям, но имеющая существенное отличие – нарушения питания миокарда могут быть обратимыми при исключении провоцирующего фактора, так как изменения архитектоники сердца не наблюдается до формирования диффузного кардиосклероза. Привести к развитию миокардиодистрофии могут перечисленные в предыдущем пункте заболевания, а также и другие экстракардиальные (внесердечные) факторы – инфекции, анемии, стрессы, аутоиммунные заболевания, почечная и печеночная недостаточность, физические нагрузки, профессиональные занятия спортом.
5. Атеросклероз – отложение холестериновых бляшек в стенках сосудов. Приводит к нарушению питания миокарда из-за непроходимости венечных артерий, что является причиной ИБС и инфаркта миокарда.
6. Гипертоническая болезнь может приводить к развитию ангиогенного кардиосклероза (сосудистого происхождения), так как длительно существующий спазм сосудов, сопровождающий гипертонию, создает дополнительную нагрузку на сердце с развитием гипертрофии левого желудочка.
Постинфарктная форма кардиосклероза
Во время постинфарктного кардиосклероза происходит образование соединительной ткани на месте, где отмирают кардиомиоциты при инфаркте. Когда происходит плотное перекрытие поступления крови, то начинается их частичное или полное отмирание.
Очаг патологии бывает разных размеров, а его локационное место зависит от места закупорки сосудов. Для того чтобы компенсировать утерянные мышечные ткани сердца начинается выработка большого количества волокон для соединения.
Так начинают возникать патологические процессы, связанные с постинфарктным кардиосклерозом, при этом естественный исход – это инфаркт. Не исключается летальный исход.
Кардиосклероз атеросклеротический
Атеросклеротические изменения нарушают кровоток по коронарным артериям по причине отложения на стенках сосудов атеросклеротических бляшек и формирования агрегатов тромбоцитов и затем тромба в области бляшки. При этом может поражаться область кровоснабжения одной или многих ветвей коронарных артерий. При длительно протекающей ишемии происходят органические изменения в мышечной ткани сердца с замещением ее на соединительную. При этой патологии может развиваться как мелкоочаговый кардиосклероз, так и диффузный кардиосклероз. Зависит это от вовлеченных в атеросклероз коронарных артерий.
Механизм развития атеросклеротического кардиосклероза носит ишемический характер и имеет симптомы ишемической болезни сердца. На стадиях начала кардиосклероза больной жалуется на боли стенокардического характера, которые купируются нитратами, нарушение ритма, слабость, отеки, снижение трудоспособности. При коронарографии видно, что артерии, кровоснабжающие сердце деформированы и просвет их закрыт атеросклеротическими наложениями. При исследовании состава крови, обнаруживается повышение холестерина, который напрямую связан с прогрессированием атеросклероза.
Прогноз для этого вида кардиосклероза определяется масштабом поражения. Мелкоочаговый кардиосклероз может на протяжении всей жизни не проявить себя, диффузный вариант вызывает весьма опасные осложнения.
Какие могут развиться осложнения?
Практически у половины больных кардиосклероз не сопровождается никакими специфическими проявлениями и не угрожает жизни человека. Ухудшение ситуации наблюдается:
- Когда происходит распространение диффузного процесса на большие участки органа, и стенки сердечной мышцы становятся более тонкими. Из-за этого миокард не может нормально сокращаться, развивается недостаточность функций сердца, стенки и полости растягивают и орган увеличивается в размерах.
- Если очаговый кардиосклероз характеризуется появлением слабого рубца. Этот участок может выпячиваться и разрываться. Эту проблему называют аневризмой.
- Если рубец появился там, где проходит электрический сигнал, обеспечивающий сокращение предсердий и желудочков. Это вызывает различные нарушения ритма.
Кардиосклероз – достаточно опасное заболевание, которое может вызвать такие осложнения, как острую или хроническую недостаточность сердца. Острая недостаточность может возникнуть в результате закупорки сосудов сердца эмболом или тромбом. Такие явления часто приводят к разрыву артерии и гибели пациента.
Хроническая недостаточность формируется на фоне постепенного сужения артерий из-за атеросклеротических процессов. Такой кардиосклероз может привести к гипоксии сердца, ИБС, атрофии или дистрофии сердечных тканей.
Другими осложнениями данного недуга являются нарушение сердечного ритма, аневризмы сердца, синдром хронической усталости, тромбоэмболия, приобретенные пороки.
Последствием прогрессирования патологии может быть развитие параллельного недуга, такого как пневмосклероз.
- Пневмосклероз. Недуг, при котором функциональные легочные ткани заменяются соединительными. При кардиосклерозе развивается из-за нарушения кровообращения и застоя в легких.
- Диастолическая дисфункция левого желудочка. Повреждение мышцы миокарда приводит к нарушению ее работы. Здоровые ткани стараются компенсировать этот недостаток, при этом на левое предсердие оказывается максимальная нагрузка, что является причиной его дисфункции.
Другие негативные последствия:
- хроническая сердечная недостаточность;
- аневризма;
- тромбоэмболия;
- приобретенные пороки;
- мерцательная аритмия;
- нарушение кровообращения;
- экстрасистолия;
- предсердно-желудочковая блокада.
Осложнения и прогноз
Кардиосклероз вследствие перенесенного миокардита является довольно серьезным заболеванием, прогноз которого определяется не только наличием осложнений, но и скоростью прогрессирования хронической сердечной недостаточности.
Из осложнений следует отметить нарушения сердечного ритма, иногда могущие стать причиной внезапной сердечной смерти. К ним относятся желудочковая тахикардия и фибрилляция желудочков.
Из менее грозных чаще встречаются мерцательная аритмия, наджелудочковые варианты тахикардии и экстрасистолии, а также желудочковая экстрасистолия.
ханизм возникновения аритмий обусловлен тем, что нормальная сердечная ткань, по которой проводятся импульсы в физиологичном ритме, замещается рубцовой, которая импульсы проводить не может. В результате импульсы могут циркулировать в одном месте, так как не способны «обойти» рубец, приводя к неправильному сокращению сердечной мышцы. В любом случае, миокардитический кардиосклероз с нарушением ритма требует пристального внимания лечащего врача, так как аритмия чаще всего рецидивирует.
Если говорить о прогнозе, то следует отметить, что чем раньше начато лечение миокардита и начальных стадий сердечной недостаточности, тем благоприятнее прогноз для жизни и трудовой деятельности пациента. И наоборот, при тяжелой хронической сердечной недостаточности вследствие диффузного или крупноочагового кардиосклероза, прогноз неблагоприятный, так как сердечная недостаточность быстро прогрессирует до терминальной стадии.
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос ответит один из ведущих авторов сайта.
Источник: sosudinfo.ru
Основная симптоматика заболевания
На первых стадиях кардиосклероз почти не дает о себе знать. Симптомы болезни начинают проявляться, когда патологические процессы активно прогрессируют. При этом могут возникать следующие признаки:
- одышка – в начальной стадии появляется после физической нагрузки, в дальнейшем одышка может возникать даже во время сна или отдыха;
- учащенное сердцебиение;
- шумы в сердце, аритмия;
- увеличение артериального давления;
- постоянная слабость, пониженная работоспособность;
- кашель, приступы которого преимущественно возникают по ночам;
- боли в районе груди;
- отечность конечностей и брюшной полости;
- побледнение кожных покровов, холодные конечности;
- тошнота, головокружение, обмороки;
- повышенное потоотделение.
Если наблюдаются нарушения сердечного ритма и сердечная недостаточность, значит, болезнь стремительно прогрессирует. Симптомы при этом будут усиливаться по мере развития патологии.
Кардиосклероз относится к очень тяжелым поражениям сердечно-сосудистой системы. Отсутствие своевременного лечение обязательно приведет к появлению осложнений, а в чрезвычайных случаях – и к летальному исходу. Поэтому при появлении таких признаков как беспричинная одышка, учащенный пульс и слабость в теле, необходимо срочно обратиться к кардиологу.
Симптомы кардиосклероза зависят от характера поражения миокарда. Это может быть как мелко, так и крупноочаговый вид, а также полное поражение сердечной мышцы. Кардиосклероз негативно влияет на функционирование сердечно-сосудистой системы, что проявляется на фоне основных симптомов. Итак, диффузный и мелкоочаговый виды недуга протекают практически без наличия симптомов.
- Одышку, которая появляется при нормальных нагрузках на организм.
- Очень быстрое утомление организма.
- Появляется головокружение и болевые ощущения.
- Чувствуется сердцебиение во время покоя.
- В положении лежа человек может чувствовать недостаточность воздуха.
- Особенно активно проявляется симптоматика в вечернее время. Возникает отекание ног, что также свидетельствует о сбое функционирования почек.
При выявлении этого комплекса симптомов необходимо немедленно посетить врача для проведения обследования. На ранних стадиях проще бороться с недугом, нежели это делать при развитии болезни.
Все вышеперечисленные симптомы характерны исключительно для начальных этапов развития недуга, но в процессе развития заболевания признаки будут только усугубляться.
При длительном протекании признаков кардиосклероза происходит постепенное расширение очага поражения, то есть развивается самая опасная форма — диффузная. Для неё свойственны следующие симптомы:
- Одышка появляется все чаще и даже во время покоя.
- В ночные периоды происходят частые признаки удушья.
- Громкое сердцебиение, сопровождающееся появлением болей в грудной клетке. Происходят частые сбои сердечной системы, трудности при вдыхании.
- Происходит усугубление отёчности нижних конечностей.
- Печень при этом испытывает большие нагрузки и даёт о себе знать в виде появления болей в правом подреберье.
Дальнейшее усугубление ситуации приводит к возникновению стенокардии или сердечной недостаточности. Крупноочаговый вид приводит к развитию аневризмы. Аневризма проявляется практически во всех случаях без наличия соответствующей симптоматики, но вызывает серьёзные сердечные отклонения.
Признаки кардиосклероза
Симптомы каждого вида имеют некоторые отличия, о которых важно знать, поэтому рассмотрим их по отдельности.
Атеросклеротический кардиосклероз на ранних стадиях, к сожалению, не имеет ярко выраженных симптомов, поэтому его выявить очень и очень сложно. Причиной недуга является ишемическая болезнь, поэтому стоит рассматривать симптоматику именно с этого заболевания, чтобы попытаться предотвратить развитие кардиосклероза.
При развитии ишемической болезни возникают жалобы на ухудшение самочувствия, появление одышки и быстрый упадок сил. На первой стадии атеросклеротический кардиосклероз наблюдается довольно нечётко, поэтому его выявить можно только в стационаре. Чтобы определить, что у пациента имеется одышка, используется аппарат ЭКГ.
В ходе развития недуга пациенту свойственно ощущение ноющих болей в груди и области сердца. Постепенно боли распространяются и отдают в руку и предплечье. Нередко при таких болях человек ощущает помутнение в глазах, головокружение, шум в ушах и усталость.
Если обнаруживает учащение сердцебиения, то это свидетельствует о развитии третьей стадии болезни. Атеросклеротический кардиосклероз проявляется также в виде отёчности нижних конечностей. При ощупывании пульса у больного наблюдается чрезмерное превышение нормы, зачастую значение достигает отметки не ниже 160 ударов в минуту.
При наличии таких симптомов можно смело говорить, что человек имеет атеросклеротический кардиосклероз и ему требуется немедленная госпитализация.
Постинфарктный кардиосклероз имеет более отчётливые симптомы по сравнению с предыдущим видом. Зачастую симптоматика всех видов имеет схожие признаки, но в зависимости от силы проявления болей различаются соответствующие виды. Итак, для постинфарктной формы характерны следующие симптомы:
- Одышка, которая проявляется не сразу, а постепенно. Первоначально при выполнении физических нагрузок, а затем и во время покоя или сна.
- Периодические сильные режущие боли в области сердца.
- Слабость, повышение температуры до 38 градусов, упадок сил.
- На фоне болевых ощущений снижается аппетит, возникает анорексия.
- Усугубление признаков приводит к увеличению печени и отёчности ног. Не исключается развитие отёка лёгких.
Анорексия
На фоне острых болей необходимо вызвать скорую медицинскую помощь. Постинфарктный или миокардический кардиосклероз в некотором роде напоминает симптомы инфаркта миокарда, но отличающиеся продолжительностью возникновения.
Постмиокардический кардиосклероз может развиваться как у взрослых, так и у детей. Симптомы этого вида также довольно сложные и требуют проведения немедленного лечения и терапии.
Необходимо заметить, что основные симптомы кардиосклероза являются:
- Одышка и ночной кашель. Одышка имеет особенность постепенного нарастания. Кашель преимущественно возникает ночью и характеризуется отхождением мокроты.
- Возникают признаки тахикардии.
- Отёчность ног, живота, увеличение печени.
- Головокружение, боль в груди, слабость, обмороки.
- При ощупывании конечностей больного можно отследить их похолодание. Иногда приступы острой боли в груди характеризуются повышенной потливостью пациента.
Постмиокардический кардиосклероз, собственно как и вышеперечисленные виды, нуждается в немедленной госпитализации и начале лечения. Как это делается, рассмотрим ниже.
По мере развития недуга проявляются различные клинические признаки, одним из которых является аритмия.
В самом начале развития кардиосклероза у человека отсутствуют какие-либо патологические признаки. Жалобы появляются намного позже, когда соединительные структуры разрастаются и поражают новые участки органа. Появляются боли в области сердца, которые становятся особо выражены после физических нагрузок. По мере прогрессирования болевой синдром сопровождают такие симптомы:
- одышка;
- сухой кашель;
- аритмия;
- увеличение числа сокращений сердца;
- отеки;
- головокружение, головные боли;
- раздражительность, повышенная утомляемость.
Как проявляется кардиосклероз сердца?
- общая слабость, усталость, вялость;
- длительная одышка, чувство «нехватки» воздуха;
- дискомфорт, переодические покалывания в области сердца, проявляющиеся незначительной болью, сжиманием;
- снижение памяти;
- часто возникающие приступы кашля;
- отек легких;
- отечность нижних конечностей в результате ухудшения кровообращения и длительного застоя крови;
- развитие комы либо обморока в более тяжелых случаях;
- тошнота, рвота, головные боли (присоединяются в результате артериальной гипертонии);
- часто возникающая аритмия сердца;
- нервозность, нарушения сна.
Внимание: при возникновении выше перечисленных признаков кардиосклероза рекомендуется обязательно проконсультироваться с врачом-кардиологом либо терапевтом!
Виды патологии
Болезнь сердца способна проявляться в любом возрасте, но чаще это происходит после 40 лет. Реже это появляется в детстве. Патологию можно классифицировать, в зависимости от распространения:
- очаговая форма кардиосклероза;
- диффузная форма болезни сердца.
Очаговый кардиосклероз
Очаговая форма кардиосклероза возникает в виде рубцов в миокарде. Очаг может занимать разные пространства поверхности органа. Провокация происходит после инфарктов, которые были перенесены успешно. Так, различаются мелкоочаговые и крупноочаговые виды кардиосклероза и его формы:
- Крупноочаговый вид обусловлен в виде формирования массивного рубцового поля соединительной ткани после перенесенного инфаркта (одного или нескольких). Если стенка полностью зарастает, то появляется рубец и дальнейшее проявление сердечной аневризмы.
- Мелкоочаговый вид определяется незначительным поражением соединительной прослойки белого цвета. Они находятся в толще ткани миокарда. Рассматриваемый вид появляется при кислородном голодании мышц сердца. Стоит заметить, что повреждения могут быть незначительными. Все зависит от интенсивности поступления кислорода.
Гипоксия сердца
Диффузная форма кардиосклероза появляется в связи с равномерным разрастанием прослойки по ткани всей сердечной мышцы вдоль всего миокарда. Возникновение диффузной формы происходит из-за протекания хронического вида заболевания.
Стенки сердца и миокардит
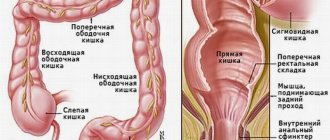
Стенка сердечной мышцы состоит из 3 слоев: эндокарда, миокарда и перикарда, или эпикарда. Миокард обладает проводимостью, т. е. его ткань функциональна и может проводить электрические импульсы, она эластична и может сокращаться.
Миокардит – это воспаление, сопровождающееся патоморфологическими изменениями в толще миокарда на молекулярном уровне. Он может быть инфекционным, аллергическим или ревматическим. Исходом любого из них при неправильном лечении или его отсутствии становится замещение функционирующих клеток фиброзной тканью. Это состояние называется миокардическим кардиосклерозом и может приводить к ряду осложнений: аритмии, сердечной недостаточности, аневризме сердца.
Следует отметить, что данный диагноз не совсем корректен. Почему? Замена клеток идет на фиброзную ткань, пока еще нет склеротических изменений. Правильнее было бы назвать процесс миокардическим фиброзом.
При склерозе изменения уже связаны с развитием указанных выше факторов. В медицинских источниках используют более полное название — постмиокардитический кардиосклероз.
Миокардический кардиосклероз может развиваться по разным сценариям. Это зависит от площади замещенных тканей, т. е. фиброза. Сегодня не установлены точные причины того, почему у некоторых людей патология может развиться, а у других нет.
Тактика лечения
В настоящее время не разработана достаточно эффективная методика лечения кардиосклероза. Превратить соединительную ткань обратно в кардиомиоциты при помощи каких-то лекарственных препаратов невозможно. Поэтому терапия данного недуга обычно направлена на устранение симптомов и предотвращение осложнений.
В лечении применяются хирургические и консервативные методы. К первым относятся:
- Трансплантация сердца. Считается единственным эффективным вариантом лечения. Показаниями для данной операции являются: снижение сердечного выброса до 20% и менее от нормы, отсутствие тяжелых болезней внутренних органов, малая эффективность медикаментозного лечения.
- Шунтирование коронарных сосудов. Применяется при прогрессирующем сужении сосудов.
- Вживление кардиостимуляторов. Данную операцию осуществляют при кардиосклерозе, сопровождающемся тяжелыми формами аритмии.
Если недуг привел к образованию аневризмы сердца, могут назначить операцию по ее устранению. В процессе хирургического вмешательства производится удаление пораженного участка, либо его укрепление. Такие действия помогают предотвратить разрыв слабой сердечной мышцы.
Для лечения применяются препараты, действие которых направлено на устранение симптомов сердечной недостаточности:
- Бета-блокаторы: Метопролол, Бисопролол, Карведилол;
- Ингибиторы ангиотензинпревращающего фермента: Эналаприл, Каптоприл, Лизиноприл;
- Диуретики: Бутеманид, Фуросемид;
- Сердечные гликозиды – например, Дигоксин;
- Антагонисты альдостерона – Спиронолактон.
Данные препараты модифицируют работу сердца, обеспечивая регуляцию нагрузки. В качестве профилактики тромбообразования могут применяться препараты для разжижения крови.
Лечение миокардитического кардиосклероза
При наличии признаков воспалительной реакции проводится специфическая противовирусная (Циклоферон, Ацикловир, Виферон) или антибактериальная терапия (Цефтриаксон, Аугментин), при иммуноаллергических процессах могут быть использованы антигистаминные (Эриус, Зиртек), гормональные средства (Преднизолон, Дексаметазон).
Для улучшения обмена в сердечной мышце применяют антиоксиданты (Кратал, Мексиприм, Цитохром, Кудесан), соли калия и магния (Панангин, Магникум, Калипоз), Рибоксин, Предуктал, Тиотриазолин, Элькар.
Симптоматическое лечение сердечной недостаточности включает применение:
- сердечных гликозидов (Строфантин, Дигоксин);
- мочегонных (Лазикс, Индапамид);
- бета-блокаторов (Метопролол, Конкор, Карведилол);
- ингибиторов АПФ (Энап, Лизиноприл);
- антагонистов кальция (Дилтиазем, Коринфар-ретард).
Антиаритмические препараты назначаются в соответствии с выявленной формой аритмии (Лидокаин, Этацизин, Кордарон). При блокадах проводимости рекомендуют Изадрин и Атропин. При недостаточной эффективности медикаментозного лечения может быть проведена радиочастотная абляция или установка кардиостимулятора. При наличии аневризмы применяется оперативное укрепление стенки или резекция выпячивания.
Профилактика
Прогноз зависит от наличия сопутствующих патологий и осложнений, полученных в результате заболевания. При отсутствии аритмии болезнь протекает намного легче. На ухудшение прогноза могут повлиять такие проблемы как: недостаточность кровообращения, мерцательная аритмия, аневризма сердца, желудочковая экстрасистолия.
Для снижения риска развития заболевания необходимо соблюдать профилактические меры:
- употреблять больше белковой пищи, при этом отказаться от продуктов, содержащих животные жиры;
- не курить и не употреблять спиртное;
- бороться с ожирением;
- контролировать артериальное давление.
Кроме того, при наличии каких-либо заболеваний сердца необходимо регулярно (каждые 6-12 месяцев) наблюдаться у кардиолога и проходить обследования. Своевременное выявление кардиосклероза поможет предотвратить развитие болезни и свести к минимуму риск возникновения опасных для жизни осложнений.
Профилактика кардиосклероза
Чтобы снизить риск формирования сердечной недостаточности в виде возникновения кардиосклероза, необходимо:
- исключить полностью из рациона жиры животного происхождения;
- увеличить объём потребления белковой продукции;
- курение и алкоголь устранить до окончания жизни;
- при наличии излишнего веса необходимо привести своё тело в порядок, заниматься спортом;
- ежедневный контроль давления;
- раз в полгода/год проводить обследование у кардиолога или терапевта с обязательным обследованием сердца на ЭКГ.
Самое важное в профилактике и лечении заболевания — это не давать повода для развития симптомов и не допускать прогрессирования кардиосклероза.
Как возникает заболевание
Соединительная ткань, в отличие от мышечной, не может сокращаться и производить полезную работу. Если эпикард здорового сердца является тонкой пленкой и не мешает его работе, то разросшаяся, патологически утолщенная склеротическая соединительная ткань становится для сердца чувствительным балластом. А твердый, упругий рубец препятствует сердечным сокращениям еще больше. Результатом становится повышенная нагрузка на сердце, его скорейший износ.
С развитием заболевания при отсутствии лечения рубцовая ткань начинает все больше «вживляться» в мышечную толщу сердечной стенки, замещая собой поперечно-полосатую сердечную ткань, постепенно разрушая миокард и деформируя сердечные клапаны.
Как лечить кардиосклероз?
На сегодня эффективного вида борьбы с кардиосклерозом нет, так как сама болезнь имеет множество направлений, зависимо от предпочтений организма. Никакими лекарственными средствами невозможно превратить соединительную ткань сердца в мышечную. В качестве профилактических действий диета при кардиосклерозе зарекомендовала себя с лучшей стороны.
По этой причине процесс терапии после диагностических действий длится, практически на протяжении всей жизни. Лечением такой болезни, как кардиосклероз, должны заниматься только специально обученные врачи. Другие специалисты привлекаются в случае необходимости.
Если при лечении потребуется провести дополнительные диагностические действия, то болеющим кардиосклерозом, рекомендуется оставаться в больнице до объявления результатов. После того как будет сделан качественный подбор действий врачей и лекарственных средств – начинается лечение.
Стационарное лечение
Все результаты должен контролировать врач. Бывают случаи, когда после диагностики назначается лечение на дому с применением лекарственных препаратов, но такое происходит лишь в начальной стадии патологического процесса.
Что происходит во время лечения кардиосклероза:
- понижаются симптомы сердечной недостаточности;
- проводятся все работы для того чтоб повысилось качество жизни человека и его трудоспособность;
- проводятся профилактические мероприятия для понижения вероятности осложнений;
- устраняются усугубляющие факторы;
- устраняются причины развития болезни.
Для того чтоб достигнуть рассматриваемых целей, используются следующие приемы:
- лечение кардиосклероза хирургическим способом;
- лечение паллиативно-хирургическим способом;
- терапия с использованием медикаментозных препаратов (этот способ называется консервативным);
- диета играет важную роль при устранении симптомов.
Есть и другие современные способы, но все зависит от индивидуальных особенностей организма.
Паллиативное хирургическое лечение
Во время кардинального хирургического лечения болезни происходит трансплантация органа. Только использование полной замены органа способно устранить симптомы, восстановив эффективное снабжение организма кислородом.
Другой более эффективной методики лечения кардиосклероза на сегодня практически не существует. Если более подробно рассмотреть это выражение, то речь идет о склерозировании поврежденной мышечной части органа, после того как произошел инфаркт или тяжелый миокард.
Если форма более легкая, то риск во время пересадки сердца является неоправданным. Симптомы стараются понизить при помощи лекарственных препаратов. Сегодня как хирургический, так и медикаментозный способ лечения используется в разных странах, каким методом воспользоваться – зависит от состояния здоровья и стадии патологии.
Когда выполняется пересадка сердца:
- Оперативное вмешательство – это крайний способ лечения кардиосклероза. Используется только исключительно в той ситуации, когда никакое медикаментозное лечение не в силах помочь.
- Оперативное вмешательство проводится в случае отсутствия патологических симптомов в почках, печени или в тканях легких. Сопутствующие болезни ухудшают вероятность успешного результата.
- Пересадку сделать лучше в более молодом возрасте, чем в пожилом. Организм, моложе 60 лет, переносит оперативное вмешательство намного легче.
- При понижении выброса сердца на 20%, по сравнению с нормой. Если понижение происходит и дальше, то летальный исход неизбежен.
Пересадка сердца
При помощи паллиативно-хирургического лечения можно устранить осложнения без устранения симптомов самого очага болезни. Этот способ используется исключительно для того, чтобы повысить качество жизнедеятельности человека.
Во время паллиативно-хирургического лечения происходит следующее:
- Шунтируются коронарные сосуды. Этот способ используется, если патология вызвана тем, что сузились коронарные сосуды. Суть операции – расширить просвет сузившегося сосуда, восстановив нормальное снабжение мышц сердца кислородом. Таким способом добиваются того, что не происходит отмирания кардиомиоцитов и дальнейшего образования прослойки.
- Борьба с проявлением аневризмы сердца (самым опасным осложнением). Суть операции в том, что удаляются выпячивания слабых участков с дальнейшим его укреплением.
- Инсталляция кардиостимуляторов. Эти устройства используются для настройки ритма сердца. Их вживляют под кожу при тяжелой форме болезни. Происходит генерация сильного импульса с подавление естественных биоэлектрических разрядов в синусовом узле.
Рассматриваемые способы могут понизить риск появления аритмии или полной остановки сердца. В зависимости от симптомов применяется самый практичный способ.
Диагностические мероприятия
Методы диагностики:
- ЭКГ — изменения на электрокардиограмме неспецифичны. Они покажут рубцовые изменения и аритмию, но этиологию процессов выявить не удастся.
- ЭКГ сердца по Холтеру – это суточный мониторинг. Он позволяет зафиксировать эпизодические нарушения ритма. Это более информативная методика.
- ЭХО-КГ — позволяет оценить степень расширения камер сердца, определить локализацию участков склероза, ослабление сократимости и наличие аневризмы. Исследование позволяет определить гипертрофию миокарда, нарушение работы клапанов.
- Рентгенография грудной клетки – может определить расширение границ сердца и застой в легких.
- Сцинтиграфия миокарда – это радионуклидный способ исследования, который позволяет полностью осмотреть мышцу, выявить величину поражений. Суть метода в том, что здоровые ткани могут захватывать определенные радионуклиды с разной степенью интенсивности и накапливать их, что отражается на приборе. В участках фиброза захвата не происходит.
- Общий анализ крови — может указать на некоторые заболевания, послужившие причиной данного состояния.
- МРТ — позволяет оценить распространенность процесса.