- Нарушение менструального цикла
- Бесплодие
- Боль при половом акте
- Болезненные менструации
- Кровянистые выделения после полового акта
- Увеличение количества белей из влагалища
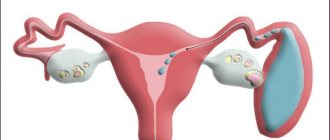
Эктопия шейки матки – недуг, который развивается у женщин при перемещении цилиндрического эпителия на часть матки, локализующейся непосредственно со стороны влагалища. В норме цилиндрический эпителий устилает канал шейки матки, и только при влиянии на него различных неблагоприятных этиологических факторов эндогенного и экзогенного типа, он может начать разрастаться.
- Этиологические факторы
- Разновидности
- Симптоматика
- Эктопия и беременность
- Диагностика
- Лечебные мероприятия
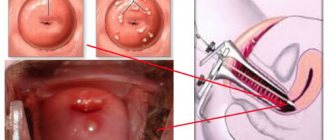
Обнаружить такое заболевание можно посредством гинекологического осмотра. Визуально участок разросшегося цилиндрического эпителия будет выглядеть на шейке как большое красное пятно, не имеющее четких границ. Стоит отметить тот факт, что в случае прогрессирования эктопии шейки матки, эпителий шейки детородного органа не будет поврежден.
В медицинской литературе можно также нередко встретить и прочие названия данного патологического процесса, такие как:
- железистомышечная гиперплазия;
- эндоцервикоз;
- ложная эрозия;
- псевдоэрозия.
Медицинская статистика на сегодня такова, что эктопию шейки матки диагностируют у 40% от общего числа представительниц прекрасного пола. Также стоит отметить, что у 11% имеет место врожденная форма этой патологии. Чаще всего недуг выявляют у женщин, которые еще не достигли тридцатилетнего возраста – это основная группа риска. Многие уверены в том, что эктопия шейки матки – это предраковое состояние. На самом деле это не верно. Такая патология самостоятельно в онкологию не переходит, но на ее фоне шанс прогрессирования злокачественного процесса возрастает в несколько раз.
Что такое эктопия шейки матки
Эктопия (псевдоэрозия, ложная эрозия, эндоцервикоз, железисто-мышечная гиперплазия) представляет собой поражение слизистой оболочки в полости маточной шейки. Патология характеризуется смещением цилиндрического эпителия (который выстилается вдоль цервикального канала) на влагалищную часть шейки матки. В 12 % всех выявленных случаев ложная эрозия является врожденной. Если она не имеет симптомов, то лечение, как правило, не требуется. При осложненной стадии прогрессирования необходима быстрая и целесообразная терапия. Игнорирование запущенной стадии эктопии шейки матки – это первый шаг к развитию рака и различных воспалительных процессов.
Образование эктопии
Предполагают два способа образования эктопии. Первый считается основным, это когда на влагалищной поверхности шейки матки (эктоцервикс) из резервных клеток образуется цилиндрический эпителий, выстилающий канал шейки матки (эндоцервикс).
Во втором случае эктопия возникает в результате замещения многослойного плоского эпителия однослойным цилиндрическим эпителием, происходящим из цервикального канала на фоне заболеваний шейки матки (воспалительного или травматического происхождения). Это второстепенный способ образования эктопии.
Действительно, при обычном осмотре шейки в зеркалах эрозия выглядит как дефект слизистой, где якобы отсутствует эпителий, т. е. «разъеденной» или «изъязвлённой». Поэтому раньше до того, как стали использоваться новейшие методы исследования, эрозию шейки матки рассматривали как патологию.
Считалось, что эрозию нужно срочно лечить. Более того, дефекту слизистой придавалось огромное значение, как заболеванию, приводящему к раку шейки матки.
При обнаружении эрозии шейки матки немедленно назначались лечебные процедуры. Врачи опасались, что на фоне невылеченной эрозии шейки матки рано или поздно возникнет раковая опухоль, поэтому рекомендовали не затягивать с лечением. Но это далеко не так.
На самом деле этот участок, как мы выяснили выше, покрыт цилиндрическим эпителием красного цвета. Это его нормальный цвет. Эпителий эктоцервикса бледно-розового цвета.
Цилиндрический эпителий появляется в месте, не предусмотренным природой. Это своего рода захват территории под влиянием нарушения образования и выделения половых гормонов или как следствие гормональной «подкормки» организма.
Причём зона трансформации может то увеличиваться, то уменьшаться. Наблюдаемый островок с эктопией подобен алому лепестку розы, одиноко лежащему посреди густо разбросанных светло-розовых лепестков.
Таким образом, участок замещённый цилиндрическим эпителием, только внешне напоминает эрозию, выделяясь ярко-красным цветом на серо-розовом фоне слизистой оболочки.
Эктопия хорошо видна при кольпоскопии (под увеличением). При отсутствии воспалительной реакции лечение эктопии как таковой, не проводится. В настоящее время к лечению эрозии подходят индивидуально, в соответствии с особенностями функционирования женского организма, с учётом разных возрастных этапов, обнаружением признаков присутствия папилломавирусной инфекции (остроконечные кондиломы) и др.
Наверх
Классификация
В зависимости от происхождения болезнь подразделяют следующим образом:
- Врожденная (присутствует с самого рождения и не приносит дискомфорта);
- Приобретенная (возникает в результате воздействия каких-либо негативных факторов).
Кроме того, эктопия может быть:
- Неосложненной – считается индивидуальным физиологическим состоянием, не сопровождается неприятными симптомами и не требует срочного лечения;
- Осложненной – образуется в результате воздействия внешних факторов (травмы, занесение инфекции). Требует немедленного терапевтического вмешательства.
Патоморфология
Гистологически различают железистую, папиллярную эктопию шейки матки и псевдоэрозию с плоскоклеточной метаплазией. При железистой эктопии выявляются скопления желез с разветвленной сетью железистых ходов, признаки воспаления. При папиллярной эктопии имеет место разрастание компонентов стромы и образование сосочковых структур, покрытых цилиндрическим эпителием.
Заживление эктопии шейки матки сопровождается обратным замещением цилиндрического эпителия клетками зрелого плоского эпителия, т. е. формированием зоны трансформации. В этот процесс вовлекаются резервные клетки, которые в результате дифференцировки сначала превращаются в незрелый, а затем зрелый метапластический эпителий.
Причины
Причинами, которые провоцируют возникновение болезни, считаются:
- Гормональный сбой (беременность, климакс, период полового созревания);
- Неправильное применение гормональных контрацептивов;
- Попадание в женский организм опасных микроорганизмов (стрептококки, хламидии, вирус папилломы человека (ВПЧ), кишечная палочка и т. д.);
- Оперативные вмешательства в органы малого таза (искусственное прерывание беременности, диагностические манипуляции, операции).
Нередко эктопия шейки матки возникает после родов. Это может произойти из-за интенсивного синтеза гормонов в данный период или из-за механического повреждения слизистой оболочки маточной шейки.
Лечить или наблюдать эктопию
Эктопия в репродуктивном возрасте, как и в пубертатном – это не заболевание, а скорей отклонение от нормального состояния шейки матки, но только в случае, если протекает без признаков воспаления и дисплазии.
Однако нельзя забывать, что шейка матки с эктопией больше подвержена инфицированию, чем шейка матки без эктопии. Однослойный цилиндрический эпителий не приспособлен для защиты слизистой оболочки шейки матки от инфекции, в отличие от многослойного плоского эпителия.
Эрозия может осложняться, поэтому необходимо регулярно проходить наблюдение у гинеколога. Отсутствие воспалительных и патологических процессов устанавливают при кольпоскопии.
Лечение требуется при наличии симптомов (чрезмерное выделение слизи, кровянистые выделения) или в случае осложнённой эрозии, при присоединении инфекции, в сочетании с дисплазией и т. п.
При отсутствии эффекта от консервативного или медикаментозного лечения применяют другие методы, позволяющие разрушить очаг эктопии, включая коагуляционный и хирургический (лазеротерапия, диатермокоагуляция, криодеструкция, лазерная деструкция и др.).
Наверх
Симптомы
При неосложненном течении болезни симптоматика отсутствует. В таком случае выявить наличие эктопии возможно лишь при плановом гинекологическом обследовании. Если прогрессирует осложненная форма патологии, то женщину могут тревожить следующие признаки:
- Усиленное выделение из влагалища секреторной жидкости, которая сопровождается сильным и неприятным запахом;
- Нарушение менструального цикла;
- Ощущение дискомфорта в области поражения;
- Боль и незначительные кровянистые выделения во время механического воздействия на эктопию (половой акт, гинекологический осмотр и т. п.);
- Ощущение зуда и боли в районе внешних половых органов;
- Длительная невозможность зачать ребенка.
При появлении вышеописанной симптоматики следует посетить врача, который проведет диагностическое обследование и даст необходимые клинические рекомендации по устранению эктопии шейки матки.
Тяжелое течение болезни считается предраковым состоянием организма. Если вовремя не провести лечение, ложная эрозия может привести к онкологии.
Эктопия и беременность
Эктопия может быть диагностирована во время беременности. Некоторые женщины считают, что это не опасное состояние, но на самом деле все с точностью наоборот. Важно понимать, что нередко недуг проявляется из-за наличия воспалительных или инфекционных патологий, которые могут усугубить течение беременности. Причина в том, что из влагалища, через пораженную шейку, инфекционные агенты могут проникнуть непосредственно в детородный орган, что станет причиной инфицирования околоплодных вод и самого плода. Эктопия при беременности чревата следующими последствиями:
- прерывание беременности;
- смерть плода;
- преждевременные роды;
- инфицирование ребенка во время прохождения его по родовым путям матери;
- задержка развития ребенка;
- формирование различных пороков у плода.
Стоит также отметить, что наличие эктопии во время беременности в несколько раз повышает вероятность разрывов.
Беременность протекает с постоянными перестройками гормонального фона, а как уже было сказано выше, эпителий может разрастаться и из-за сбоя в гормональном фоне. Из этого можно сделать вывод, что беременность, в некотором роде, повышает вероятность усугубления протекания недуга. Нередко это приводит к дисплазии и предраковым патологиям.
Важно во время беременности постоянно контролировать ситуацию – регулярно посещать специалистов, чтобы притупить прогрессирование патологии и не запустить ее. Также во время беременности строжайше запрещено заниматься самолечением.
Диагностика
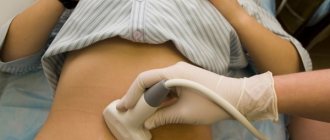
Для диагностирования эктопии в первую очередь проводится осмотр на гинекологическом кресле. На анализ берутся секреторная жидкость из влагалища и цитологический соскоб пораженной зоны, чтобы изучить ее структуру и возможность преобразования в злокачественную опухоль. Для подтверждения диагноза проводят дополнительные процедуры:
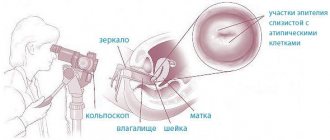
- Расширенную кольпоскопию (осмотр шейки матки с помощью увеличительного оптического инструмента).
- Тест на полимеразную цепную реакцию (выявляет присутствие инфекционных микроорганизмов).
- Биопсию. При помощи специального инструмента с полости шейки матки берется небольшая часть поврежденного эпителия на анализ, чтобы выявить раковые клетки и возбудителей инфекции.
- Диагностическое выскабливание. С помощью эндоскопа врач соскабливает слизистый слой шейки и отправляет его на подробное исследование.
Материал, полученный во время биопсии или диагностического выскабливания, передается на гистологическое исследование, его изучают под микроскопом, чтобы обнаружить изменения в структуре тканей.
На основе результатов диагностического обследования определяется наиболее подходящий способ терапии.
Методы диагностики
В большинстве случаев диагноз эктопии шейки матки ставится на плановом профилактическом осмотре.
При постановке диагноза обращают внимание на жалобы (кровотечение, боль, усиленные выделения из влагалища и др.), анамнез жизни (применение контрацептивов, аборты, гинекологические заболевания. После сбора анамнеза проводят физикальное обследование пациентки.
При бимануальном исследовании отклонения от нормы не выявляются. При осмотре в зеркалах эктопия имеет вид ярко-красного пятна, может кровоточить, влагалищная часть шейки матки отечна.
Дополнительные методы исследования:
- Цитологический мазок (Пап-тест, мазок Папаниколау) – метод обследования шейки матки, используется для обнаружения потенциально предраковых и раковых процессов. Цитологическое исследование производится путем открытия влагалища с помощью зеркал, забора материала специальной щеткой с дальнейшей исследованием предметных стекол под микроскопом. Тест считается эффективным, широко используемым методом раннего выявления предраковых заболеваний и рака шейки матки.
- Кольпоскопия – диагностическая процедура, которая выполняется с помощью кольпоскопа (оптического прибора, оснащенного камерой и подсветкой). Кольпоскоп обеспечивает многократное увеличение участков необходимых для изучения и позволяет визуально отличить нормальные клетки от измененных.
- Расширенная кольпоскопия – способ обследования слизистой оболочки шейки матки, заключающийся в применении различных специальных тестов. Среди них – использование разнообразных растворов и фильтров (хромоскопия): Расширенная кольпоскопия с применением 3% раствора уксусной кислоты: после осмотра кольпоскопом «подозрительные» участки обрабатываются уксусной кислотой. Фрагменты с дисплазией меняют свой цвет на белый, здоровые участки остаются бледно-розовой окраски.
- Проба Шиллера: после осмотра патологические участки обрабатываются йодом. При этом нормальные области слизистой меняют свой цвет на коричневый, так как содержат достаточное количество гликогена. Атипичные участки, лишенные этого вещества, не меняют свой цвет.
- Хромоскопия: в ходе этой манипуляции применяют зеленый и синий фильтр. Чем опаснее патология шейки матки, тем толще капилляры и более беспорядочно они расположены.
Все перечисленные методы исследования играют определенную роль для принятия решения о тактики лечения.
Лечение
Методы лечения подбираются индивидуально для каждой женщины в зависимости от ее возраста, общего состояния здоровья и желания в дальнейшем родить ребенка.
Бессимптомное течение болезни чаще всего не требует терапии. Врач просто рекомендует больной периодически проходить гинекологическое обследование и следить за состоянием пораженной слизистой оболочки маточной шейки.
В случае если эктопия шейки матки стремительно развивается у нерожавшей женщины, то подбирается способ лечения, который не воздействует на репродуктивную функцию. Как правило, назначается консервативная терапия – прием фармакологических препаратов, направленных на регенерацию измененных тканей, устранение неприятных симптомов и борьбу с патогенными микроорганизмами. Для этого назначаются вагинальные свечи, которые имеют противомикробное, регенерирующее, успокаивающее и противовоспалительное действие. Также врачи могут назначать введение во влагалище тампонов, содержащих специальные препараты. Они устраняют воспалительные реакции и провоцируют быстрое восстановление эпителиального слоя поврежденной области. Если диагностирована эктопия шейки матки, которую спровоцировали патогенные микроорганизмы (стрептококки, стафилококки, ВПЧ, хламидии), то дополнительно к основному лечению назначают антибактериальную терапию.
Если консервативная терапия не помогает, то проводится физиохирургическое лечение, которое ускоряет регенерацию тканей и никак не воздействует на детородную функцию женщины. Безопасными и высокоэффективными методами считаются:
- Криодеструкция – воздействие жидким азотом на пораженную область, во время которого происходит заморозка атипических тканей;
- Лазерная коагуляция – бесконтактный метод лечения, при котором эктопия прижигается лазерным лучом;
- Радиоволновая коагуляция – воздействие на атипические ткани с помощью радиоволновых лучей, которые провоцируют запаивание травмированной области маточной шейки.
Применение этих методов не чревато образованием рубцов и других дефектов на слизистых оболочках, которые могут в дальнейшем препятствовать нормальному зачатию, вынашиванию и рождению ребенка.
Если женщина не планирует беременность в будущем, то применяются и другие методики. Они широко распространены в медицине, но провоцируют образование рубцов, которые могут негативно повлиять на раскрытие шейки матки при родах. К ним относятся:
- Диатермокоагуляция – быстрое и высокоэффективное устранение патологии с помощью воздействия на нее высокочастотного тока. В результате процедуры шейка матки может подвергнуться сужению или рубцеванию слизистых тканей;
- Хирургическое вмешательство – доктор, используя скальпель, самостоятельно удаляет атипичные ткани маточной шейки. Такой вид терапии также чреват повреждением эпителия.
В случае, если эктопия шейки матки выявлена при беременности, то доктор рекомендует отложить лечебные мероприятия на некоторое время, чтобы не нанести вред плоду.
При беременности
В период вынашивания малыша у женщины существенно меняется гормональный фон, что вполне может спровоцировать появление нарушений.
Данная ситуация рассматривается как вариант нормы, и при отсутствии других патологий женских половых органов о наличии этого заболевания беспокоиться не стоит.
С эктопией шейки матки и беременность, и роды могут протекать вполне нормально, не неся угрозы здоровью матери или плода.
Кроме того, появление красного пятна на шейке – это следствие нормальной подготовки организма к рождению ребенка.
После того как малыш появится на свет, от патологии не останется и следа – ткань эпителиального слоя самостоятельно придет в норму, без врачебного вмешательства.
Особых специфических признаков у беременных нарушение не вызывает. Место не кровоточит, не болит, не зудит.
Выявить появление у беременных на поверхности шейки матки при беременности цилиндрического эпителия можно только путем гинекологического осмотра или при помощи кольпоскопии.
Нарушение может дать о себе знать, если к нему присоединятся другие отклонения – воспалительные процессы, раковое перерождение тканей.
Электрофорез, магнитотерапия, физиолечение при эндометриозеВакуумная аспирация содержимого полости маткиЗагиб шейки матки — причины и последствияРасшифровка цитологического исследования мазков шейки матки
Профилактика и прогноз
Профилактика эктопии направлена на соблюдение следующих правил:
- Систематически посещать гинеколога (не менее 2 раз в год);
- Следить за гигиеной половых органов;
- Исключить частую смену половых партнеров;
- При использовании оральных контрацептивов и медикаментов, содержащих гормоны, строго придерживаться инструкции по их применению;
- Использовать презервативы во время незапланированных половых контактов (они помогут предотвратить заболевания, передающиеся половым путем);
- Своевременно обращаться к врачу, если появились любые симптомы патологии.
В большинстве случаев при своевременном лечении эктопия полностью устраняется без осложнений для здоровья.
Причины сочетанной патологии
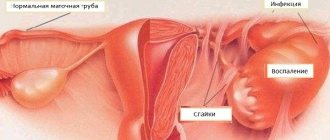
Цервикальная эктопия шейки матки вместе с хроническим цервицитом могут иметь различную природу, возникая по вине:
- Вирусной инфекции. Самый опасный среди всех – папилломавирус, потому что он легко внедряется в клетки эпителия и вызывает опасные изменения, приводящие к предраковым состояниям, прежде всего ;
- Бактериальных инфекций, чаще передающихся от сексуального партнера. Самая распространенная из вызывающих цервициты с эктопическим поражением шейки – ;
- Воспалений наружных половых органов и влагалища. , кольпиты, легко переходят в цервицит и последующую эктопию;
- Изменения микрофлоры влагалища из-за недостаточной чистоплотности. Размножение патогенных бактерий и снижение активности защитного биоценоза приводит к ослаблению слизистой не только этого органа, но и цервикального канала, а следовательно, и его внешней части;
- Некорректной антибиотикотерапии. Эти препараты тоже способны негативно воздействовать на микрофлору влагалища. Нарушившееся равновесие полезных и условно патогенных бактерий уменьшает и защищенность тканей, их правильное развитие;
- . Избыточный рост клеток эпителия цервикального канала вызывается высокой концентрацией эстрогенов. Причиной этого может стать и неправильно выбранный контрацептив;
- Сопутствующих патологий. Это преимущественно заболевания мочевыделительной системы. Расположенная поблизости от репродуктивных органов она легко передает им бактерии. Ослабляют эпителий также , другие системные заболевания, влияющие на обменные процессы и гормональный фон.
Цервикальная эктопия хронический цервицит способна вызвать и сама, если является врожденной. Цилиндрические клетки больше подвержены разрушению, чем плоский эпителий. Их присутствие на шейке матки делают ее уязвимее даже для имеющихся во влагалище бактерий. Начало половой жизни тоже может ознаменоваться механическим повреждением эпителия. Воспаление в результате распространяется именно с наружного участка шейки матки и переходит в цервикальный канал.
Симптомы заболевания
Развитию эктопии, иначе говоря, эрозии сопутствуют следующие симптомы:
- Появляющиеся нехарактерные патологические выделения после менструации.
- Неприятный запах из области влагалища.
- Изменения выделений неоднозначной окраски.
- Болезненные ощущения во время секса.
- Постоянный зуд во влагалище.
При эктопии появляется зуд во влагалище
Отличие эктопии от эрозии
Эктопия шейки матки возникает, когда клетки цилиндрического эпителия, в норме расположенные внутри цервикального канала (входа в матку), разрастаются, замещая плоский эпителий — верхний слой шейки матки.
Ткани, образованные цилиндрическим эпителием, вырабатывают секрет, защищающий матку от инфекций и бактерий. Роль плоских эпителиальных клеток — защита от механических повреждений и поддержание формы органа. У 40% женщин происходят изменения в клеточном составе, и цилиндрические клетки переходят на нижнюю часть шейки.
Эти признаки могут говорить о цистите, о спаечном процессе и множестве других урогенитальных заболеваний.
Эктопия шейки матки на фото
Варианты эктопии
Эктопия в цервикальном канале
Методы лечения Эктопии
Многие женщины считают, что эктопия и эрозия – одно и то же. Это два совершенно разных состояния, которые требуют разного подхода к лечению, поэтому определить, которое из них у вас диагностировано, очень важно.
При эктопии происходит смещение тканей цервикального канала ближе к влагалищу, что приводит к выворачиванию внутреннего слоя и его визуализации при гинекологическом осмотре. Сам по себе механический сдвиг эпителия неопасен и может не нарушать качество повседневной жизни женщины.
При эрозивном поражении наблюдается травмирование слизистой и нарушение ее целостности. Это сопровождается воспалительным процессом, а часто и попадание инфекции. Одновременно с эрозией у женщины может диагностироваться цервицит, кольпит. Эрозия требует лечения и при беременности может представлять опасность для здоровья плода, в очаге воспаления развивается инфекция.
Типы патологии
- Врожденная эрозия шейки матки. Эктопия может обнаруживаться у новорожденных девочек или у подростков в период менархе. Это считается вариантом нормы до полного полового созревания. Постепенно цилиндрический эпителий замещается многослойным плоским, если этого не происходит, ставят диагноз врожденная псевдоэрозия. Лечения в этом случае не требуется, важно лишь проходить наблюдение раз в полгода-год. Врожденную эрозию можно сравнить с врожденными дефектами кожи, например, родимыми пятнами, не влияющими на функции организма.
- Приобретенная псевдоэрозия. Патология появляется со временем. Участок с замещенными клетками выглядит, как красное пятно. Площадь поражения со временем может увеличиваться, на ней могут образовываться кисты и папилломы.
- Истинная эрозия. Реакция на воспаление или травму. Цилиндрические клетки, покрывающие шейку, разрушаются, открывая нижние слои тканей. Эрозивные очаги похожи на неглубокие язвы. Т.к. клетки слизистой хорошо регенерируются (восстанавливаются) обычно эрозия заживает за 5-7 дней. Незаживающая истинная эрозия встречается редко и требует наблюдения и лечения.