Метаболический синдром – это сочетание ожирения, артериальной гипертонии и повышения глюкозы в крови из-за нарушения реакции на инсулин, преобладания «плохого» холестерина над «хорошим». Опасность этой патологии в том, что у пациентов развивается ишемическая болезнь сердца, диабет 2 типа, инфаркт, инсульт. К факторам риска относится неправильное питание, низкая физическая активность, отягощенная наследственность, климакс.
Симптомы – отложение жира преимущественно на животе, слабость, утомляемость, агрессия, плохое настроение, головная боль, дрожание рук при чувстве голода, склонность к перееданию и употреблению жирной, сладкой пищи. Основной критерий диагностики – окружность талии у мужчины больше 102 см, у женщин – от 88 см.
Для лечения назначается дробное питание, основанное на овощах, нежирном мясе и рыбе, ограничивают каши, хлеб, под запретом алкоголь, сахар и мучное, колбасу, полуфабрикаты. Ежедневно нужна физическая нагрузка – не менее 30 минут быстрой ходьбы.
Что представляет собой метаболический синдром
Метаболический синдром (metabolic syndrome) – это, простым языком, сочетание ожирения, высокого артериального давления (гипертонии), повышения холестерина и сахара в крови. Метаболизмом называют обмен веществ в организме, а этот комплекс болезней еще называют дисметаболическим синдромом, что подчеркивает наличие обменных нарушений.
По данным Всемирной организации здравоохранения, число больных только в Европе составляет около 60 миллионов человек, в США после 50 лет 45% страдают от метаболических расстройств. Внимание к этим нарушениям обмена связано с тем, что наличие синдрома увеличивает риск инсульта в 7 раз и инфаркта миокарда в 5 раз.
Ожирение и метаболический синдром чаще всего встречаются среди мужчин от 40 до 65 лет, а у женщин заболеваемость резко возрастает (в 5 раз) после климакса. Все больше за последние годы стали выявлять эти обменные нарушения среди детей и подростков, молодых людей.
Хотя разработаны четкие критерии для постановки диагноза метаболического синдрома, но он не является отдельным заболеванием, поэтому и не включен в международную классификацию болезней (МКБ). Чаще всего пациентам ставят одновременно 4 диагноза:
- ожирение,
- артериальная гипертензия,
- ишемическая болезнь сердца,
- сахарный диабет 2 типа.
Каждое из них имеет тяжелые последствия для здоровья, а при сочетании возрастает риск смерти от острых нарушений кровообращения сердца и головного мозга. Одно из образных названий метаболического синдрома – смертельный квартет.
Патофизиология
Патофизиология метаболического синдрома включает ряд нарушений обмена, но в их основе лежит инсулинорезистентность. Она означает, что основные клетки-мишени для инсулина (мышечные и печеночные, жировые) не реагируют на выброс этого гормона из поджелудочной железы. Поэтому глюкоза не может проникнуть внутрь, ткани страдают от дефицита энергии, а в крови сахара много, что провоцирует еще большее образование инсулина.
Второй важный фактор – это ожирение и атерогенный (вызывающий атеросклероз) метаболический дисбаланс. Для больных характерно накопление жира в области животе. Это обычно сочетается с отложением жира вокруг внутренних органов (висцеральный жир). Такая жировая ткань обладает самостоятельной гормональной активностью, она усиливает инсулинорезистентность и сниженную реакцию на гормон сытости – лептин.
У пациентов страдает одновременно жировой и углеводный обмен:
- постоянно повышена глюкоза в крови;
- выше нормы содержание свободных жирных кислот;
- растет уровень «плохого» холестерина (липопротеины низкой и очень низкой плотности, триглицериды) и снижается «хороший» (липопротеины высокой плотности).
В печени из-за нарушения реакции на инсулин снижается образование гликогена (запасов глюкозы), а вместо этого образуются новые молекулы сахара. В печеночных клетках и в ткани поджелудочной железы накапливается жир (стеатоз), что еще больше нарушает их работу.
В сосудистом русле преобладает спазм, а внутренняя оболочка травмируется повышенным уровнем глюкозы. Поэтому прогрессируют атеросклеротические изменения артерий, чаще возникает закупорка холестериновыми бляшками. У гипертоников с метаболическими нарушениями раньше поражаются сосуды глаз, мозга и почки.
Примечания
- база данных Disease ontology (англ.) — 2020.
- Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- N. M. Kaplan.
The deadly quartet. Upper-body obesity, glucose intolerance, hypertriglyceridemia, and hypertension // Archives of Internal Medicine. — 1989-07-01. — Т. 149, вып. 7. — С. 1514–1520. — doi:10.1001/archinte.149.7.1514. (недоступная ссылка) - Ford E.S., Giles W.H., Dietz W.H.
Prevalence of metabolic syndrome among US adults: findings from the third National Health and Nutrition Examination Survey (англ.) // JAMA : journal. — 2002. — Vol. 287, no. 3. — P. 356—359. — doi:10.1001/jama.287.3.356. — PMID 11790215.
Метаболический синдром: лечение
Лечение метаболического синдрома включает несколько направлений, они все одинаково важны:
- изменение образа жизни;
- снижение веса тела;
- лечение нарушений углеводного и жирового обмена;
- нормализация артериального давления.
Восстановление нарушений изменением образа жизни
Изменение образа жизни считается основой для успешного лечения нарушений обмена, оно предусматривает в первую очередь коррекцию питания:
- противопоказано голодание – оно приводит к скачкам давления, депрессии, срыву диеты;
- прием пищи частый и дробный – три основных и три перекуса, между ними ничего есть нельзя, последний раз можно есть за 1,5 часа до сна;
- общая калорийность до 1800 ккал (рассчитывается индивидуально по энергозатратам);
- основа рациона – овощи (капуста, кабачки, баклажаны, огурцы, помидоры, сладкий перец, стручковая фасоль), сырая морковь;
- можно включить в меню 1% кефир, 1,5% молоко, сыр до 30%, тофу, 5% творог, зелень, нежирную мясо и рыбу, 1-2 белка яиц;
- допускается в минимальном количестве – картофель 1 штука, половина свеклы, несладкие фрукты (яблоки, киви, цитрусовые) до 2 штук, растительное масло 1 столовая ложка, бобовые 4 столовые ложки, каши и макароны до 6 столовых ложек, хлеб 2 кусочка ржаного, столовая ложка орехов (семечек), 1 чайная ложка соли;
- под запретом алкоголь, сливочное масло, сливки, жирное мясо, сосиски, колбаса, мясные и рыбные консервы, полуфабрикаты, мед, варенье, сахар, бананы, виноград, сухофрукты, кондитерские изделия, мороженое, сладкие напитки.
Ежедневно нужно 30 минут ходить быстрым темпом и делать каждый час 5-7 минутные перерывы для разминки при сидячей работе. Требуется отказ от курения. Очень важно понимать, что нарушения обмена всегда имеют непрерывно прогрессирующее течение, поэтому диета и двигательная активность назначается на пожизненной основе.
Без них никакие препараты не дают результата. Если при метаболическом синдроме не удается снизить вес тела, то для предупреждения острого нарушения кровообращения больному назначается оперативное лечение ожирения. Проводится операции по уменьшению объема желудка.
Препараты по протоколу
Если изменений рациона и физический активности недостаточно для снижения массы тела, то по протоколу лечения метаболического синдрома используют два зарегистрированных действующих вещества:
- орлистат – Орсотен, Листата, Ксеникал, Ксеналтен, Орлистат-Акрихин;
- сибутрамин – Голдлайн, Редуксин.
Для лечения нарушений углеводного обмена применяется Метформин, доказано, что его прием снижает риск смерти от инфаркта и инсульта почти на 40%. Может рекомендоваться при преддиабете и явном сахарном диабете 2 типа, действует на основные механизмы развития метаболического синдрома:
- повышает реакцию тканей на инсулин;
- подавляет образование новой глюкозы;
- уменьшает количество «лишнего» инсулина в крови;
- подавляет окисление жиров и образование свободных жирных кислот;
- нормализует уровень холестерина и липопротеинов;
- помогает снизить давление крови;
- стимулирует потерю веса на фоне диеты и физической активности.
Также могут применяться и другие препараты, но их обычно назначают при явном сахарном диабете 2 типа и при недостаточной эффективности Метформина: Глюкобай, Диабетон, Диаглинид.
При повышенном артериальном давлении используют Энап, Лизиноприл, Бисопролол, Норваск. Если диета с ограничением животного жира не привела к снижению «плохого» холестерина, то рекомендуют Крестор, Розукард.
Терапия народными средствами
Народные средства в терапии метаболического синдрома имеют только вспомогательную роль, они не заменяют препаратов, но могут использоваться в перерывах между основными курсами или в дополнение к медикаментам. Применяют такие травы:
- снижающие аппетит – лист березы, плоды расторопши, гарциния, иван-чай, люцерна;
- повышающие реакцию на инсулин – лавровый лист, арника, шалфей, имбирь, арника;
- стимулируют переход глюкозы из крови в клетки – створки фасоли, галега, черника;
- выводящие сахар с мочой – спорыш, хвощ, лист брусники;
- содержащие инулин (растительный инсулин) – корень цикория, одуванчика, корневище девясила;
- расщепляющие жир – лист ежевики, трава мать-и-мачехи, цветки клевера;
- снижающие давление – пустырник, шлемник, астрагал.
Выбирают одно или два растения в равных частях в зависимости от преобладающего симптома. Траву заливают кипятком из расчета 1 столовая ложка на 300 мл кипятка, выдерживают на водяной бане 15 минут, процеживают и принимают по половине стакана за полчаса до еды 3 раза в день. Курс лечения продолжается 1,5 месяца, потом через 2 недели перерыва его можно повторить.
Бариатрическая хирургия
При ожирении с высоким риском сосудистых осложнений и невозможности добиться ощутимого снижения веса врач может рекомендовать операцию. Ее вид выбирается в индивидуальном порядке, к основным относятся рестриктивные и шунтирующие.
Первые направлены на уменьшение объема желудка, что помогает снизить количество потребляемой пищи до появления ощущения насыщения. Второй вид предусматривает снижение площади тонкого кишечника, что сокращает площадь всасывания питательных веществ.
В некоторых случаях применяют комбинированные способы. Операции противопоказаны при тяжелых болезнях сосудов сердца, головного мозга, алкоголизме, обострении воспаления органов системы пищеварения.
Лечение болезни
Лечение метаболического синдрома носит консервативный, но комплексный характер, направленный на:
- нормализацию массы тела;
- стабилизацию АД;
- восстановление гормонального фона.
Главными терапевтическими направлениями выступает прием лекарственных препаратов и диета при метаболическом синдроме.
Для купирования инсулинорезистентности врачи предписывают:
- бигуаниды;
- ингибиторы альфа-глюкозидаз;
- тиазолидиндионы.
Медикаментозная борьба с ожирением подразумевает применение ингибиторов липаз. Лечение артериальной гипертензии проводится при помощи:
- ингибиторов ангиотензинпревышающего фермента;
- бета-блокаторов;
- блокаторов рецепторов ангиотензина-2;
- антагонистов кальция;
- диуретиков;
- антагонистов имидазолиновых рецепторов.
От повышенного уровня холестерина избавляются триглицеринами, статинами и фибратами.
Метаболический синдром диета обладает следующими правилами:
- частое потребление пищи, но небольшими порциями;
- полное исключение из меню фаст-фуда, легкоусвояемых углеводов и продуктов с высоким содержанием жира;
- увеличение потребления овощей и фруктов в любом виде;
- обогащение рациона кашами;
- ограничение суточного потребления соли до 5 грамм;
- приготовление блюд путем варки, тушения, пропаривания или запекания.
Кроме этого, лечение метаболического синдрома включает в себя:
- регулярную умеренную физическую нагрузку;
- психотерапевтическую поддержку;
- применение рецептов народной медицины, но только после одобрения лечащего врача.
Причины возникновения метаболического синдрома у женщин и мужчин
Согласно последним научным данным, основная причина метаболического синдрома у мужчин – это ожирение на фоне переедания, неправильного питания, употребления алкоголя, а у женщин на первое место выходит сахарный диабет 2 типа и климакс. Все они запускают главный механизм развития метаболического синдрома – инсулинорезистентность.
Факторы риска болезни
Хорошо изучены факторы риска метаболического синдрома и его главного механизма развития – инсулинорезистентности:
- употребление высококалорийной пищи;
- рацион с большим содержанием жирного мяса, «фаст-фуда»;
- пристрастие к сладостям;
- использование строгих диет с резким ограничением калорий (организм приспосабливается к недостатку энергии, откладывает жир про запас);
- пассивный отдых, недостаток активных движений;
- «заедание» стресса, ночные приемы сладкой и жирной пищи;
- наследственная предрасположенность к ожирению, гипертонии, атеросклерозу, диабету;
- нарушения обмена мочевой кислоты – подагра, мочекислый диатез;
- гипертоническая болезнь;
- частые стрессы;
- климактерический период;
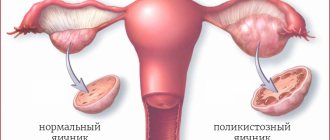
- синдром поликистозных яичников;
- низкий уровень тестостерона у мужчин;
- хронические болезни почек, печени;
- храп, остановка дыхания во сне (синдром обструктивного апноэ);
- длительные воспалительные процессы в организме;
- бесконтрольное применение гормональных препаратов.
Причины
Метаболический синдром – это опасное заболевание, которое при отсутствии комплексного лечения вызывает развитие сопутствующих патологий и стремительное ухудшение самочувствия пациента. МС характеризуется повышением в крови уровня холестерина и триглицеридов, что связано с неправильным обменом веществ.
Состояние больного ухудшается на фоне избыточного количества мочевой кислоты и нарушения гормонального фона. Все эти изменения в организме провоцируют повышение артериального давления, развитие ожирения и возникновение нарушений в работе сердечно-сосудистой системы.
МС стремительно прогрессирует, так как из-за неправильного питания и малоподвижного образа жизни клетки теряют свою чувствительность к инсулину.
Эндокринологам удалось определить основные причины, которые провоцируют развитие метаболического синдрома:
- Недостаточная физическая активность, из-за чего происходит замедление обменных процессов.
- Чрезмерное употребление жирной, сладкой пищи. По этой причине в кровь поступает большое количество жирных кислот и глюкозы, которые не успевают усваиваться организмом и откладываются в виде лишнего веса, из-за чего развивается ожирение.
- Длительное соблюдение низкокалорийной диеты приводит к нарушениям метаболизма. Организм запасает жировую ткань, из-за чего глюкоза существенно хуже усваивается внутренними органами.
- Генетическая предрасположенность к МС. Метаболический синдром имеет наследственную предрасположенность. Стремительное развитие заболевания связано с мутацией некоторых генов.
- Артериальная гипертензия. Если пациент в течение длительного времени игнорирует заболевание, тогда он столкнется с ухудшением кровотока в тканях и внутренних органах, что чревато развитием нечувствительности клеток к инсулину.
- Синдром обструктивного апноэ. Для этой патологии свойственно наличие храпа и непродолжительное прекращения дыхания во время сна. Если заболевание связано с нарушением носового дыхания, тогда гипоксия будет способствовать развитию гормональных нарушений, из-за чего с вероятностью 95% у больного возникнет метаболический синдром.
- Некоторые лекарственные средства могут провоцировать нечувствительность клеток к инсулину. Например, тиреотропные гормоны, кортикостероиды, пероральные контрацептивы.
- Метаболический синдром может развиваться у женщин после наступления менопаузы. Это связано с естественным снижением выработки эстрогена.
- Длительные психологические нагрузки и частые стрессовые ситуации нарушают процесс выработки гормонов, что негативно влияет на чувствительности организма к инсулину.
Чаще всего метаболический синдром развивается на фоне гиподинамии в сочетании с частым употреблением пищи, которая содержит большое количество углеводов. Для эффективной борьбы с лишним весом и нормализации работы внутренних органов пациент должен своевременно пройти комплексное обследование организма, чтобы эндокринолог смог правильно определить диагноз и назначил подходящее лечение.
Почему встречается метаболический синдром у детей
Распространенность метаболического синдрома у детей связана с ожирением. Оно развивается при превышении калорийности пищи над расходом энергии. При наличии ожирения у двух родителей риск возрастает до 80%, если только у одного, то он составляет 40-50%. Нередко набор веса происходит уже с рождения при кормлении высококалорийными смесями и постоянном перекармливании.
У большинства детей с ожирением в питании преобладают мучные изделия, сладкая газировка, чипсы, соки, а основное время они проводят за компьютером, уроками, не занимаются спортом. Иногда провоцирующим фактором становится сильный стресс или тяжелая инфекция.
Симптомы, признаки и критерии метаболического синдрома
Симптомы метаболического синдрома включают признаки:
- ожирения – преимущественное отложение жира на животе, но он виден и на груди, верхней трети тела, при резком наборе веса появляются растяжки на животе и бедрах;
- гипертонии – головная боль, тошнота, головокружение;
- вегетативных реакций – покраснение шеи и груди, приливы жара, потливость, частый пульс, дрожание рук, сухость во рту;
- недостатка глюкозы в клетках – слабость, подавленное настроение, быстрая утомляемость, агрессия при перерывах в приемах пищи, пристрастие к сладостям;
- повышения холестерина и атеросклероза – боли в сердце, приступы сердцебиения.
У женщин на фоне снижения женских гормонов отмечается повышенная реакция кожи на тестостерон – угревая сыпь, выпадение волос, сальность лица, усиленный рост волос на конечностях.
В детородном периоде метаболический синдром нередко становится причиной бесплодия. У мужчин снижается потенция, развиваются сексуальные расстройства. При прогрессировании диабета и атеросклероза повреждаются сосуды глаз, почек, возникает инсульт, инфаркт.
Критерии метаболического синдрома включают один основной и 2 дополнительных. Главный признак у мужчины – это окружность талии больше 102 см и от 88 у женщин. Дополнительные:
- давление крови равно или выше 140/90 мм рт. ст. (или больной принимает препараты для снижения);
- нарушения жирового обмена по липидограмме (в ммоль/л) – триглицериды от 1,7 или/и липопротеины низкой плотности от 3, высокой – ниже 1,2 у мужчин, до 1 у женщин;
- нарушения толерантности (устойчивости к глюкозе) по глюкозотолерантному тесту (в ммоль/л) – натощак сахар 6,1-7 или/и через 2 часа после сахарной нагрузки 7,8-11,1.
Формулировка диагноза
Диагноз «метаболический синдром» в МКБ-10 отсутствует. Рубрицированы лишь эссенциальная АГ (гипертоническая болезнь) — код I10 и ожирение — код Ε66.9. В диагнозе может быть двойная кодировка (I10 и Ε66.9); в зависимости от превалирования той или иной код ставится на первое место. В диагностических заключениях описываются все составляющие данного симптомокомплекса.
Учитывая, что повышение АД при МС является следствием абдоминального ожирения, инсулинорезистентности и гиперинсулинемии, АГ носит вторичный характер и является симптоматической, за исключением случаев, когда АГ возникала до появления признаков МС.
Примеры диагностических заключений
- Диагноз: ожирение I ст. Нарушение толерантности к глюкозе. Артериальная гипертензия 2 степени, риск 2 (умеренный).
- Диагноз: ожирение III ст. Дислипидемия. Нарушение толерантности к глюкозе. Гиперурикемия. Артериальная гипертензия 1 степени, риск 3 (высокий).
- Диагноз: ожирение II ст. Гипертриглицеридемия. Гипергликемия натощак. Гиперурикемия. Артериальная гипертензия 3 степени, риск 4 (очень высокий).
- Диагноз: ожирение II ст. Дислипидемия. Артериальная гипертензия 3 степени, риск 4 (очень высокий).
- Диагноз: ожирение I ст. Дислипидемия. Нарушение толерантности к глюкозе.
- Диагноз: ожирение II ст. Синдром обструктивного апноэ во время сна тяжёлой степени. Нарушение толерантности к глюкозе. Артериальная гипертензия 2 степени, риск 2 (умеренный).
- Диагноз: Гипертоническая болезнь II стадии. Степень АГ 3. Дислипидемия. Гипертрофия левого желудочка. Риск 4 (очень высокий). Ожирение II ст. Нарушение толерантности к глюкозе.
- Диагноз: Гипертоническая болезнь III стадии. Степень АГ 3. Дислипидемия. Гипертрофия левого желудочка. Риск 4 (очень высокий). Ожирение II ст. Синдром обструктивного апноэ средней степени тяжести. Нарушение толерантности к глюкозе.
Диагностика заболевания
Диагностика метаболического синдрома проводится эндокринологом, для этого необходимо:
- взвешивание, измерение окружности талии;
- определение артериального давления (разовое и мониторинг на протяжении суток);
- анализ крови биохимический – холестерин, мочевая кислота и глюкоза;
- липидограмма (жиры крови);
- глюкозотолерантный тест (измерение глюкозы натощак и через 2 часа после нагрузки);
- инсулин крови, С-пептид (предшественник инсулина), лептин (часто бывает и лептинорезистентность);
- ЭКГ (стандартная и с нагрузками);
- УЗИ печени и почек, поджелудочной железы.
Дифференциальная диагностика (отличие от других болезней) проводится с синдромом, болезнью Иценко-Кушинга при помощи пробы с Дексаметазоном, томографии головного мозга, надпочечников, анализа мочи на кортизол. Если у врача возникло подозрение на болезни щитовидной железы, яичников, то дополнительно назначается исследование гормонов гипофиза (кортикотропин, тиреотропин, фоллитропин, лютропин), тироксина.
Обследование на наличие метаболического синдрома рекомендуется всем пациентам, имеющим избыточный вес тела, особенно в сочетании с повышенным давлением, болями в области сердца. Также гинекологи нередко проверяют его наличие при поликистозе яичников и бесплодии, направляют женщину на консультацию к эндокринологу.
Дифференциальная диагностика
Абдоминальное ожирение, АГ и нарушения метаболизма углеводов и жиров, характерные для МС, наблюдаются при болезни и синдроме Иценко-Кушинга. Даже внешний вид пациентов с МС и болезнью Иценко-Кушинга зачастую идентичен, что требует дифференциальной диагностики.
Для дифференциальной диагностики с тем или иным эндокринным заболеванием, протекающим со сходной с МС клинической картиной, необходимо использовать дополнительные методы исследования.
Компьютерная томография надпочечников позволит установить или исключить их первичную патологию. или ядерная магнитно-резонансная томография гипофиза поможет оценить его функционально-структурное состояние и определить наличие или отсутствие микро- или макроаденом. Для болезни Иценко-Кушинга характерны наличие опухоли гипофиза и двустороння гиперплазия надпочечников. Синдром Иценко-Кушинга может быть связан с односторонним поражением надпочечников (кортикостерома, аденокарцинома коры надпочечников).
Дополнительную помощь в дифференциальной диагностике могут оказать гормональные методы исследования. С этой целью определяют содержание в крови кортизола, альдостерона, АКТГ, пролактина, тиреотропного гормона и др. У пациентов с МС также может наблюдаться небольшое повышение уровней кортизола, пролактина, тиреотропного гормона, АКТГ, но при первичной эндокринной патологии превышение концентрации этих гормонов будет в десятки и сотни раз больше нормальных значений. При подозрении на наличие альдостеромы определение содержания альдостерона и ренина поможет в дифференциальной диагностике. Выявлению феохромоцитомы будет способствовать, наряду с КТ надпочечников и парааортальной области, исследование катехоламинов в крови и моче и ванилил-миндальной кислоты в моче, особенно в период после гипертонического криза.
Нечасто удаётся определить органическую причину ожирения. Только у 1 из 1 тыс. пациентов можно обнаружить заболевание, приводящее к повышению МТ. Тем не менее, тщательное обследование пациентов для определения возможной причины ожирения необходимо, так как это в значительной степени влияет на тактику лечения.
Рекомендации по профилактике метаболического синдрома
Для профилактики метаболического синдрома и его осложнений рекомендуется:
- питание с достаточным количеством растительной пищи и нежирных продуктов животного происхождения;
- не использовать для снижения веса однообразные диеты с резким ограничением калорий, при сложности составления рациона нужна консультация диетолога;
- контроль калорийности рациона;
- прием пищи частыми и дробными количествами;
- отказ от курения и алкоголя;
- соблюдение режима дня;
- достаточная продолжительность ночного сна, обращение к лор-врачу при храпе;
- избегание стрессовых состояний, умение снимать их последствия при помощи техник расслабления (дыхательная гимнастика, йога, медитация);
- не использовать препараты для самолечения, особая осторожность должна быть при применении гормонов.
Каждый день нужно уделять время для физической активности. Она не только помогает сжигать калории, но и повышает чувствительность мышечной ткани к инсулину. Подходит любой вид нагрузки – ходьба, плавание, танцы, бег. Важно стараться увеличить двигательную активность и в повседневной жизни – например, готовить еду стоя, подниматься по ступенькам, а не на лифте.
Для ускорения кровообращения в мышцах используют массаж и самомассаж. С профилактической целью и для закрепления эффекта похудения применяется физиотерапия: миостимуляция, криосауна, углекислые, солевые ванны.
Метаболический синдром включает ожирение, гипертонию, нарушение углеводного и жирового обмена. Для лечения требуется пожизненное соблюдение диеты и физическая активность для снижения веса и уменьшения инсулинорезистентности. Их дополняют медикаментами, при недостаточной эффективности проводится операция.
Профилактика нарушений метаболизма
Невозможно устранить генетическую причину патологии обмена веществ. Но можно подействовать на факторы риска развития заболевания.
К усилению инсулинорезистентности приводит:
- малоподвижный образ жизни;
- избыточная масса тела;
- чрезмерная калорийность пищи;
- хронический стресс;
- курение.
Для профилактики метаболического синдрома мужчинам и женщинам рекомендуют правильный образ жизни:
- отказ от вредных привычек;
- сбалансированное питание;
- дозированные физические нагрузки.
Особенно важно поддерживать массу тела в границах нормы. Для выявления ожирения используют индекс массы тела. Этот параметр рассчитывают по специальной формуле. В норме индекс не превышает 25 кг/м2.
Если у пациента диагностируется ожирение, то ему необходим подсчет калорий в рационе, ограничение жирного и сладкого, регулярные тренировки.
Иногда избавится от лишних килограммов очень тяжело. Если модификация образа жизни не дает видимых результатов, то ожирение лечат с помощью лекарств или хирургическим методом.