План статьи: 1. Причины 2. Течение заболевания 3. Симптомы 4. Диагностика 5. Лечение 6. Профилактика В осеннее — весенний период часто возникают различные воспалительные заболевания. Бронхиты и пневмонии самые частые из них. Последняя является наиболее тяжелым заболеванием. В некоторых случаях пневмония может привести к развитию тяжелых осложнений и смерти. Но, благодаря развитой медицине и современным методам диагностики и лечения, воспаление вполне успешно лечится. Ведущая роль принадлежит своевременному и правильному назначению лекарственных препаратов. В данной статье подробнее будет рассмотрена стрептококковая пневмония.
Пневмония стрептококковая – инфекционно-воспалительное заболевание, поражающее всю легочную ткань, вызванное стрептококком. Болезнь передается воздушно-капельным путем. Заражение может произойти вне стен лечебного учреждения – внебольничная пневмония, либо при нахождении на лечении или обследовании – внутрибольничная инфекция.
Причины появления стрептококка в горле
Существует несколько вариантов попадания возбудителя в легкие. Чаще всего он проникает механически через дыхательные пути. Это бывает при нисходящих воспалениях, или же при прямом попадании возбудителя с внешней среды.
В некоторых случаях возбудитель попадает в легочную ткань через инфицированную кровь. Такое бывает при тяжелых бактериальных воспалениях в других органах и системах, при развитии сепсиса.
Самым редким вариантом попадания возбудителя является лимфогенный. В этом случае возбудитель попадает в легкие с помощью лимфы из других органов.Когда возбудитель попадает на слизистую, он проникает сквозь нее и остальные слои, а потом оказывается непосредственно в легких. Там он начинает стремительно развиваться под средством оптимальных условий среды.
Очень часто, при стремительном росте патологического процесса, возбудитель попадает в плевральную полость, вызывая при этом экссудативный плеврит.
С трептококк представляет собой полезный, условно-патогенный или патогенный микроорганизм шарообразной формы (которую имеют все кокки). Эта бактерия относится к анаэробным, то есть для собственной жизнедеятельности она не нуждается в кислороде.
Подобный грамположительный патогенный агент считается весьма распространенным. Среднестатистический человек взаимодействует со стрептококком повсеместно, причем начиная с первых же дней жизни, а порой еще в утробе матери в перинатальный период.
Сами по себе стрептококки разнородны и делятся на несколько видов. Подобная гетерогенность приводят к возникновению нескольких классификаций этого микроорганизма. Было бы ошибкой утверждать, что все стрептококковые структуры опасны для здоровья. Некоторые из них обитают в кишечнике и оказывают благотворное влияние на пищеварительные процессы.
В целом же описываемый организм в большинстве своем опасен для здоровья и даже жизни. Стрептококк в горле всегда патогеннен. Наиболее часто встречается альфа-гемолитический микроорганизм (также называемый просто зеленящим), негемолитические структуры (гамма-типа), а также бета-гемолитические стрептококки (самые опасные).
Поражения горла и верхних дыхательных путей не возникают, что называется, «на пустом месте».Требуется сочетание сразу нескольких факторов.
Первая группа касается так называемых триггерных причин, которые запускают патологический процесс. Основной спусковой фактор один — это снижение местного (на уровне глотки) и общего иммунитета.
Какие же моменты влекут за собой снижение интенсивности работы защитной системы организма:
- Неправильное, несбалансированное питание. Алиментарный фактор является едва ли не основным в деле снижения защитных сил тела. Рекомендуется правильный рацион, с высоким содержанием витаминов, цитаминов, минеральных веществ. Проще говоря, как можно больше чистого белка, продуктов растительного происхождения и как можно меньше жирного, жареного, соленого, копченого и т.д.
- Глистные инвазии. «Перетягивают» внимание иммунитета на себя. Наиболее опасны описторхисы, эхинококки. Это смертельно опасные организмы.
- Нарушения питания младенцев. Как показывает практика, плохо сказываются на иммунной системе новорожденного позднее прикладывание к груди, раннее отнятие от молочных желез, перевод на искусственное вскармливание. Причина одна — в материнском молоке содержится большое количество естественных, уникальных иммуномодуляторов. Все описанные действия вредят молодому организму. Это нужно иметь в виду, планируя рацион в раннем возрасте.
- Гиповитаминоз. Авитаминоз. Иными словами — недостаток витаминов. Входит в структуру алиментарного фактора.
- Оперативные вмешательства. Операции тяжело сказываются на состоянии всего организма.
- Прием цитостатиков в рамках химиотерапии раковых заболеваний. Цитостатики угнетают выработку активно делящихся клеток, к которым относятся Т-лимфоциты и лейкоциты. Такие больные буквально беззащитны перед стрептококком.
- Прием антибиотиков, особенно длительный и бесконтрольный. Принимая препараты данной группы, пациент рискует не только здоровьем, но и жизнью.
- Трансплантация органов, сопровождающаяся приемом иммунодепрессантов. Эти препараты искусственно угнетают защитную систему организма, чтобы тело не отторгало пересаженный орган.
- Поражения печени терминального характера. Особенно цирроз, токсический и иной некроз гепатоцитов.
- Протеинурия (выделение жиров с мочой). Таким способом организм выводит избыток иммуноглобулинов. Встречается при заболеваниях, вроде почечной недостаточности.
- Хронические инфекционные поражения любой анатомической структуры тела. Перетягивают внимание иммунитета на себя, что позволяет новым микроорганизмам размножаться.
- Злоупотребление алкогольными напитками.
- Табакокурение . Особенно сильно сказывается на организме женщины.
- Стрессовые ситуации длительного характера. Интенсивные физические нагрузки. Одним словом — факторы выработки избыточного количества кортикостероидов, норадреналина, адреналина и кортизола. В группе особого риска пациенты с синдромом Иценко-Кушинга.
Перечень неполный. Не самом деле причин намного больше. Также на вероятности развития стрептококковой инфекции горла сказываются эндокринные патологии, вроде сахарного диабета, гипо- и гипертиреоза, недостаточной функции гипофиза и т.д.
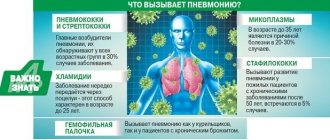
Микроорганизмы, попадая в кровь, выделяют токсины, которые вызывают интоксикацию организма. У пациента могут наблюдаться повышение температуры тела, тошнота, слабость, вялость. При поражении стрептококком верхних дыхательных путей возможно появление таких симптомов:
- увеличения размеров, болезненность подчелюстных узлов;
- ощущения сдавливания горла;
- чередования озноба с лихорадкой;
- боли при глотании;
- воспаления миндалин, появление на них гнойного налета;
- геморрагии – кровоизлияний в различных частях тела;
- выделений из носа;
- затрудненного дыхания.
Врачи определяются с тактикой терапии после проведения диагностических мероприятий, выявления возбудителя заболевания. Стрептококковая инфекция, поражающая систему дыхания, требует комплексного подхода к лечению. Схема терапии включает такие мероприятия:
- Обязательное соблюдение постельного режима, особенно в случае высокой температуры тела.
- Обильное питье для выведения токсинов.
- При заболеваниях горла – переход на мягкую пищу.
- Прием витаминов, минералов в виде препаратов, продуктов питания.
- Ингаляции с лекарственными средствами.
- Физиопроцедуры.
Методика лечения инфекций, вызванных стрептококком пневмонии, подразумевает использование медикаментозных средств. Врачи назначают пациентам:
- Антибактериальные препараты для уничтожения возбудителя.
- Мочегонные средства с целью выведения токсинов.
- Жаропонижающие – для уменьшения высокой температуры тела.
- Антисептики – для полоскания горла, промывания носа.
- Пробиотики, чтобы восстановить микрофлору кишечника.
- Антигистаминные препараты – для устранения симптомов аллергии.
Инфекционное воспаление, которое вызывает стрептококк пневмонии, требует антибактериальной терапии с первых дней лечения. Streptococcus pneumoniae проявляет активность к антибиотикам группы пенициллинов таким как Амоксиклав, Ампициллин, Амоксициллин. В случае непереносимости этих препаратов или при отсутствии результатов лечения назначают антибактериальные средства таких групп:
- макролиды – Азитромицин, Кларитромицин;
- цефалоспорины – Цифралекс, Цефалексин;
- сульфаниламиды – Сульфадимезин, Сульфадиметоксин.
Лечение инфекций, которые вызвал стрептококк пневмонии, требует применения лекарств:
- При развитии аллергических реакций – антигистаминные средства Лоратадин, Зодак, Супрастин.
- Для восстановления микрофлоры кишечника после приема антибиотиков – Бифидумбактерин, Ацепол, Линекс.
- Для устранения возбудителя пневмонии – препарат Бактериофаг стрептококковый.
- С целью дезинтоксикации организма, выведения токсинов с мочой – диуретики Фуросемид, Лазикс, Гипотиазид.
При лечении заболеваний верхних дыхательных путей, врачи назначают такие медикаментозные средства:
- Иммунал, Имудон – иммуностимуляторы, поддерживающие защитные силы организма.
- Ибупрофен, Парацетамол – снижают высокую температуру тела.
- Фурацилин, Диоксидин – растворы для полоскания, когда диагностирован стрептококк пневмония в горле.
- Эуфиллин, Солутан – улучшают дыхание, отхождение мокроты во время проведения ингаляций.
После снятия симптомов интоксикации, снижения температуры, для лечения пневмонии, вызванной стрептококком, назначают физиолечение. Процедуры помогают снять воспалительные процессы, активизировать кровообращение, облегчить дыхание. К популярным физиотерапевтическим методикам относятся:
- Ингаляции – разжижают мокроту, улучшают дренаж бронхов, вентиляцию легких, уменьшают кашель, облегчают дыхание.
- Электрофорез с лекарственными препаратами – повышает сопротивляемость организма, ликвидирует одышку, производит противовоспалительное действие.
Стрептококковая пневмония лечится с помощью физиотерапевтических процедур, когда заболевание выходит из острой стадии развития. В этот период врачи назначают пациентам такие методы лечения:
- Индуктотермию – воздействие магнитного поля высокой частоты. Во время сеанса происходит ускорение обменных процессов, лимфообращения, уменьшение воспаления.
- Массаж грудной клетки – активизирует дренажную функцию дыхательной системы.
- Микроволновую терапию (СВЧ) – лечение электромагнитным полем устраняет воспалительный процесс.
Для улучшения состояния пациента при инфицировании, для облегчения дыхания врачи рекомендуют такие процедуры:
- УВЧ-терапию – воздействие электрического поля ускоряет процессы рассасывания, усиливает кровообращение.
- Иглоукалывание – активизирует обмен веществ, повышает иммунитет.
- Лечебную физкультуру – занятия стимулируют отхождение мокроты, улучшают кровообращение.
Методы борьбы с заболеванием
Лечение пневмонии включает в себя целый комплекс мер. Начинается все с применения антибиотиков пенициллинового ряда. Прекрасно подойдут такие средства, как Амоксициллин или Ампициллин. При наличии аллергии на данные медикаменты используют Ванкомицин. Оптимальную дозировку и длительность терапии назначает лечащий врач.
Вместе с медикаментозным лечением прибегают к помощи физиотерапевтических процедур и специальной физкультуры.
Дополнить комплекс мер по устранению пневмонии необходимо дыхательной гимнастикой.
Физиотерапевтические методы ускоряют процесс выздоровления. Если недуг сопровождается сильной лихорадкой и симптомами тяжелой интоксикации организма, физиотерапия не используется. В таком случае рекомендуют применять банки, горчичники и делать специальные компрессы.
Электрофорез. Этот метод полезен при пневмонии, он позволяет ускорить рассасывание и снять воспаление с места поражения. Во время данной процедуры используется кальций хлорид и лидаза. Если у пациента отмечается выраженный бронхоспастический синдром, применяют магния сульфат. При наличии сильной боли прибегают к помощи новокаина.
Ингаляционная терапия. Она позволяет улучшить вентиляцию легких и снять воспаление. Назначает ее исключительно лечащий врач. Все зависит от фазы пневмонии и ее течения. В качестве ингаляций часто используют Биопарокс.
Электрическое поле УВЧ. Этот метод необходим для того, чтобы спровоцировать рассасывание очага поражения в более короткие сроки. Его действие направлено на усиление кровообращения и уменьшение признаков интоксикации.
Индуктотермия. Данный метод заключается во влиянии на организм особого магнитного поля повышенных частот. Это позволяет ускорить обмен веществ, усилить лимфообращение и расслабить гладкую мускулатуру. К данному способу прибегают в асептических целях.
СВЧ-терапия. Ее действие заключается во влиянии на организм волн разных частот. Применяют терапию для улучшения дыхания и снятия воспаления.
Аппликации и иглорефлексотерапия. Когда основные симптомы заболевания начинают утихать, прибегают к помощи этих методов. Они способны повысить функции организма и избавить человека от вегетативно-соматических сбоев.
Физиотерапевтические методы широко используют для лечения как детей, так и взрослых. Одного медикаментозного лечения слишком мало для полного восстановления функций легких. Устранение недуга должно быть комплексным.
Streptococcus pneumoniae: характеристика, патогенность, диагностика, лечение
Стрептококковая пневмония – воспаление легочной ткани, которое вызывается бактериями рода streptococcus pneumoniae.
Воспаление легких, вызываемое стрептококкус пневмонии, встречается сравнительно редко — примерно в 1/5 всех случаев воспаления легких у детей и взрослых. Из-за специфичности возбудителя болезнь начинается остро. Стремительно развивающиеся симптомы почти всегда заставляют пациента обратиться к врачам, что способствует своевременному началу лечения.
В очень редких случаях стрептококковое воспаление проходит бессимптомно, что характерно для скрытой пневмонии.
Чаще всего микроорганизм streptococcus pneumoniae обитает в верхних дыхательных путях, поражая их:
- В носу стрептококк вызывает ринит.
- В зеве — ангину.
- В горле стрептококк вызывает фарингит, ларингит.
Сезонность воспаления характеризует потребность возбудителя в условиях внешней среды. Так как бактерии предпочитают влажный теплый воздух, чаще такое воспаление возникает осенью или весной.
Стрептококковое воспаление легких очень часто является осложнением других болезней, вызванных данным возбудителем, но в некоторых редких случаях он может попасть напрямую в легочную ткань, не затрагивая другие органы и системы.
Чаще всего болезнь возникает на фоне перенесенной кори, гриппа, ветряной оспы, или же коклюша.
Стрептококк чаще вызывает пневмонии у детей. Это связано с анатомической и физиологической структурой легких и дыхательных путей.
Streptococcus pneumoniae (стрептококк пневмония, пневмококк) – условно-патогенный микроорганизм, являющийся естественным обитателем органов дыхания человека и локализующийся преимущественно в носовой полости, глотке, бронхолегочном аппарате и других органах. Пневмококк вызывает развитие воспалительного процесса лишь при определенных негативных условиях, ослабляющих иммунную защиту и снижающих общую резистентность организма.
Streptococcus pneumoniae – возбудитель лобарной пневмонии, фарингита, тонзиллита, ринита, синусита, среднего отита. Стрептококк пневмония может расти и размножаться в бескислородных условиях. Проникая в системный кровоток, микроб разносится по всему организму, вызывая вторичное инфицирование внутренних органов — мозговых оболочек, суставов, костей, эндокарда, брюшины, подкожно-жировой клетчатки. Пик заболеваемости пневмококковой инфекцией приходится на осенний и весенний период, когда воздух становится достаточно теплым и увлажненным.
Патологические процессы, обусловленные стрептококком пневмония, чаще диагностируются у детей. Это связано с особенностями строения и физиологии органов дыхания, а также несовершенной иммунной системой. Streptococcus pneumoniae – пневмотропный микроорганизм, вызывающий тяжелые бронхолегочные заболевания у пожилых людей и лиц с ослабленным иммунитетом. Микроб может вызывает развитие гнойных осложнений.
Пневмококковая пневмония – опасное заболевание, являющееся следствием воспалительных процессов в других органах дыхательной системы. Напрямую в легочную ткань микроб попадает крайне редко. Воспаление легких пневмококковой этиологии отличается высокими показателями смертности детей во всем мире. Альвеолы легких теряют воздушность и заполняются гнойным экссудатом.
В результате у больных возникает одышка, кашель и лихорадка, дыхание становится учащенным и затрудненным, грудная клетка втягивается на вдохе. Стрептококковая пневмония отличается стремительным развитием. Раннее обращение пациентов к врачу не позволяет патологии трансформироваться в запущенную форму благодаря своевременно начатому лечению. В крайне редких случаях пневмококковое воспаление протекает бессимптомно.
Диагностика патологии, вызванной Streptococcus pneumoniae, основывается на данных, полученных в ходе микробиологического исследования мокроты, крови, плеврального экссудата. Рентгенографическое или томографическое исследование легких позволяет подтвердить диагноз пневмонии. Всем больным показано этиотропное противомикробное лечение антибиотиками из группы пенициллинов, макролидов, аминогликозидов, цефалоспоринов.
Схема развития
Стрептококковая инфекция
Когда возбудитель стрептококка попадает в лимфу, происходит заражение внутренних органов. В зависимости от места локализации болезни, выделяют стрептококк пневмонию нескольких типов.
В носу
Как результат, возникает воспаление в носу, причем многие ошибочно считают, что дальше носа инфекция не зайдет, но стрептококк попадает в уши и может затронуть даже мозг. Первоначально начинают появляться зеленые вязкие выделения из носа.
В горле
При дальнейшем развитии инфекции слизь из носоглотки попадает в гортань и раздражает ее. В результате, в горле появляется ощущение першения, сухой кашель. На нёбных дужках и языке часто видна желтоватая слизь. В некоторых случаях боль в горле становится постоянной, а на увеличенных миндалинах появляется гнойный налет (серый).
Таким образом, изначально была стрептококк пневмония в носу, а добралась до горла и затем может попасть и в легкие.
В дыхательных путях
После того, как у ребенка появляется четко выраженная одышка и с кашлем отделяется вязкая мокрота с примесью крови, можно смело говорить о том, что бактериальная инфекция распространилась по дыхательным путям и переросла в пневмонию.
Стафилококковая инфекция
Стафилококковая пневмония обычно развивается на фоне других ОРВИ, поэтому схематически ее движение в организме можно разделить на несколько этапов.
Насморк
У ребенка начинают слезиться глаза, появляется прозрачная мокрота из носа. На кожных покровах иногда проглядывает сыпь.
Фарингит
К слезящимся глазам добавляется осиплость голоса и сухой кашель. Затрудняется глотание.
Пневмония
Кашель из сухого постепенно переходит в мокрый: при откашливании появляется слизисто-гнойная мокрота желтовато-зеленого цвета. Явно слышится одышка. На этом этапе могут быть затронуты даже легкие: в них начинаются гнойные процессы.
Кратко об опасности стрептококковых структур
Описываемые патогенные агенты в горле опасны во всех случаях и от них нужно как можно быстрее избавляться.
- Гемолитические структуры способны растворять ткани и клетки крови (гемо — кровь, лизис — растворять). Это прямой путь к нарушениям гематологического профиля. Поскольку стрептококк разносится по всему организму, можно ожидать генерализованного поражения кровеносной системы. Процесс сопровождается разрушением эритроцитов и выбросом большого количества гемоглобина (патогномоничный признак).
- Стрептококковые агенты способны быстро разноситься по организму с током крови и лимфы. Это обуславливает возможность поражение отдаленных тканей и органов. Помимо классических инфекций верхних дыхательных путей, описываемые организмы способны провоцировать пневмонии, острые бронхиты, абсцессы, поражения желудочно-кишечного тракта, нарушать работу сердца (многим известен тезис, что кариозные зубы и больное горло вредят сердцу, это правда «благодаря» стафилококку).
- Альфа- и тем более бета-гемолитические стрептококки способны сопротивляться многим антибиотикам и адаптироваться под меняющиеся условия. Подобная резистентность обуславливает сложности в лечении. Прежде, чем назначать курс терапии нужно точно определить чувствительность флоры к антибактериальным средствам. Лечить «на глаз» бесполезно и даже вредно.
Стрептококковая инфекция горла часто сравнивается с поражением золотистым стафилококком. Если рассматривать второй микроорганизм — он определенно сложнее с точки зрения борьбы, к тому же более агрессивный. Но вызывает в большей мере гнойные процессы.
Стрептококк же чаще провоцирует проблемы с кровеносной системой. Хотя и тот и другой агенты относятся к пиогенной (гноеродной) флоре. Многие заболевания, спровоцированные стрептококками, протекают в латентной, скрытой либо вялой форме. Это усложняет диагностику.
Подходы к лечению стрептококка у детей
Основным принципом лечения стрептококковой инфекции является её своевременность. Так как, чем раньше назначена терапия, тем меньше вероятность развития осложнений.
Медикаментозная терапия
Лечение с помощью лекарственных средств можно разделить на местную и общую терапию. Последняя включает в себя назначение антибактериальных средств. Антибиотики должны быть назначены в соответствие с выделенным возбудителем и должны подбираться по чувствительности бактерий к ним. Чаще назначают препараты из группы аминопенициллинов, цефалоспоринов или макролидов.
Очень важно соблюдать все рекомендации доктора по приёму антибиотиков. И несмотря на то, что состояние ребёнка может улучшиться уже после приёма первой таблетки, курсовую дозу препаратов важно строго выпивать. Потому что вследствие нерационального приёма антибактериальных средств, растёт резистентность микроорганизмов к препаратам.
Основной принцип лечения стрептококковой инфекции — антибактериальная терапия.
Местное лечение обычно включает в себя применение антисептических и обезболивающих аэрозолей (Тантум Верде, Гексорал, Мирамистин). Также рекомендуется полоскать горло, если позволяет возраст пациента, растворами антисептиков (Хлоргексидин) или растительными препаратами (Ромашка, Шалфей).
Физиотерапия
Физиотерапия в острый период противопоказана. Не назначается, потому что физиолечение создаёт благоприятные условия для размножения бактерий, вследствие прогревания. Физиотерапия может быть назначена пациентам с хроническим тонзиллитом в периоде ремиссии.
Хирургическое лечение
Хирургическое лечение заключается в полном удалении нёбных миндалин. Показано оно при хроническом тонзиллите, при частых рецидивах и неэффективности назначенного лечения. А также операция проводится лицам с постоянным развитием осложнений (паратонзиллярных, ретрофарингеальных абсцессов).
Народная медицина против стрептококка
На стрептококк в горле народными методами повлиять невозможно. Единственным методом является антибактериальная терапия.
Не заниматься самолечением.
Режим
Стрептококковая инфекция горла не нуждается в госпитализации. Дети с тонзиллитом проходят лечение в домашних условиях. Показанием для госпитализации является тяжёлое течение инфекции, наличие осложнений.
Ограничения для детей во время болезни и в период выздоровления
На весь лихорадочный период детям назначается постельный режим. В периоде реконвалесценции детям рекомендуется не заниматься активными видами спорта, а также освобождают от физкультуры в школе на месяц.
Лечение стрептококкового воспаления легких
Как уже говорилось выше, стрептококковая пневмония вызывается лишь бактериями рода Streptococcus.
Стрептококк представляет собой грампозитивную аэробную палочку. Чаще всего болезнь вызывает альфа-гемолитический Streptococcus pneumoniae. Реже возможным возбудителем может выступать бета-гемолитический Streptococcus pyogenes.
В самых редких случаях воспаление могут вызывать все остальные штаммы стрептококка.
В норме в горле человека можно найти Streptococcus agalactiae. Его присутствие является нормой в случае, если возбудителя меньше, чем 10 в 5 — 10 в 6 степени. Если же эго количество возрастает выше, чем 10 в 5 – 10 в 6 степени, он может стать патогенным и также привести к возникновению стрептококковой пневмонии.
Также в норме у человека можно идентифицировать условно-патогенные виды стрептококка, такие как Streptococcus acidominimus, Streptococcus viridans и многие другие. В случае всех видов условно-патогенной флоры, изменение её статуса на «патогенный», считается при пересечении количества микроорганизмов больше, чем 10 в 6 степени.
Важную роль играют негативные факторы: частые заболевания, неконтролируемый прием антибиотиков или иммунодепрессантов, врожденные и приобретенные иммунодефициты, хронические заболевания, плохие социальные и бытовые условия, неблагоприятные условия труда – все это значительно ослабляет организм и может привести к развитию воспаления легких.
При своевременном и правильном лечении выздоровление наступает через 6-10 дней. Очень важно, чтобы больной во время лечения соблюдал постельный режим.
После идентификации возбудителя пациенту назначают специфические антибиотики. Для коррекции интоксикации используют ударную дозу диуретинов и дают пациентам большое количество воды и чая.
Для коррекции дисбактериоза пациенту назначают эубиотики. Так же позитивный эффект для лечения дает применение поливитаминных комплексов.
В случае развития экссудативного плеврита показано дренирование плевральной полости с последующим её промыванием антисептиками или антибиотиками.При адекватном и своевременном лечении у детей и взрослых шанс осложнений значительно уменьшается, что, скорее всего, спасет человеку жизнь.
Лечение медикаментами
Терапия заболевания включает в себя целый комплекс мер. Схема выглядит следующим образом:
- Антибиотикотерапия. Прежде всего назначают препараты пенициллинового ряда: Ампициллин, Азлоциллин, Амоксициллин и др. Если у пациента есть аллергия на данные средства, то могут быть выписаны антибактериальные препараты с действующим веществом ванкомицин: Ванкомицин, Ванкорус, Веро-Ванкомицин и др. Дозировку, длительность приема, а также в случае необходимости замену на аналогичные препараты определяет и назначает только лечащий врач.
- Мочегонные средства (диуретики). Для выведения продуктов жизнедеятельности микробов, то есть устранения признаков интоксикации, назначается высокая доза диуретиков: Фуросемид, Гипотиазид, Лазикс. Возможно применение народных мочегонных средств: отвары из листьев березы, толокнянки, брусники, земляники, пижмы, чай из плодов шиповника, морс из таежных ягод. Кроме того, следует пить минимум 2 л воды в сутки.
- Препараты-эубиотики. Для устранения дисбактериоза и нормализации кишечной микрофлоры, вызванной патогенными микроорганизмами и приемом антибиотиков, назначаются средства, состоящие из живых или высушенных полезных лакто- или бифидобактерий. В эту группу входят следующие препараты: Линекс, Бифидумбактерин, Нормобакт, Лацидофил.
- Витаминотерапия. Витамины принимают активное участие в окислительных, восстановительных и обменных процессах организма, поэтому их назначают в комплексном лечении любого вида пневмонии. Однако не все витаминные элементы сочетаются с антибиотиками. Некоторые нельзя принимать при высокой температуре, поэтому выписывать подходящий витаминный комплекс или отдельные витамины должен только специалист.
- При наличии экссудативного плеврита назначается торакостомия – дренаж полости плевры. В орган вводятся внутриполостные трубки, через которые выходит лишняя жидкость, затем полость обрабатывается антисептическими средствами или антибиотиками.
В процессе лечения важно соблюдать постельный режим и предписания врача.
Если терапия была начата вовремя, то полное выздоровление происходит через неделю-полторы.
Как передаются микроорганизмы
Стрептококк встречается почти у 100% людей взрослой популяции. Распространенность агента определяется числом в 98-99%. Откуда такие цифры?
Все дело в вирулентности (способности заражать) этого микроорганизма. Инфекция способна поражать потенциального носителя несколькими способами. Каждый из них имеет место в повседневной жизни.
- Воздушно-капельный путь. Патогенные структуры выходят в окружающую среду с частичками слизистого секрета (слюны, слизи) при чихании, кашле, даже просто дыхании. Воздушно-капельный путь является основным в деле передами микроорганизма. Учитывая, какое количество людей инфицировано, нетрудно просчитать вероятность встретиться с носителем стрептококка. Не рекомендуется находиться с такими людьми в одном закрытом помещении.
- Контактно-бытовой путь. Это любые контакты с людьми неполового характера: рукопожатия, поцелуи (в особенности, поскольку стрептококк обитает в основном на слизистых). Также взаимодействие с предметами быта больных людей. Передача агентов возможна через игрушки, предметы гигиены, медицинские инструменты (встречается и такое, если врачи не соблюдают правила гигиенической обработки). Наиболее часто дети встречаются со стрептококком прямо при рождении, заражаясь от инфицированного медицинского персонала родильных домов.
- Пылевой путь. Встречается несколько реже. Проникновение патогенных агентов возможно с частичками домашней пыли, слущенной кожи, кусочками ткани. Особенно рискуют работники текстильных предприятий, офисов.
- Орально-генитальный путь. Любители орально-генитальных контактов находятся в опасности. Стрептококк обитает на слизистых оболочках, в том числе и половых органов. Совет один — тщательно предохраняться и не рисковать.
- Перинатальный путь. Стрептококковая флора без особых трудностей преодолевает плацентарный барьер и проникает в организм ребенка. Происходит это еще в утробе инфицированной матери. Потому уже во время планирования беременности рекомендуется пройти курс лечения. Излечить стрептококк целиком нельзя, но вполне возможно его угнетение и перевод в латентную, «спящую» фазу.
- Нисходящий путь. От матери к ребенку при прохождении плода по инфицированным родовым путям. Через переливание крови.
Высока вероятность транспортировки патогенного организма при наличии алиментарного фактора (например, при несоблюдении правил гигиены и употреблении пищи немытыми руками). В каждом случае нужно разбираться отдельно.
Симптомы и клиническая картина
Болезнь начинается остро с поднятия температуры тела, сильного озноба, миалгии, артралгии, одышкаи, кашля, кровохаркания, потери работоспособности, сильной усталости, боли в боку. Стремительно развивается интоксикация организма.
В тяжелых случаях у пациента появляются симптомы дыхательной или сердечно-сосудистой недостаточности, что может привести к тяжелым последствиям. При этом отмечается акроцианоз, потери памяти, тахикардии, аритмии, приступы удушья.
При развитии экссудативного плеврита больной жалуется на боль в боку. При этом отмечается смещение органов средостения в сторону. Экссудативные плевриты развиваются у детей очень часто – в 1/3 случаев.
В некоторых случаях патологический процесс может привести к возникновению хронических абсцессов в легких.
Так же стрептококковое воспаление легких может привести к развитию гнойного перикардита, гломерулонефрита, сепсиса.
- Перкуторно отмечается притупление перкуторного звука в зоне поражения. В случае развития экссудативного плеврита притупление выслушивается по всему уровню жидкости.
- Аускультативные данные дают возможность точно выслушать зону со снижением везикулярного дыхания, хрипами и свистами.
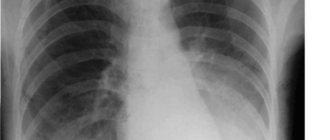
- Одним из самых информативных методов в постановке диагноза пневмонии является рентгенография. На рентгенограмме отмечаются участки затемнения легочного рисунка, в случае развития плеврита –повышен уровень жидкости.
- Общий анализ крови позволит заподозрить природу возбудителя. В случае стрептококковой пневмонии отмечается нейтрофильный лейкоцитоз с регенеративным сдвигом лейкоцитарной формулы влево, повышение СОЭ, тромбоцитопения, в редких случаях – анемия.
- Важной частью установления диагноза является бактериальный анализ. С помощью баканализа можно точно идентифицировать этиологического агента и при этом проверить его на чувствительность к антибиотикам. Только так можно выбрать самый подходящий препарат. Учитывают так же количество условно-патогенных микроорганизмов, которых в норме не больше 10 в 5 – 10 в 6 степени.
Дифференциальную диагностику стоит проводить и с другими вариантами пневмоний, включая атипичную. Но чаще всего стрептококковую пневмонию путают со стафилококковой. Это грубая ошибка, ведь при стафилококковой пневмонии возникает характерная мокрота с ржавым оттенком, тогда как при стрептококковой её нету. Более того, для стрептококка характерно развитие эмпиемы плевры, что не отмечается при стафилококковой этиологии заболевания.
Диагностика патологического процесса
Бурное начало заболевания требует обязательной консультации со врачом. Специалист сможет остановить воспалительный процесс на ранних стадиях. Правильно поставленный диагноз увеличивает шансы на успешное лечение. Предварительно он ставится при наличии нескольких предпосылок. К их числу относят:
- перенесенные ранее заболевания, в частности грипп и коклюш;
- остро проявляющуюся симптоматику;
- наличие экссудативного плеврита;
- обнаружение отклонений при исследовании крови.
Первичное диагностирование представляет собой сбор точного и достоверного анамнеза. Затем проводится исследование звуком в предполагаемой области поражения. Аускультативное выслушивание позволяет определить зоны затрудненного дыхания и наличие хрипов. Особую эффективность показывает рентгенография. Полную картину происходящего дополняет исследование крови. Благодаря ему отслеживается уровень лейкоцитов, изменение СОЭ и наличие тромбоцитопении.
Поставить точный диагноз и выявить наличие пневмонии позволяют микробиологические исследования. Бактериальный анализ направлен на выявление основного возбудителя заболевания и его количественное содержание в организме.
Для постановки точного диагноза прибегают к помощи дифференциальных методов, включающих УЗИ, КТ и МРТ. Дополняется все биологическими и биохимическими исследованиями.
Какие симптомы ощущает больной?
В подавляющем большинстве случаев речь идет о воспалении небных миндалин — тонзиллите, который также называется ангиной. Симптомокомплекс весьма вариативен.
Клиническая картина включает в себя следующие проявления:
- Интенсивный болевой синдром. Дискомфорт имеет жгучий, ноющий тянущий характер. Гортань сильно саднит, возникает желание механически воздействовать на пораженный участок. Боли усиливаются при приеме пищи, употреблении холодной воды. Интенсивность ощущения несколько снижается при приеме теплого питья.
- Нарушения дыхания. Дышать становится тяжелее. Развивается одышка (увеличение числа дыхательных движений в минуту). Подобное наблюдается по причине отека горла. Воздуху становится труднее проходить. Это крайне опасный симптом, с которым нужно немедленно обращаться к врачу. Возможно удушье, асфиксия и смерть больного. Особенно вероятен подобный сценарий у детей.
- Отделение гнойного экссудата из горла. Гной может быть жидким: желтоватый или зеленоватый экссудат с резким неприятным запахом. Возможно формирование особых гнилостных сгустков, так называемых пробок. Это также желтоватые комочки резким запахом. Отделение подобного рода экссудата — прямое указание на наличие в горле гноеродной флоры, стрептококков или стафилококков.
- Формирование специфических беловатых пятен в горле. Обнаружить их может и сам больной при визуальной оценке зева. Пятна располагаются в случайном порядке, выглядят как налет.
- Кашель. Возникает из-за сильного першения в горле.
- Повышение температуры тела до фебрильных отметок и выше.
- Признаки общей интоксикации организма: головные боли, тошнота, рвота, слабость, разбитость и сонливость.
Подобные проявления быстро стихают, что нехарактерно для стафилококкового поражения. Симптомы, однако, остаются, хотя и в более мягкой форме. Это и есть латентная или хроническая фаза течения стрептококкового поражения горла.
Фарингит дополнительно проявляется сильным кашлем, нарушениями голоса. Однако встречается подобная болезнь сравнительно редко (примерно в 3-5% клинических случаев стрептококк дает о себе знать подобным образом).
Как проходит обследование?
Диагностикой стрептококковой инфекции горла занимаются специалисты по отоларингологии (ЛОР-врачи).
На первичном приеме необходимо собрать анамнез (выявить, чем болел или болеет пациент), определиться с характером жалоб, зафиксировать представленные данные. В дальнейшем это поможет. Верифицируют (подтверждают) диагноз с помощью лабораторных исследований.
Их список следующий:
- Серологичесский анализ. Существует несколько методик. Дает возможность отграничить одни микроорганизмы от других.
- Взятие мазка из зева с дальнейшим посевом биоматериала на питательные среды (бактериологическое исследование). Помогает выстроить верную терапевтическую модель и определиться с чувствительностью стрептококка к антибиотикам.
- Общий анализ крови. Дает картину воспаления со смещением лейкоцитарной формулы в сторону увеличения, ускорением оседания эритроцитов. Также косвенно на стрептококковую инфекцию, как уже было сказано, указывает повышение концентрации гемоглобина.
В дополнение проводится визуальная оценка горла. Обнаруживаются классические визуальные признаки тонзиллита: гиперемия горла, рыхлая структура тканей, беловатый или желтоватый налет и др.
В системе указанных обследований вполне достаточно для постановки диагноза и подбора правильного лечения.
Нормальные показатели стрептококка составляют 10 в 3 — 10 в 5 степени КОЕ/мл. Такое количество обитает на слизистых оболочках носоглотки большинства людей.
Все показатели выше 10 в 6 степени КОЕ/мл. рассматриваются как патология. Лечение требуется лишь когда бактерия становится причиной заболевания. Если же норма превышена, а симптомы воспаления отсутствуют — терапия не требуется.
Местные и системные антибиотики
Для лечения стрептококков в горле широко используются антибиотики. Применяются в форме растворов и таблеток соответственно. Могут быть назначены антибактериальные средства сразу нескольких групп (но не одновременно):
- Пенициллины. Как ни странно, порой стрептококк чувствителен к пенициллиновому ряду, чего не скажешь о золотистом стафилококке.
- Макролиды. Азитромицин или Эритромицин.
- Фторхинолоны. Используются в крайних случаях.
- Цефалоспорины. Назначаются в случае непереносимости пенициллинов, так же в случае нечувствительности к ним микроорганизмов.
В некоторых случаях оправдано применение тетрациклинов. Но они дают массу побочных эффектов, потому назначают подобные лекарства с осторожностью.
Предпочтение отдается местным антибиотикам, (таким как Гексорал, Себидин, Ринза Лорсепт) поскольку они производят таргетированный (целенаправленный) эффект и напрямую контактируют со стрептококком в горле.
Если поражение генерализированное (обширное), не обойтись без системных антибактериальных препаратов (в форме таблеток). При осложненной форме, лекарства используются в форме внутримышечных инъекций. Общая продолжительность курса лечения составляет от 7 до 14 дней.
Лечение
Назначается комплексное лечение, включающее:
- постельный режим;
- щадящую (механически и термически) диету;
- обильное питье;
- медикаментозное воздействие на стрептококк (антибиотикотерапию);
- симптоматическое лечение.
Пиогенный стрептококк сохранил чувствительность только к единственному классу антибиотиков – к бета-лактамным антибиотикам, которые включают пенициллиновый ряд, цефалоспорины и карбапенемы. К макролидам (Азитромицин, Кларитромицин) устойчивость выше 30% отмечается в некоторых регионах.
Оптимальным при тонзиллофарингите является 10-дневный курс пенициллина. Но не у всех пациентов может быть приверженность к такому курсу.
Поэтому могут применяться (один из них):
- Амоксиклав – 6 дн.;
- Амоксициллин – 5 дн.;
- цефалоспорины (Цефалексин, Цефаклор) – 5 дн.;
- Азитромицин – 5 дн.
При аллергии на пенициллины может назначаться Ко-тримоксазол. При подтверждении чувствительности к нему может использоваться стрептококковый бактериофаг. Для профилактики дисбактериоза применяются Ацепол, Бифиформ, Линекс. В терапию включают антигистаминные препараты Диазолин, Кларитин, Зодак и др.
Иммуномодуляторы, несмотря на рекламу их эффективности, без иммунологического исследования и консультации иммунолога применять не следует, чтобы не повысить риск развития аутоиммунной агрессии в организме.
Местное лечение при ангине включает полоскание горла растворами антисептиков и отварами трав. Биопарокс во многих странах не применяется из-за возможных осложнений. Можно использовать Гексорал, Аквалор. Мирамистин.
Возможные осложнения
Гноеродная флора дает множество осложнений. Среди них:
- менингит. Воспаление мозга;
- гломерулонефрит;
- отит;
- фарингит;
- артрит;
- пневмония;
- бронхит.
Перечень можно дополнить еще 20-30 наименованиями. Стрептококк может спровоцировать инфекционное поражение любой системы организма. Кроме того, возможна хронизация процесса.
Стрептококк — опасный сосед, который, однако, встречается почти у каждого. Его нужно держать в узде. В противном случае последствия могут оказаться непредсказуемыми. Лечение стрептококка в горле — прерогатива врача. Самолечение недопустимо.
источник
Если вовремя не провести лечение антибактериальными средствами, возможно развитие серьезных последствий. Распространение стрептококка способно вызвать нарушение дыхания, кислородное голодание, сердечную недостаточность. Не исключено развитие патологий:
- острого гломерулонефрита (аутоиммунного заболевания почек);
- абсцесса легкого (гнойного поражения тканей);
- хронического лимфаденита (воспаления лимфоузлов).
Инфекционное заболевание должно быть вылечено полностью. В противном случае инфекция, распространяясь с кровотоком, может спровоцировать такие осложнения:
- эмпиему плевры – скопление в ней гноя;
- некроз мягких тканей;
- поражения оболочек сердца – перикардит, миокардит, воспаление клапанов – эндокардит;
- сепсис – заражение крови;
- менингит – воспаления мозговых оболочек;
- анемию;
- перитонит;
- при тяжелом течении недуга возможет летальный исход.
Профилактика
Специфической вакцины против стрептококковой инфекции пока не зарегистрировано. Один препарат «Стрептавакс» находится на стадии клинических испытаний.
Поэтому для профилактики используются общие рекомендации по укреплению сопротивляемости организма:
- соблюдение личной гигиены;
- влажная уборка помещений и проветривание;
- рациональное питание;
- лечение очагов инфекции;
- закаливание;
- активный способ жизни без вредных привычек.
Стрептококк широко распространен во внешней среде. Он может сосуществовать и с человеком. Но при снижении иммунитета гемолитический стрептококк (наиболее опасный из всех видов стрептококка) способен вызвать ряд заболеваний, требующих лечения антибиотиками. При правильном лечении прогноз благоприятный. При отсутствии лечения развиваются серьезные осложнения, в том числе аутоиммунные заболевания.
Воздействие пневмококка на организм
Бактерии Streptococcus pneumoniae могут существовать без доступа воздуха. Попадая в организм, они проникают в кровь и разносятся по всему телу. В зоне поражения часто находятся дыхательные пути. Нередко развиваются такие патологии:
- Поражение нижних дыхательных путей провоцирует бронхит, пневмонию.
- В случае воздействия стафилококка на носоглотку атрофируются лимфатические узлы, возникают ларингит, фарингит, тонзиллит, ангина.
- При воспалении слизистых оболочек носа диагностируется ринит, синусит.
Когда вирус попадает в плевральную полость, он вызывает экссудацию (скопление жидкости), развитие плеврита. Распространение микроорганизмов может привести к некрозу слизистых оболочек бронхов, трахеи, легких. Стрептококковая инфекция вызывает такие патологии:
- отит – воспаление среднего уха;
- остеомиелит – поражение костного мозга, костей;
- ларингит – воспалительный процесс слизистых гортани;
- фарингит – заболевание глотки;
- бронхит – поражение слизистых оболочек бронхов;
- синусит – нагноение в пазухах носа.
Причины и механизмы развития заболевания
Существует несколько вариантов попадания возбудителя в легкие. Чаще всего он проникает механически через дыхательные пути. Это бывает при нисходящих воспалениях, или же при прямом попадании возбудителя с внешней среды.
В некоторых случаях возбудитель попадает в легочную ткань через инфицированную кровь. Такое бывает при тяжелых бактериальных воспалениях в других органах и системах, при развитии сепсиса.
Самым редким вариантом попадания возбудителя является лимфогенный. В этом случае возбудитель попадает в легкие с помощью лимфы из других органов. Когда возбудитель попадает на слизистую, он проникает сквозь нее и остальные слои, а потом оказывается непосредственно в легких. Там он начинает стремительно развиваться под средством оптимальных условий среды.
Очень часто, при стремительном росте патологического процесса, возбудитель попадает в плевральную полость, вызывая при этом экссудативный плеврит.