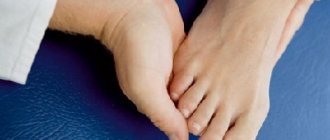
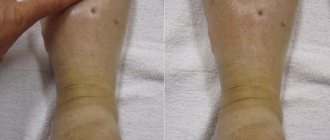
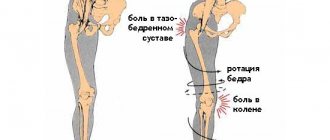
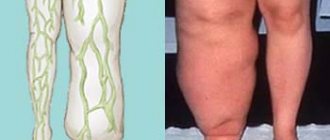
Состояние, при котором стопа уплощается и заваливается внутрь, называется вальгусная деформация стопы. Эта патология приводит к тому, что пятка начинает опираться на пол только внутренним своим краем.
Деформация может быть вальгусной и варусной. В последнем случае стопа заваливается не внутрь, а наружу от условной центральной линии тела. Вальгусное искривление ног нередко сопровождается деформацией большого пальца.
Описание патологии
Вальгусная деформация — специфическое заболевание, выражающееся в нарушении правильного положения стоп и пальцев. Основной признак болезни — отклонение стопы от центральной оси тела, а также уменьшение ее высоты. Из-за этих изменений стопа и фаланга первого пальца принимает неправильное положение. Ступня подворачивается внутрь, а первая фаланга большого пальца выворачивается наружу. Причина этого — увеличение угла между плюсневыми костями.
В середине XIX века эту патологию связывали с ношением неудобной обуви. В начале XX века болезнь описал российский ученый Альбрехт. Он связал ее с подагрой.
Стоит отметить, что вальгусная деформация первого пальца стопы появляется в основном у женщин, чей возраст превышает 30 лет. При этом врачи выяснили, что патология больше распространена у европеек и американок. У азиаток и африканок она встречается гораздо реже. Вероятнее всего, такое географическое разделение связано с особенностями носимой обуви.
Чем старше становится человек, тем больше шансов, что у него разовьется вальгусное искривление стопы.
Многие люди считают эту болезнь чисто косметической. Но на деле это не так. Патология со временем вызывает патологические изменения во всех элементах стопы. Повреждаются связки и сухожилия, деформируются все кости и суставы. Все это приводит к развитию следующих серьезных болезней:
- Деформирующий артроз.
- Хронический бурсит.
- Экзостоз различного генеза.
- Комбинированное плоскостопие.
- Варусное смещение плюсневых костей.
По этой причине лечение вальгусной деформации большого пальца и стопы следует начинать как можно раньше.
Как развивается вальгус
Часто проблемы вызваны ношением обуви с высокими каблуками. Они смещают всю массу тела на переднюю часть стопы, усиливая давление на суставы. Передняя арка стопы (поперечная арка) падает. Концы пальцев ног лежат на земле. Пальцы имеют перекошенную наружную позицию. Растяжение сухожилий приводит к тому, что большой палец выходит из сустава — точно так же, как лук, изогнутый тесьмой — внутрь, к другим пальцам.
Прилегающие пальцы вытесняются большим пальцем, который устремляется вовнутрь, а затем деформируется в результате вальгуса. Сухожилие большого пальца ноги располагается под углом к метатарсофаланговому суставу. Сесамовидные кости, которые управляют сухожилиями пальцев ноги, размещаются несимметрично большому пальцу, а заметно сдвигаются. Носок вращается из метаартофалангового сустава, точно так же, как лук все больше напрягается струной.
Деформацию вызывают признаки износа в метаартофаланговом суставе: изменения расположения большого пальца ноги могут привести к артриту и болезням метаартофалангового сустава (hallux rigidus). Вальгусная деформация часто сопровождается болезненным бурситом и артритом. Появляется горб на внутренней стороне стопы, он сильно выступает в метаартофаланговом суставе.
Причины деформации
Эта патология может быть врожденной и приобретенной. В отдельных случаях в появлении вальгусной деформации ног у детей виноваты сами родители. Они стремятся как можно быстрее научить ребенка ходить, поэтому ставят его на ножки. При этом опорно-двигательный аппарат малыша не выдерживает нагрузки, вследствие чего появляется существенная деформация.
К врожденным причинам деформации относят генетическую предрасположенность и нарушения внутриутробного развития. В обоих случаях патология диагностируется у детей на первых месяцах жизни. Без операции патологию не устранить, поэтому врачи в кратчайшие сроки проводят хирургическую коррекцию.
Приобретенный вальгус ног появляется на фоне недостаточного развития сухожилий. Причинами патологии могут стать:
- Лишний вес.
- Сколиоз.
- Перенесенный полиомиелит.
- ДЦП.
- Дисплазия соединительной ткани.
- Длительное ношение гипса после получения травмы голеностопа.
- Сахарный диабет.
- Гипотериоз.
- Различные инфекционные и вирусные болезни.
- Врожденный вывих бедра.
- Чрезмерное напряжение ног.
- Остеопороз.
- Гиперподвижность суставов.
- Подагра.
- Воспаление суставов на фоне псориаза.
- Артрит.
- Плоскостопие.
- Рассеянный склероз.
Очень часто причиной деформации ступни становится плохая обувь. Взрослые люди при покупке обуви не уделяют внимание тому, как фиксируется пятка и какую жесткость она имеет.
Исправление вальгусной деформации нижних конечностей, голеней
Истинная Х-образная кривизна (вальгусная деформация) проявляется наличием расстояния между стопами при плотно сомкнутых коленях в свободной стойке.
Классификация формы ног (Артемьев А.А., 2001 г.):
- Идеальные ноги;
- Истинная О-образная кривизна (варусная деформация);
- Ложная кривизна;
- Истинная Х-образная кривизна (вальгусная деформация);
Ниже – видео о том, как исправить кривые ноги
Исправление Х-образных ног. Часть 1. Опасности и последствия
Исправление Х-образных ног. Часть 2. В каком возрасте делать операцию
Что такое Х-образная кривизна
Эта классификация позволяет самостоятельно определить форму ног и принять решение об исправлении кривизны.
«Идеальная» форма ног предполагает смыкание коленей, икр и стоп и наличие трех промежутков между ними.
Истинная Х-образная кривизна проявляется наличием расстояния между стопами при плотно сомкнутых коленях в свободной стойке. Условно можно считать, что отклонение оси на 10-15° является косметической проблемой, более 15° – ортопедической. При выраженном искривлении речь уже идет о вальгусной деформации.
Как часто встречаются ноги иксом
Форма ног является этническим признаком. Х-образное искривление ног чаще встречается у жителей европейских стран. Для хирургического исправления обладатели таких ног обращаются примерно в 10-15 раз реже, чем по поводу О-образной кривизны ног. Трудно сказать, как часто среди всех людей встречаются ноги иксом, но к услугам хирургов мужчины прибегают примерно в 2-3 раза чаще, чем женщины.
Проявления и последствия вальгусного искривления нижних конечностей
Обращает на себя внимание интересное наблюдение: в брюках ноги с небольшой вальгусной деформацией кажутся прямыми. Прямые же ноги, особенно у худощавых людей, в брюках кажутся немного колесом. При выраженной вальгусной деформации икс-образные ноги, наоборот, не только очень сильно заметны в брюках, но даже затрудняют ношение одежды. Очень частым поводом для обращения за хирургической помощью, особенно у мужчин, являются проблемы в выборе модельной одежды.
Вальгусная деформация при углубленном обследовании сопровождается недоразвитием мыщелков бедра или голени, а также плоскостопием. С возрастом эти особенности могут привести к развитию и прогрессированию различных патологических состояний, поэтому требуют как можно более ранней коррекции.
Три варианта коррекции формы ног
Вы можете не сомневаться в том, что мы сделаем идеальные ноги практически в любом случае (см. фото. ). Дело в том, сколько времени займет этот процесс. Мы предлагаем три способа исправления варусной деформации ног:
- Коррекция по Илизарову (см. подробнее ниже);
- Экспресс-метода;
- Усовершенствованный экспресс-метод.
Если Вы считаете, что у Вас ложная кривизна – смотрите здесь.
Особенности коррекции Х-образной формы ног
Принцип хирургического лечения – такой же, как и при исправлении О-образных ног – только направление смещения прямо противоположное.
Внешний вид мужчины 38 лет с выраженной вальгусной деформацией ног до и после коррекции
В процессе коррекции в интересах улучшения внешнего вида можно удлинить ноги.
Внешний вид и рентгенограммы мужчины 56 лет с Х-образной формой ног до лечения и после коррекции (исправление формы ног + удлинение 4 см).
Хирургическая коррекция голени технически проще и имеет гораздо меньше осложнений, чем операции на бедре. Однако при выраженной вальгусной деформации необходимо производить коррекцию именного того сегмента, который искривлен.
Рентгенограммы мужчины с вальгусной посттравматической деформацией правого бедра до операции, в процессе коррекции аппаратом Илизарова и после лечения
Учитывая, что принцип коррекции Х-образной кривизны ног такой же, как при О-образной кривизне, основные особенности операции и послеоперационного ведения, а также стоимость лечения однаковы при лечении обоих типов деформации.
Дополнительная информация и часто задаваемые вопросы
На этапе принятия решения и в процессе коррекции часто возникают дополнительные вопросы. Ответы на них – на отдельной странице. Здесь Вы можете узнать, какое обследование необходимо пройти перед операцией, как правильно делать фото для заочной консультации и многое другое.
Часто под вальгусной деформацией ног понимают деформацию стопы, в том числе первого (большого) пальца (hallux valgus). И вальгусное отклонение 1 пальца стопы, и деформация (вальгусная и варусная) коленных суставов — это явления одного порядка. Они относятся к статическим деформациям, и причина заключается в особенностях развития соединительной ткани. Нельзя считать это патологией. Во многих случаях это особенности развития. Однако с возрастом такие деформации могут привести к серьезным проблемам. При выявлении одного из этих заболеваний нужно дополнительное обследование, чтобы выявить другие деформации.
Такие статические деформации могут выявляться в раннем детстве. Ребенок должен пройти дополнительное обследование, чтобы исключить какую-либо патологию. При подозрении ребенка нужно показывать ортопеду минимум 1 раз в год.
Попытки вылечить серьезные деформации упражнениями — это заблуждение. Если имеется серьезная деформация, нужно рассматривать возможность применения других методов лечения, в том числе хирургических.
Если Вы хотите изучить проблему более подробно, рекомендуем обратиться вот к этой книге:
Если Вас заинтересовала рассматриваемая проблема, и Вы хотите получить дополнительную информацию или профессиональную консультацию, звоните по телефону
Классификация вальгуса стопы
Существует множество видов искривления ног. Все они находятся в прямой зависимости от причин, их вызвавших. Врачи выделяют следующие виды вальгуса:
- Статический. Искривление ног появляется на фоне искривления осанки.
- Структурный. Появляется при патологическом расположении таранной кости. От рождения она занимает вертикальное положение.
- Компенсаторный. Патология возникает из-за укороченного ахиллового сухожилия и косого расположения голеностопа.
- Паралитический. Это последствие энцефалита или полиомиелита.
- Спастический. Появляется при спазмах мышц.
- Гиперкоррекционный. Этот вид вальгуса появляется из-за ошибки врачей, проводивших неправильное лечение косолапости.
- Рахитический. Как ясно из названия, искривление появляется при рахите.
- Травматический. Это результат травм различного характера.
Существует несколько степеней деформации стоп. У всех них имеются собственные клинические проявления и особенности. С их учетом врачи выделяют 4 степени патологии:
- Первая степень диагностируется при изменениях сустава в месте деформации. Это приводит к подвижности сесамовидной связки, что провоцирует подвывих ступни и отклонение первой фаланги на 15°.
- При второй степени происходит дальнейшее смещение сухожилий, при этом они тянут за собой все соединения первого пальца. Угол отклонения последней достигает 20°.
- Третья степень характеризуется уязвимостью связочного аппарата и костей ступни. Они больше не справляются с приходящимися на них нагрузками. Отклонение пальца достигает 30°.
- Четвертая степень — финальная стадия деформации. Она знаменует развитие тяжелых последствий.
На каждой стадии болезни появляются свои симптомы. Поначалу они едва заметные, но постепенно становятся все более серьезными и начинают доставлять значительные неудобства пациенту.
Симптомы заболевания
Вальгус ступни проявляется неприятными симптомами. На начальных этапах болезни пациент испытывает постоянный дискомфорт и не может от него избавиться. Позднее он сталкивается с болевым синдромом, который в тяжелых случаях становится постоянным.
Большинство больных также сталкиваются со следующими симптомами:
- Болезненность при ношении любой обуви.
- Длина стопы меняется. Из-за этого подобрать обувь становится очень сложно.
- Подъемы стоп сильно болят в конце дня.
- Первый и второй палец ступни сильно деформируются.
- На первом пальце могут появляться болезненные мозоли.
- Появляются признаки нарушения кровообращения.
- Развивается артроз.
- В районе пятки возникают натоптыши.
Стоит отметить, что такая симптоматика характера для многих других болезней. По этой причине при появлении болевых ощущений или непонятных шишек на пальцах не следует заниматься самолечением, а нужно обратиться к врачу. Чем раньше будет поставлен правильный диагноз, тем лучше.
Признаки
Спутать халлюс вальгус с другими ортопедическими патологиями невозможно. Болезнь характеризуется Х-образным искривлением большого пальца стопы и снижением высоты продольного свода. Плюсна «распластывается», амплитуда движений связок и сухожилий увеличивается. Вальгусная патология сопровождается следующими симптомами:
- развивается характерная косточка в области большого пальца;
- пораженный сустав краснеет, отекает, болит;
- изменяется положение и форма других пальцев ноги;
- появляются натоптыши, мозоли;
- наблюдаются боли, тяжесть в ногах, быстрая утомляемость.
Постановка диагноза
Выявление вальгусной деформации ног проводится в несколько этапов. Сначала врач собирает анамнез. Он беседует с пациентом, выявляет субъективные симптомы и возможные причины болевых ощущений. Затем доктор проводит внешний осмотр. И первым делом он оценивает походку больного. По ней можно определить степень нарушений. Обязательно изучается положение большого пальца на ноге и диапазон его движений в суставе.
Как правило, после этого доктор уже может поставить предварительный диагноз. Для его подтверждения проводятся следующие исследования:
- Компьютерная подометрия. Эта процедура позволяет определить распределение нагрузки на кости ступни и выявить патологические изменения даже в тех случаях, когда явных клинических проявлений патологии еще нет.
- Рентгенография. На снимках отлично видно уменьшение свода и нарушение взаимного расположения отделов ступни.
- УЗИ. К этому виду исследования прибегают редко. Ультразвук в основном применяется в тех случаях, когда нужно изучить состояние связок и мышц голени.
Все эти методы исследования позволяют исключить различные новообразования, воспалительные процессы в надкостницы и очаги некроза.
Полученная во время диагностики информация позволяет ортопеду-травматологу определиться с оптимальным лечением вальгусной деформации стопы у взрослых.
Диагностика
Для диагностики недуга проводят следующие инструментальные исследования:
- рентгенографию нижних конечностей в трех проекциях, которая отобразит положение стоп относительно друг друга;
- компьютерную плантографию, которую проводят на специальной платформе, оставляя на ней отпечаток стопы, метод позволяет оценить состояние стоп и распределение нагрузки на них;
- компьютерную подометрию, помогающую выявить первичные изменения в строении стопы, для предупреждения развития недуга;
- МРТ или КТ для оценки состояния мягких тканей.
При первичном обследовании ортопед определяет подвижность сустава и подвижность соседних пальцев. Также необходима консультация невропатолога для выявления нервных повреждений вовлеченных в патологический процесс. Заболевание дифференцируют с артритом, подагрой, деформирующим остеоартрозом.
Методы лечения болезни
Вальгус ступни и большого пальца можно вылечить без операции. Но только на начальных стадиях болезни. Запущенные формы плосковальгусной деформации приходится лечить хирургическим методом.
Консервативная терапия
Такое лечение возможно только на начальных стадиях болезни. В его основе лежит уменьшение нагрузки на стопу. Добиться этого можно разными способами. Главный из них — подбор правильной обуви. У нее должен быть широкий носок.
Также врачи назначают пациентам использование специальных ортопедических средств:
- Прокладки под пальцы. Они снижают давление на суставную сумку.
- Распорные изделия, позволяющие перераспределить нагрузку на стопу.
- Супинаторы для межпальцевых валиков и корректоры пальцев. Они останавливают дальнейшую деформацию.
Ортопедические изделия достаточно эффективно устраняют интенсивность болевых ощущений, но полностью устранить болевой синдром они неспособны. Поэтому в процессе терапевтического лечения врачи прибегают к НПВС: Диклофенак, Ибупрофен.
Если нестероидные средства не помогают, тогда назначают инъекции кортикостероидов: Дипроспан, Гидрокортизон. Эти препараты очень эффективно справляются с болевым синдромом.
Также при консервативном лечении пациентам назначаются лечебный массаж и специальная гимнастика. Упражнения в последней несложные и направлены в первую очередь на устранение отклонения большого пальца.
Хирургическое вмешательство
Медикам известно более 100 методов операционного устранения вальгусного искривления. Однако на практике используются лишь некоторые из них. К используемым методам относятся:
- Экзостэктомия. Она представляет собой иссечение части плюсневой кости.
- Остеотомия. Хирурги удаляют часть фаланги.
- Артродез. Во время операции врачи искусственно блокируют подвижность первого пальца.
- Реконструкция костей большого пальца.
- Резекционная артропластика.
- Установка эндопротеза вместо пораженного сустава.
Следует учитывать, что у некоторых пациентов после операции косточка на большом пальце может появиться повторно. Поэтому очень важно, чтобы пациенты соблюдали правила послеоперационной реабилитации. Они простые:
- Стопой можно двигать только на второй день после операции.
- Вставать и ходить можно только на 10 день. При ходьбе обязательно использовать палочку или костыли.
- Полную нагрузку на ступню можно давать только через 30 дней.
- К занятиям спортом можно вернуться через 6 месяцев.
- Носить обувь на каблуках разрешается через 1 год после хирургического лечения.
Во время реабилитации рекомендуется пройти курс ударно-волновой терапии. Она улучшит кровообращение, снимет отечность и снизит интенсивность боли после операции.
Профилактические меры
Главное правило профилактики — регулярное наблюдение у ортопеда-травматолога. Врач определит развитие патологии на ранней стадии и сможет предотвратить ее дальнейшее развитие.
Второе правило важное правило профилактики — ношение удобной обуви, которая исключает возможность деформации стопы. Такую обувь лучше всего покупать в специализированных учреждениях.
Также не будет лишним планировать свой рабочий день. Это особенно важно для людей, которые по роду службы вынуждены много времени проводить на ногах. Такие пациенты должны научиться выделять в своем рабочем графике время для периодического расслабления ног.
И самое главное, при первых признаках искривления ступней нужно сразу же обращаться к квалифицированным специалистам. Самостоятельное лечение может стать причиной очень неприятных последствий.