Общие сведения
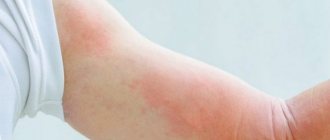
Лимфедема, или слоновость, «слоновья болезнь», элефантиазис – все эти термины описывают состояние, при котором в области конечностей, чаще всего нижних, нарастает отек, тем самым ставя под угрозу двигательную активность человека. При заболевании возникает хроническая закупорка путей оттока лимфы, которая в результате приводит к накоплению шлаков. Из-за этого бактерии, вредные вещества, элементы лейкоцитов не выводятся из организма, а продолжают сохраняться в мягких тканях.
Обратите внимание! По статистике, затрудненный отток лимфы диагностируется у каждого десятого человека на планете. При этом у 10 млн. людей обнаружена лимфедема, вызванная попаданием в организм хронической инфекции.
В группе риска, прежде всего, люди, страдающие заболеваниями периферических сосудов. До 7% из них уже больны лимфедемой, и эта цифра неуклонно растет. Заболевание плохо поддается лечению. Успех последнего определяется не только правильностью подобранной терапией, но также образом жизни больного.
Как проводится лечение?
При лимфедеме рекомендуется следовать некоторым правилам поведения: если у пациента 3 или 4 стадия болезни, успех терапии зависит от минимизации внешнего давления на различные участки тела. Не рекомендуется надевать плотную или очень тугую одежду. Необходимо избегать травм там, где это возможно. При первых признаках воспаления – покраснение, лихорадка или озноб – лучше сразу обратиться к врачу.
Первичная лимфедема
Если лимфедема вызвана наследственными причинами, понадобится комплексная терапия. Лечение включает:
- лимфатический дренаж с помощью массажа тканей;
- медикаментозную терапию;
- аппаратную пневмокомпрессию и компрессионную терапию с использованием специальных повязок или долговременных компрессионных чулок;
- гимнастику;
- уход за кожей ног (или рук) для предотвращения язв или травм и последующего их инфицирования;
- хирургическое вмешательство.
Дренаж помогает уменьшить блокаду в лимфатических узлах
Ручной лимфатический дренаж, который полезен против первичной лимфедемы, является формой массажа. Целью этого лечения является уменьшение блокады лимфатических сосудов. Массажист оказывает давление на кожу кончиками пальцев в направлении лимфатических сосудов, чтобы освободить заблокированную лимфу.
Лечение некоторыми лекарствами может быть полезно против первичной лимфедемы. Мочегонные средства (диуретики) полезны на начальной стадии болезни; однако важно, чтобы пациент не принимал их в долгосрочной перспективе. При рецидивирующем воспалении кожи может потребоваться длительное лечение антибиотиками.
Бензопироны (включая Кумарин и флавоноиды) представляют собой группу препаратов, которые оказались успешными при лечении лимфедемы. Бензопироны помогают уменьшить избыточную жидкость, уменьшают отечность, снижают температуру кожи и уменьшают количество вторичных инфекций.
Было установлено, что ретиноиды могут эффективно лечить хронические изменения кожи, вызванные лимфедемой 3 и 4 стадий. Считается, что эти методы лечения снижают кератинизацию кожи, воспалительные и фиброзные изменения.
Лактат аммония действует как увлажнитель при нанесении на кожу. Кроме того, препарат может уменьшить вероятность возникновения инфекционных кожных заболеваний на 50%. В лосьонах лактат аммония используется для уменьшения экземы и зуда.
Хирургическое лечение заключается в создании обходных путей оттока лимфы.
Вторичная лимфедема
Если у пациента вторичная лимфедема, лечение направлено на основную болезнь; например, если лимфостаз вызван злокачественной опухолью, требуется комплексная терапия. При лечении раковых заболеваний не используют непроверенные методы альтернативной медицины. Как правило, назначают химиотерапию, лучевую; лечение цитокинами или моноклональными антителами.
Причины
Чаще всего заболевание проявляется в результате нарушений в работе лимфатической системы. Они нарушают нормальный ток лимфатический жидкости и, как следствие, становятся причиной развития отека. В этой жидкости содержатся жиры и белки, которые в норме должны очищаться в лимфатических узлах, а затем проходить дальше по лимфатическим путям. Однако, при возникновении патологии, ток лимфы задерживается.
Если нарушения, спровоцировавшие затрудненный отток, являются врожденными, например, у человека диагностировано недоразвитие, клапанная некомпетентность или аплазия периферических лимфатических сосудов, у него выявляется первичная лимфедема. В этом случае заболевание появляется уже в детстве или в юности, преимущественно у девочек. У мальчиков болезнь диагностируется в 4 раза реже. При этом у всех могут отекать как нижние, так и верхние конечности.
Также в медицинской практике выделяется вторичная, или приобретенная лимфедема. Она характеризуется изменением лимфатического дренажа за счет приобретенной закупорки в лимфатических узлах или деструкции лимфатических каналов.
Происходит это по ряду причин, в числе которых:
- Лишний вес и целлюлит.
- Хирургические операции на конечностях, особенно касающиеся лимфатической системы.
- Серьезные травмы.
- Инфекционные заболевания, например, рожистое воспаление, при котором стрептококки легко попадают в организм и провоцируют воспаление лимфатических сосудов и утолщение их стенок. В результате этого циркуляция лимфы ухудшается и появляется закупорка путей.
- Попадание паразитов в организм – остриц, токсокаров, аскарид.
- Снижение иммунитета, например, на фоне хронического тяжелого заболевания или авитаминоза в межсезонье.
- Хроническая экзема.
- Длительное влияние на кожные покровы негативных факторов – чрезмерно низкой температуры, ультрафиолета при посещении солярия.
- Работа на вредном производстве без надлежащих средств защиты.
- Опухоли лимфатической системы или окружающих тканей, при которых их метастазы попадают в лимфатические узлы. Иногда лимфедема возникает после удаления этих новообразований в результате нарушения тока лимфы.
- Сифилис, особенно недолеченный или запущенный.
- Ожоги.
- Системные аутоиммунные болезни, например, красная волчанка.
Варикозное расширение вен, тромбофлебит, флебит и другие заболевания венозной системы.- Укус комаров-носителей нематоды Wucheria bancrofti, который провоцирует филяриоз и, как следствие, лимфедему.
- Лимфома Ходжкина.
- Рак шейки матки, молочной железы, меланома.
- Хроническая сердечная недостаточность.
- Портальная гипертензия.
- Процедура липоэктомии – удаления жира с бедер.
- Иссечение рубцовой ткани.
- Болезнь Бернса – остеохондропатия локтевой кисти.
- Стрептококковый лимфангит.
- Влияние ионизирующей радиации, когда человек проживает в зоне с высоким радиационным фоном или проходит курс лучевой терапии.
Наряду с вышеописанными причинами провоцировать развитие лимфедемы может врожденная гиперпродукция тканевой жидкости. Последняя является прародительницей лимфатической жидкости и, по совместительству, фактором, влияющим на повышение ее количества в русле. Ввиду того, что лимфатические сосуды не выдерживают повышенной нагрузки, часть лимфы задерживается на определенных участках, накапливается и провоцирует отек.
Виды оперативного лечения
Различают первичный ивторичныйлимфостаз. Первичный появляется во время полового созревания вследствие недостаточности лимфатических сосудов, которая приводит к застою лимфы. Вторичный – итог заболеваний лимфатической системы.
- инфекции (в том числе, паразитарные);
- травмы, сопровождающиеся повреждением сосудов и узлов;
- опухоли лимфатической системы;
- рубцы и другие последствия удаления или облучения лимфоузлов.
- Обратимый лимфостаз ног — мягкий отек, с увеличением объема конечности, без разрастания соединительной ткани. Лечение проводится с помощью массажа, прессотерапии, компрессионного трикотажа и препаратов, которые назначит сосудистый хирург;
- Необратимый отек –отек с отвердением кожи и разрастанием соединительной ткани. Натяжение кожи вызывает боль. В этом случае требуется немедленное обращение к врачу, который назначит правильную схему лечения, курс массажа, бандажирование;
- Третья стадия характеризуется образование слоновости, фиброза и кистоза. Конечность деформируется, движение затрудняется из-за развития остеоартрита и тяжести в ногах.
Липосакция. Удаление подвергнутой фиброзу подкожной клетчатки аспирационным способом. Показана при умеренном разрастании соединительной ткани.
Островковая дерматофасциолипэктомия. Иссечение пораженных участков кожи с фиброзной тканью, фасциями и подкожно-жировой клетчаткой. Перед островковой дерматофасциолипэктомией проводят несколько липосакций. Послеоперационную рану закрывают лоскутками кожи, сохранившимися в зоне операции или взятыми с других участков кожного покрова больного.
Создание лимфовенозных анастомозов. Это шунтирующие операции по соединению лимфососудов с венами для улучшения оттока лимфы. Применяются при вторичном лимфостазе, развивающемся преимущественно при лучевой терапии лимфоузлов или после мастэктомии. При первичном лимфостазе лимфовенозные анастомозы эффекта не дают. Суть операции состоит в соединении сосудов лимфатического канала с ближайшей веной путем создания тонких микроанастомозов.
Туннелирование. Создание ходов в тканях, пораженных лимфостазом для отвода накопившиеся лимфы за границы пораженного участка. Отведенная лимфа всасывается в неповрежденные лимфососуды, что приводит к снятию отека.
Временные тоннели представляют собой специальные протезы или спиралевидный дренаж. Для создания постоянных тоннелей используются спирали, изготовленные из специального инертного материала или участков подкожных вен.
Туннелирование показано при запущенном состоянии лимфедемы, когда отсутствует возможность применить другие методы, о которых было сказано выше. Эффект туннелирования временный.
При первичном лимфостазе применяется пересадка тканевого лимфоидного комплекса. Суть операции состоит в том, что на пораженную область пересаживается лоскут кожи с фасциолой и здоровыми лимфатическими сосудами и узлами. Это обеспечивает отток лимфы через неповрежденные узлы и сосуды, выполняющие функцию дренажа.
После хирургического вмешательства проводится дополнительное медикаментозное лечение. Каждый больной лимфостазом должен наблюдаться у ангиохирурга. Необходимость в поддерживающей терапии сохраняется обычно в течение всей жизни.
Симптомы лимфедемы
Признаки заболевания определяются типом лимфедемы, между тем, врачи выделяют некоторые симптомы, являющиеся общими для всех видов патологий. Это:
- Плотный отек. Изначально он является результатом застоя лимфы в пораженной области. После ее длительного воздействия на окружающие ткани возникают участки соединительной ткани, которые в месте локализации отека проходят фиброзные изменения, тем самым, уплотняя отечность.
- Дискомфорт, болезненность в конечностях. Как правило, они предшествуют развитию отека. Неприятные ощущения уменьшаются, когда человек изменяет положение тела, принимая такое, которое улучшает ток лимфы. Так происходит до того момента, пока отечность не нарастает, тогда циркуляция лимфатической жидкости не улучшается при смене позы и развивается отек. Также на этой стадии возможно появление судорог.
- Деформация пораженной конечности. Она происходит вследствие накапливания на одном и том же участке лимфы.
- Изменения в структуре кожных покровов. Отек провоцирует растягивание кожи, в результате чего она уплотняется, становясь при этом бледной и блестящей. На отдельных участках кожные покровы напоминают шкурку апельсина – покрываются расширенными, крупными порами.
- Ощущение тяжести и распирания в пораженной конечности.
- Нарушение подвижности пораженной конечности.
- Слабость, упадок сил.
Важно! Отличить отек при лимфедеме от других патологий помогает простой тест. При надавливании на пораженный, припухлый участок ямочки на коже не появляются.
Признаки и симптомы
Основным симптомом, связанным с лимфедемой, является отек или отечность в различных частях тела из-за накопления богатой белком жидкости в мягких слоях тканей под эпидермисом (лимфедема).
Отек часто возникает на одной или обеих ногах, но также может проявляться на туловище, лице, гениталиях и руках. Когда лимфедема развивается в ногах, отек обычно наиболее заметен в стопе и лодыжке.
В некоторых случаях отек может вызвать стеснение, дискомфорт и необычные ощущения покалывания в пораженных участках. Пораженный участок плохо заживает даже после незначительной травмы (например, пореза или укуса насекомого).
Типы и стадии
Первичная лимфедема, которая является результатом нарушений в работе лимфатической системы, подразделяется на три вида:
Болезнь Мелроя. На нее приходится до 25% всех диагнозов. Это семейное заболевание, которое проявляется обычно при рождении или в первый год жизни ребенка. Страдают от него преимущественно женщины, при этом чаще всего оно поражает нижние конечности. Отек характеризуется безболезненностью и в большинстве случаев является двусторонним.- Болезнь Межа, или лимфедема прекокс. Патология может проявить себя после рождения и вплоть до 35-летнего возраста, хотя преимущественно это происходит в период полового созревания. В 70% случаев поражается левая нижняя конечность, случаи двустороннего поражения единичны. Ввиду того, что от этого вида лимфедемы чаще страдают женщины, был сделан вывод о его связи с уровнем эстрогена в крови.
- Лимфедема Тарта. Заболевание, симптомы которого возникают после достижения пациентами 35-летнего возраста. Медики считают, что его причиной становится дефект лимфатических клапанов, вследствие которого они не могут полноценно выполнять свои функции. Дефект может быть врожденным или приобретенным вследствие перенесенной инфекции, травмы, развития опухоли, наличия избыточного веса, ятрогении.
В зависимости от выраженности клинических проявлений выделяют 3 стадии лимфедемы:
- Начальная – характеризуется слабой выраженностью или вовсе отсутствием признаков. Незначительные отеки, которые проявляются в этот период, пациенты обычно списывают на изменение погоды. Тяжесть в конечностях у них может усиливаться к вечеру, но, как правило, она полностью исчезает после небольших физических нагрузок. Это дает им повод забыть о своем состоянии, между тем длительное игнорирование признаков становится причиной усугубления ситуации и перехода патологии в следующую стадию.
- Вторая. Характеризуется выраженной симптоматикой, когда возрастает масса тела, нагружая нижние конечности, а кожные покровы становятся грубыми, неэластичными.
- Третья. Характеризуется тяжелым течением и развитием необратимых процессов. На этом этапе возможно появление трофических язв. Организм при этом ослаблен, что влечет за собой сепсис, некроз тканей или атрофию мышц. Двигательная способность теряется.
Мошоночная лимфедема
Кроме лимфедемы нижних конечностей, возможно образование и мошоночной лимфедемы. Мошоночная лимфедема — это опасное мужское заболевание, которое диагностируется только у 8% мужского населения.
Причинами прогрессирования этого подтипа заболевания могут быть проблемы с почками и нарушения в оттоке лимфы.
Симптомы патологии следующие:
- образование отёка;
- покраснение кожного покрова на половом органе;
- зуд и жжение.
Лимфедема мошонки, при отсутствии корректного лечения, может привести к серьёзным последствиям, вплоть до ампутации полового органа. При этом подтипе патологии народные средства неприменимы.
Диагностика
На второй и третьей стадии лимфедемы постановка диагноза не вызывает трудностей, в то время как на начальной она осложнена. Первичная форма болезни напоминает липедему, посттромбофлебический синдром, болезни почек.
Обратите внимание! Постановка точного диагноза затягивается из-за размытости симптомов и необходимости использования дорогостоящего оборудования. Между тем, врач при первичном осмотре собирает анамнез, осматривает пораженную конечность, направляет на анализы крови и мочи и при необходимости – на консультации к смежным специалистам.
Дополнительно для диагностики применяются:
- УЗИ для определения объема и площади поражения.
- Лимфангиография – рентгеновское исследование лимфатической системы с введением контрастного вещества.
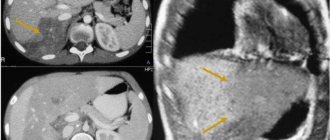
- Компьютерная томография для исключения или подтверждения злокачественного течения.
- Магнитно-резонансная томография – она применяется для оценки обструктивных процессов при вторичной форме заболевания или выявления раковой опухоли.
- Флуоресцентная микролимфография – позволяет выявить микролимфатические аномалии.
- Лимфосцинтиграфия – дает общую оценку лимфатической системы.
- Биопсия – проводится для подтверждения диагноза, в частности, при наличии хронических язв.
Этиология
Развитию лимфедемы могут поспособствовать такие причины:
- хроническая венозная недостаточность;
- воспаление сосудов;
- непроходимость сосудов;
- инфекционное заболевание.
Различают первичный и вторичный тип недуга. Первичная форма может диагностироваться у детей или быть врождённой. Вторичная форма может быть спровоцирована вышеуказанными факторами и такими дополнительными причинами:
- ожирение;
- заболевания, которые вызывают нарушения обмена веществ;
- операции на грудной полости, удаление груди (мастэктомия).
Лечение лимфедемы
Своевременность диагностики не является залогом успешного лечения, так как патология пока полностью не излечивается. В то же время грамотно подобранная терапия позволяет облегчить состояние пациента, а также предотвратить либо отсрочить инвалидизацию. Чаще всего лечение лимфедемы включает:
- прием препаратов, стимулирующих кровообращение;
- диуретиков;
- флебатропиков;
- использование противовоспалительных средств;
- обработку мазями местного действия.
В крайнем случае медики прибегают к хирургическому вмешательству, когда иссекается кожа или подкожная клетчатка для уменьшения объема ноги, делается пластическая операция для улучшения оттока лимфы, используется микрохирургия для улучшения состояния лимфатических узлов, накладывается анастомоз между венами и лимфатическими сосудами.
Важно! Огромное значение в терапии лимфедемы играет образ жизни. Отказ от соли и чрезмерного потребления жидкости, а также переход на пищу растительного происхождения и животные белки помогают облегчить ситуацию. Дополнительно пациентам рекомендуют прибегнуть к использованию эластичных чулок и носков, пройти пневмопрессотерапию (лимфодренаж).
Способы лечения
Консервативная терапия
В самом начале болезни медикаменты отлично купируют негативные изменения, возвращая человеку возможность вести обычный образ жизни.
При лимфедеме лечение осуществляется следующими препаратами:
- противовоспалительные и антибиотики для подавления очагов инфекций;
- мочегонные для снятия отечности;
- витаминизированные пищевые добавки для укрепления стенок вен и каналов.
Дополнительно назначают ЛФК. Специальный лечебный комплекс упражнений разработан для усиления естественного дренажа лимфы, повышения тонуса, улучшения обмена веществ и усиления сократительной способности сосудов и каналов.
Разумное питание снижает проявление симптомов. Необходимо:
- ограничить соль и острые специи;
- уменьшить количество воды и жидких блюд;
- при наличии лишних килограммов снизить калорийность, убрать все жирное и сладкое.
Полноценное белковое питание является частью реабилитации и помогает не допустить рецидива лимфедемы.
Полезно ношение компрессионного трикотажа, сдавливающего конечности и сужающего межклеточное пространство. В результате лишняя жидкость выталкивается из конечностей и выводится из организма. Часто врачи рекомендуют делать ЛФК именно в таких чулках или носках.
Физиотерапия
При лимфедеме применяются разные виды физиотерапии:
- электрофорез;
- магнитотерапия;
- облучение ультрафиолетом.
Все процедуры направлены на борьбу с атрофией мышц, улучшение кровообращения и оттока лимфы.
Хирургическое лечение
На крайней стадии оперативное вмешательство становится единственным доступным способом, чтобы:
- уменьшить болевой синдром;
- попытаться избежать инвалидности.
В хирургии существует несколько вариантов лечения лимфедемы:
- удаление подкожной клетчатки и освободившихся участков кожи для уменьшения объема ноги;
- пластика, направленная на восстановление циркуляции лимфы в конечностях;
- микрохирургия сосудов и лимфатических узлов;
- анастомоз.
В зависимости от выбранного типа операции назначается реабилитация и определяются сроки пребывания в стационаре.
Народные средства
Аллергические реакции также редки. Натуральные компоненты легко принимаются, а затем выводятся даже ослабленным организмом, но не лечат болезнь.
Наиболее популярные рецепты, рекомендованные врачами:
- 1 столовую ложку листьев череды варят в стакане воды 10 минут и добавляют в ванночку для ног. Процедуру следует повторять дважды в день в течение 20 дней. Череда обладает мощным противомикробным действием.
- 4 ст. л. лекарственной ромашки заливают 0,5 л. кипятка и оставляют на водяной бане на полчаса. Курс приема аналогичен с прошлым рецептом.
- Для повышения уровня гемоглобина полезно натощак употреблять по 1 ст. ложке гречневой муки в течение 14 дней. Муку можно купить готовую в магазине или приготовить самостоятельно, перемолов крупу в блендере или кофемолке.
- От отеков отлично помогает мочегонный чай. Для приготовления смеси в равных долях берется шиповник, толокнянка и листья смородины. На стакан чая берут 2 ст.л. сбора и заливают кипятком. Для сохранения витаминов лучше накрыть чашку и завернуть на 30 минут в полотенце. Пьют напиток натощак утром. Длительность приема не ограничена.
Прогноз и возможные осложнения
Прогнозы врач делает в зависимости от формы заболевания и общего состояния здоровья пациента. При первичной лимфедеме шансы на излечение минимальны, хотя говорить о летальном исходе не приходится. При вторичной больным помогает грамотно подобранная терапия, благодаря которой они часто успешно возвращаются к прежней жизни. Медикам под силу остановить дальнейшую закупорку лимфатических сосудов, но вернуть время вспять они не в состоянии.
При лимфедеме возможны следующие осложнения:
- развитие инфекционных воспалений – трофических язв, экземы, рожи, грибковых поражений кожи;
- патологии лимфатической системы – лимфаденит, лимфангит;
- перерождение поврежденных тканей – лимфангиоскаркома.
Что представляет собой лимфедема?
Лимфедема – патологическое состояние, сопровождающееся нарастающим отеком мягких тканей пораженной области
Что такое лимфедема? Это видимое и ощутимое опухание части тела, которое возникает в результате застоя лимфатической жидкости.
В международной классификации болезней 10-го пересмотра (МКБ-10) лимфедема обозначается кодами I89.0, I97.2, Q82.0.
Лимфа – это бледно-желтая жидкость, содержащая плазму крови и некоторые белые кровяные клетки: лимфоциты. Лимфа течет через лимфатические сосуды и попадает в лимфоузлы, где она «отфильтровывается».
Нормальная функция лимфатических сосудов заключается в возвращении белков, липидов и воды из межклеточного пространства во внутрисосудистое; 40-50% сывороточных белков транспортируется по этому пути каждый день. Межклеточная жидкость способствует питанию тканей. Около 90% жидкости возвращается в кровоток через венозные капилляры. Остальные 10% состоят из высокомолекулярных белков, которые слишком велики, чтобы легко проходить через венозные капиллярные стенки. Поэтому белки перемещаются через многочисленные фильтрующие лимфатические узлы на пути к венозному кровообращению.
Отек, характерный для лимфедемы, возникает, когда движение лимфы в лимфатической системе нарушается: хронический лимфатический застой задерживает жидкость в межклеточной ткани, что приводит к развитию отека. Поврежденная часть тела может сильно измениться в размерах. Опухание ног и рук часто является результатом операции, в ходе которой потребовалось удалить лимфатические узлы.
Лимфедема возникает очень редко; женщины страдают примерно в 9 раз чаще, чем мужчины. Лимфедема обычно развивается у молодых людей в возрасте от 15 до 20 лет. Лишь примерно в 17% случаев лимфедема возникает после 35 лет.
Симптомы
Независимо от причины для любой лимфедемы характерны следующие симптомы: часть тела, пораженная лимфостазом, опухает и заметно увеличивается в размерах. Боль обычно не возникает при лимфедеме нижних или верхних конечностей.
На ранних стадиях заболевание может протекать бессимптомно. Поэтому так важны профилактические обследования. Своевременное выявление болезни помогает предотвратить развитие осложнений различной степени тяжести.
Лимфедема может иногда иметь очень разную симптоматику в зависимости от основной причины. На основании клинических симптомов можно отличить первичную лимфедему (наследственную) от вторичной (приобретенной).
Первичная лимфедема часто распространяется по обе стороны пальцев ног и стопы. Другим типичным проявлением первичной лимфедемы верхних и нижних конечностей считают признак Стеммера: пальцы принимают квадратную форму при давлении или нажатии на их поверхность. В дальнейшем первичная лимфедема распространяется на ноги. Вся нога может изменить свою форму. Поврежденная кожа также подвержена инфекции.
Вторичная лимфедема имеет другие симптомы. Заболевание распространяется от плеча по направлению к руке или ноге. Вторичная лимфедема обычно возникает только с одной стороны тела. Последствия могут быть такими же, как и при первичной форме.
Причины
Основная причина развития патологии – блокада лимфатических узлов
Лимфедема верхних, а также нижних конечностей может иметь много разных причин. В большинстве случаев блокада лимфатических узлов приводит к увеличению лимфатического давления. Из-за повышенного давления в сосудах лимфа из лимфатических каналов поступает в окружающие ткани. В редких случаях лимфедема вызвана измененным составом лимфы. Другие причины включают повреждение генетической информации или общие заболевания, связанные с застоем венозной крови.
Первичная лимфедема развивается без очевидных причин или из-за мальформации (врожденной аномалии) лимфатической системы. В зависимости от причины первичная лимфедема может присутствовать от рождения или развиваться в течение жизни.
Первичная наследственная лимфедема вызвана наследственным расстройством развития. В результате у пациента имеется слишком мало лимфатических сосудов или они сильно деформированы, поэтому неспособны выполнять свою функцию. Первичная форма часто затрагивает ноги с обеих сторон и обостряется во время менструации у женщин.
Основные виды первичной лимфедемы:
- наследственная лимфедема I типа (синдром Нонне-Милроя): врожденная аномалия лимфатической системы, которая вызывает врожденную лимфедему;
- наследственная лимфедема II типа (синдром Мейжа): обычно развивается только в период полового созревания. Девочки страдают от заболевания гораздо чаще, чем мальчики. Другие симптомы включают карликовость, избыточный вес и умственную отсталость.
Первичная лимфедема, причину которой не удаётся выявить, возникает главным образом в результате изменений в лимфатических сосудах. Заболевание развивается в возрасте от 15 до 20 лет. В 50% случаев лимфедема ограничена одной ногой. Женщины более часто страдают от заболевания, чем мужчины.
Лимфедема, которая вызвана различными приобретенными причинами (например, заболеваниями, травмами) называется вторичной. Основные факторы риска развития вторичной лимфедемы:
- травмы или растяжения руки, ноги, груди, а также шрамы различного происхождения;
- удаление новообразования молочной железы (после мастэктомии);
- ожирение: повышенный риск возникновения вторичной лимфедемы после удаления рака молочной железы при ожирении увеличивается на 40-60%.
Не только состояние после удаления рака молочной железы рассматривается как причина вторичной лимфедемы. Различные формы рака также могут играть определенную роль в развитии лимфедемы: болезнь Ходжкина или некоторые лейкозы.
Другие причины вторичной лимфедемы:
- застой венозной крови;
- воспаление лимфатических сосудов (так называемый лимфангит);
- хроническая сердечная недостаточность;
- портальная гипертензия;
- периферическая сосудистая хирургия;
- липэктомия (удаление избытков жировой ткани);
- ожоги;
- укусы насекомых;
- внешнее давление;
- инфекция простого герпеса может вызвать лимфангит и результирующую лимфедему;
- паразитарные заболевания(филяриоз и др.).
Осложнения
Если своевременно лечиться, лимфедема не вызывает осложнений.
Нелеченая лимфедема часто приводит к различным осложнениям: в дополнение к отеку мягких тканей открываются каналы в кожном покрове, позволяющие бактериям проникать в подкожное пространство. Если заболевание стремительно развивается, могут возникать серьезные повреждения кожи. Если отек возникает в мошонке, она может значительно увеличиваться в размерах. Мошоночная лимфедема может привести к эректильной дисфункции.
На более поздних стадиях лимфедема вызывает сильное воспаление и раздражение кожи. На пораженных участках формируются волдыри, корочки и экзема. Кроме того, часто возникают нарушения обмена веществ в ткани пораженной конечности. В худшем случае могут возникать эрозии или язвы различной степени тяжести.
К осложнениям лимфедемы относятся также гиперкератоз, рожистое воспаление, лимфоангиосаркома, рецидивы лимфангита, тромбоз глубоких вен. У некоторых пациентов может развиться белковая недостаточность. Осложнения после операции распространены и включают гематомы, некроз кожи и обострение отека стопы или руки.
Профилактика
Предупредить развитие заболевания можно, подбирая удобное и не сковывающее движения нижнее белье, обувь. При этом не рекомендуется ходить босиком в общественных местах, например, на городских пляжах. Также стоит соблюдать правила личной гигиены, регулярно проходить обследование у врача, а в случае возникновения любых признаков заболевания немедленно обращаться к нему за консультацией.
Лимфедема – серьезное заболевание, которое сложно поддается коррекции, между тем благодаря правильному лечению замедляет свое течение. Важно просто своевременно его выявить и прислушаться к рекомендациям специалиста.
Лотин Александр, врач, медицинский обозреватель
8, всего, сегодня
(44 голос., средний: 4,68 из 5)
Понижены тромбоциты в крови у взрослых: что это значит
Гемофилия: причины, признаки, лечение
Похожие записи
Лечение народными методами
Лечение лимфедемы необходимо начинать только после посещения квалифицированного специалиста и сдачи соответствующих анализов.
Основной курс лечения, по рекомендации врача, может дополняться народными средствами. На ранней стадии развития заболевания это даёт отличные результаты. Однако чтобы использовать любые методы лечения, нужно знать причины, которые спровоцировали прогрессирование патологии. В противном случае даже народные средства в виде отваров и примочек могут только усугубить положение дел.
Народные средства для лечения лимфостаза:
- фитоотвары;
- примочки;
- компрессы.
Народные средства для лечения недуга можно использовать только в тандеме с курсом лечения, который пропишет врач. Все рецепты подбираются строго индивидуально, так как не всегда то, что помогло одному человеку, так же эффективно поможет и другому.
Классификация лимфедемы
Выделяют два типа лимфедемы:
- Первичная (врожденная) лимфедема, обусловлена врожденной патологией лимфатических сосудов, как правило, развивается в детстве и юности (80% больных – девочки в возрасте до 18 лет). Чаще симметрично поражает нижние конечности, реже – верхние. В 6% случаев наблюдается наследственная лимфедема (синдром Нонне-Милроя, синдром Мейжа). У остальных пациентов первичная лимфедема развивается из-за врожденной аплазии или гипоплазии лимфатических сосудов. Компенсированная первичная лимфедема нередко быстро прогрессирует после беременности, травмы или перенесенной инфекции мягких тканей.
- Вторичная (приобретенная) лимфедема обусловлена перенесенным инфекционным процессом (чаще всего рожистым воспалением), травмой, ожогом, хирургическим вмешательством, связанным с удалением или повреждением лимфатических узлов. Наиболее остро выражена, если затруднение оттока лимфы сочетается с нарушением венозного оттока (при облучении или экстирпации паховых и подмышечных лимфатических узлов). Вторичная лимфедема наблюдается чаще первичной.
Осложнение лимфедемы
Из-за лимфедемы может нарушаться питание в тканях. Кожа начинает трескаться, образовываются язвы, между пальцами появляются лимфатические свищи. Лимфедема может осложняться рожей. Если заболевание длится долгое время, может возникнуть лимфоангиосаркома.
Лечение лимфедемы
Если в мягких тканях нет изменений, возможно, использовать консервативное лечение. Пациент обязательно должен придерживаться специальной диеты, выполнять лечебную физкультуру, возможно, понадобятся процедуры – физиотерапевтические и бальнеологические. Чтобы уменьшить объем конечности, которая поражена, нужно носить специальный бандаж, переменную аппаратную пневмокомпрессию, лимфодренаж.
С помощью комплексного лечения, можно остановить прогрессирование лимфедемы.
В тяжелых случаях применяют хирургическую операцию, для этого могут окрашивать лимфатические сосуды, если это сделать заранее, можно привести в норму лимфатические отток. После длительно лечения можно уменьшить отек кожи и наладить подкожную клетчатку.
Лимфостаз нижних конечностей у детей
Причиной лимфостаза нижних конечностей у детей чаще всего является врожденная патология строения лимфатической системы (недоразвитость клапанного аппарата, повышенная растяжимость и истончение стенок лимфатических сосудов). Неполноценно сформированные лимфатические сосуды не в состоянии полноценно функционировать и отводить лимфу от подкожной клетчатки и мышц нижних конечностей.
В раннем возрасте у детей неправильно развитая лимфатическая система обычно все же справляется со своими функциями. Однако по мере роста и развития ребенка, увеличения его физической активности начинают появляться мягкие лимфатические отеки. Они наиболее выражены к концу дня, а утром, после ночного сна, исчезают.
С началом полового созревания в организме происходит гормональная перестройка, на фоне которых состояние неправильно сформированных лимфатических сосудов еще больше ухудшается. В результате этого лимфатический отек нижних конечностей быстро нарастает, становится постоянным. Если не будет начато лечение, у ребенка развивается слоновость, появляются длительно незаживающие трофические язвы.
Стадии заболевания
Симптомы лимфостаза нижних конечностей напрямую связаны со степенью его прогрессирования. Так, выделяют 3 стадии: первая, вторая и третья.
- Начальная стадия (обратимая, лимфедема).Это легкий отек, который возникает чаще к вечеру или после физических нагрузок, причина – переутомление. Полностью исчезает к утру после полноценного отдыха и к концу дня снова появляется. Область локализации – голеностопный сустав, основания пальцев ног. Отечность не проявляется болевыми ощущениями, кожа в месте опухания приобретает бледный оттенок и образуются складки при пальпации.
- Вторая стадия (необратимая, фибредема). На 2 степени признаки совершенно иные, связно это с стремительным прогрессированием. В отличии от 1-й степени, область поражения поднимается выше, кожа складки не образует и отечность сопровождает больного 24/7. Отдых не помогает. Начинается болезненность в месте опухания. Кожные покровы меняют цвет, становятся темнее, приобретая синеву. Кожа в области отека ослабевает и любые механические повреждения приводят к образованию ран и язв. Переутомление конечностей даже в процессе обычного стояния приводит к судорожным состояниям.
- Последняя стадия (слоновость, элефантиаз, элефантизм).Самая тяжелая форма лимфостаза с ярковыраженной симптоматикой. Слоновостью названа по причине значительного увеличения ног и изменения характера кожного покрова – темный цвет, грубость. Наблюдаются значительные функциональные нарушения ног – из-за больших объемов в коленном суставе они уже не сгибаются. Кроме локальных симптомов могут наблюдаться и другие проявления: общее ослабленное состояние организма, постоянные головные боли, белый налет на поверхности языка, суставная болезненность, нарушения концентрация внимания.
В клиническом течении лимфостаза нижних конечностей выделяют три стадии:
- Преходящий мягкий отек.
- Необратимый отек (фибредема).
- Слоновость (фиброз, кисты).