Современная медицина стремительно развивается. Такие болезни, которые раньше считались неизлечимыми, сегодня довольно успешно вылечиваются. Например, синдром Стивенса-Джонсона, или как ещё называют болезнь – злокачественная экссудативная эритема. Это довольно сложное заболевание, в процессе которого замедленные системные аллергические реакции нарушают полноценное функционирование всего организма. Кожа поражается разными по размерах язвами, слизистые оболочки опухают, а в некоторых случаях поражаются и оболочки внутренних органов человека.
Согласно статистическим данным синдром Стивенса-Джонсона у детей чаще всего возникает в возрастной категории от 3 до 14 лет. Очагом развития выступают разнообразные заболевания. Зарегистрированы также случаи развития болезни до 3-летнего возраста ребёнка. Патология синдрома у них особенно тяжело протекает.
Причины
Причины появления синдрома Стивена Джонсона можно поделить подгруппы:
- медикаментозные препараты.
Острая аллергическая реакция возникает когда попадает в организм медикамент. Основные группы вызывающие синдром Стивена Джонсона: антибиотики пенициллинового ряда, не стероидные противовоспалительные средства, сульфаниламиды, витамины, барбитураты, героин; - инфекции.
В таком случае фиксируется инфекцыонно-аллергическая форма синдрома Стивена Джонсона. Аллергенами выступают: вирусы, микоплазмы, бактерии; - болезни онкологической сферы
; - идиопатическая форма
синдрома Стивенса Джонсона. В такой ситуации четких причин нельзя определить.
Общая информация
Синдром Стивенса-Джонсона — это тяжелое буллезное поражение кожного покрова и слизистых аллергической природы. Протекает синдром Стивенса-Джонсона на фоне острого состояния больного с вовлечением мочеполовой системы, зрительных органов и слизистой ротовой полости.
Причины:
Токсико-аллергическая реакция на некоторые медикаменты:
- антибиотические препараты пенициллинового ряда до 55%;
- нестероидные антивоспалительные средства до 25%;
- противоэпилептические лекарства, вакцины, наркотики и им подобные до 18%
- сульфаниламиды до 10%;
- витаминные комплексы и иные медикаменты, которые оказывают воздействие на обменные процессы в организме до 8%.
Это самые общераспространенные причинно-значимые медицинские препараты.
Инфекционные детонаторы. Выделяют аллергическую форму при связи с патогенными микробами, риккетсиями, микоплазмами, разнообразными энтеробактериальными носителями, протозойными и грибковыми инфекциями.
Онкология.
Фиксируется практически в 25-50 процентов случаев первичный синдром Стивенса-Джонсона.
Клиническая картина
Синдром Стивена Джонсона появляется в молодом возрасте от 20 до 40 лет, но бывают моменты, когда такое заболевание диагностируется в новорожденных детей. Чаще всего болеют мужчины, нежели женщины.
Первые симптомы поражают инфекцией систему верхних дыхательных путей. Начальный продромальный период продлевается до двух недель и систематизируется лихорадочным состоянием, сильной слабостью, кашлем, появляются головные боли. В редких случаях вызывается рвота, диарея.
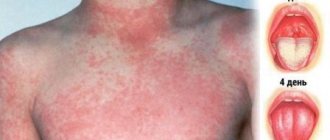
Кожные покровы и слизистые полости рта у детей и взрослых поражается моментально в течении пяти дней, место локализации может быть какое угодно, но чаще всего возникает сыпь на локтях, коленях, личике, органах половой системы и всех слизистых оболочках.
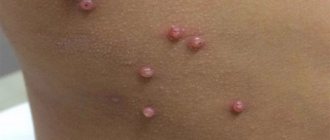
При синдроме Стивена Джонсона возникают отечные, уплотненные папулы темно розовой окраски, круглой формы диаметр которых равняются от одного до шести сантиметров. Различают две зоны: внутренняя и наружная. Внутренняя характеризуются серовато-синим цветом, в средине появляется пузырь внутри которого содержится серозная жидкость. Наружная появляется в красном цвете.
В полости рта, на губах, щеках у детей и взрослых Синдром Стивенса Джона проявляется разбитой эритемой, пузырями, эрозийными участками желтовато-серой окраски. При раскрытии пузырей образуются кровоточивые ранки; губы, десна опухают, болят, покрываются геморрагическими корками. Сыпь на всех участках кожи ощущается жжением, зудом.
В моче выводной системе поражаются слизистые и проявляется кровотечениями из моче выводных путей, осложнением уретры у мужчин, а у девушек проявляется вульвовагинит. Поражаются также глаза, в таком случае прогрессирует блефороконъюктивит, который часто приводит к полной слепоте. Редко, но возможно развитие колита, проктита.
Существуют также общие симптомы: лихорадочное состояние, головные и суставные боли. Злокачественная экссудативная эритема развивается у людей старше сорока лет, острого и очень быстрого течения, сердечные сокращения становятся частыми, гипергликемия. Симптомы при поражении внутренних органов, а именно их слизистых оболочек проявляются в виде стеноза пищевода.
Окончательный летальный исход при синдроме Стивена Джонсона отмечается в десяти процентах. Полная потеря зрения после перенесенного тяжелого кератита вызванным синдромом Стивена Джона, наблюдается у пяти – десяти больных.
Многоформная экссудативная эритема диагностируется вместе из синдромом Лайела. Она проводится между ними. В этих обоих болезнях первичные поражения похожие. Еще могут быть схожими с системными васкулитами.
Характеристика заболевания
Об этом синдроме впервые было упомянуто в 1922 году. Название он получил от автора, который описал основные признаки заболевания. Оно может появиться в любом возрасте, однако чаще у людей старше 20 лет.
В целом, это заболевание кожи и слизистых оболочек человеческого организма, вызванное аллергией. Оно представляет ту форму, когда клетки эпидермиса начинают отмирать, как результат – отделяясь от дермы.
Синдром Джонсона – это злокачественная экссудативная эритема, способная привести к смерти. Состояние, которое вызвано синдромом, угрожает не только здоровью, но и жизни. Опасно оно тем, что все симптомы появляются в считанные часы. Можно сказать, что это токсическая форма заболевания.
Протекает этот синдром не как обычная аллергическая реакция. На слизистых образовываются пузырьки, которые в буквальном смысле слова, облепляют горло, половые органы, кожу. Человек может из-за этого задыхаться, отказываться от приёма пищи, т.к. это очень больно, глаза могут слипаться, закисать, а затем пузырьки наполняются гноем. И нужно сказать, что такое состояние для человека очень опасно.
Больной Симптом Стивенса Джонсона находится в состоянии лихорадки, само заболевание прогрессирует молниеносно – повышение температуры тела, боль в горле. Всё это только начальные симптомы. Это очень похоже на простуду или ОРВИ, поэтому многие просто не обращают внимания и не подозревают о том, что вот уже пора лечить больного.
Однако дальше состояние человека только усугубляется. Сыпь по всему телу и на слизистых оболочках перерастает в незаживающие эрозии, из которых постоянно сочится кровь. Плюс всё это провоцирует фиброзный налёт.
Зачастую поражение кожи происходит не на одном участке тела, а позже и вовсе все высыпания сливаются воедино. Прогрессируя, заболевание провоцирует отслойку кожи.
Однако медики констатируют, что это патологическое состояние весьма редкое и склонны к патологии всего 5 человек из миллиона населения. По сей день, наука изучает механизм развития, профилактику и лечение Синдрома. Это важно, поскольку людям с этим заболеванием требуется неотложная помощь квалифицированных специалистов и особый уход.
Видео: Жуткая реальность о синдроме Стивенса-Джонсона
Синдром Стивенса-Джонсона — очень тяжелое кожное заболевание, злокачественный тип экссудативной эритемы, при котором на коже появляется сильное покраснение. В это же время на слизистых и коже появляются крупные волдыри. Воспаление слизистой рта мешает закрывать рот, принимать пищу, пить. Сильная боль провоцирует усиленное слюнотечение, затруднение дыхания.
Воспаление, появление пузырей на слизистых мочеполовой системы затрудняет естественные отправления. Мочеиспускание и половые акты становятся очень болезненными.
Чаще всего синдром Стивенса-Джонса возникает как ответная аллергическая реакция на прием антибиотиков или препаратов, предназначенных для лечения бактериальных инфекций. Представители медицины склоняются к тому, что склонность к заболеванию передается по наследству.
Причиной обострения могут быть, считают ученые, несколько факторов.
Чаще всего синдром Стивенса-Джонса возникает как ответная аллергическая реакция на прием антибиотиков или препаратов, предназначенных для лечения бактериальных инфекций. Реакцию могут вызвать средства от эпилепсии, сульфаниламиды, нестероидные обезболивающие. Многие наркотики, особенно синтетического происхождения, также влияют на появление симптомов, характеризующих синдром Стивенсона Джонсона.
Инфекционные заболевания (грипп, СПИД, герпес, гепатит) тоже могут спровоцировать злокачественную форму экссудативной эритемы. Грибки, микоплазмы, бактерии, попавшие в организм, способны спровоцировать аллергическую реакцию
Наконец, симптомы очень часто регистрируется при наличии онкологических заболеваний.
Чаще других синдром Стивенса Джонсона проявляется у мужчин от двадцати до сорока лет, хотя заболевание регистрировалось у женщин, детей до полугода.
Так как болезнь относится к аллергиям мгновенного типа, то развивается она очень быстро. Начинается с сильного недомогания, появления нестерпимой боли в суставах, мышцах, резким повышением температуры.
Через несколько часов (реже — дней) кожа покрывается серебристыми пленками, глубокими трещинами, кровяными сгустками.
В это время появляются пузыри на губах и глазах. Если изначально аллергическая реакция на глазах сводится к их сильному покраснению, то позже могут появиться язвы, гнойные пузыри. Воспаляется роговица, задние отделы глаза.
Синдром Стивенса-Джонсона может поразить половые органы, вызывая цистит или уретрит.
Для постановки диагноза необходим общий анализ крови. Обычно при наличии заболевания он показывает очень высокий уровень лейкоцитов, быстрое оседание эритроцитов.
Кроме общего анализа необходимо учесть все препараты, вещества, пищу, которую принимал больной.
Лечение синдрома обычно предусматривает внутривенное переливание плазмы крови, препаратов, очищающих организм от накопившихся токсинов, введение гормонов. Чтобы предотвратить развитие инфекции в язвах, назначают комплекс противогрибковых и антибактериальных лекарств, растворы антисептиков.
Очень важно соблюдать жесткую диету, назначенную врачом, пить много жидкости.
Статистически установлено, что при своевременном обращении к специалисту, лечение заканчивается вполне удачно, хотя занимает много времени. Терапия обычно длится 3-4 месяца.
Если заболевший не начал получать медикаментозное лечение в первые дни заболевания, то синдром Стивенса-Джонсона может привести к летальному исходу. 10% заболевших погибают из-за поздно начатого лечения.
Иногда после лечения, особенно, если болезнь проходила в тяжелой форме, на коже могут остаться рубцы или пятна. Не исключено появление осложнений в виде колита, дыхательной недостаточности, нарушения функционирования мочеполовой системы, слепоты.
Данное заболевание абсолютно исключает самолечение, так как является потенциально смертельным.
Заболевания кожи и покровов могут носить чрезвычайно опасный характер и сопровождаться неприятными последствиями в виде других и летального исхода. Чтобы этого не происходило, важна своевременная диагностика каждого недуга и быстрая квалифицированная помощь. Одним из таких явлений выступает синдром Стивенса-Джонсона, фото
которого представлено в статье. Данный недуг поражает и с трудом поддается лечению, особенно на поздних стадиях. Рассмотрим особенности его клинического течения и методы терапевтического вмешательства, чтобы устранить неполадки и оздоровить организм.
Синдром Стивенса-Джонсона что это такое
Заболевание синдром Стивенса-Джонсона (код МКБ 10) представляет собой опасную токсическую форму недуга, характеризующуюся отмиранием клеток эпидермиса и их последующим отделением от дермы. Течение данных процессов влечет образование в области слизистых оболочек рта, горла, половых органов и некоторых других участках кожи пузырьков – основных симптомов заболевания
. Если это случилось во рту, больному человеку становится трудно кушать и больно закрывать рот. Если болезнь поразила глаза, они становятся чрезмерно больными, покрываются опухолью и гноем, что приводит к слипанию век.
При поражении заболеванием половых органов наблюдаются затруднения мочеиспускания.
Картина сопровождается внезапным стартом прогрессирования болезни, когда у человека повышается температура, начинает болеть горло, и может возникать лихорадочное состояние. По причине сходства заболевания с обычной простудой диагностика на начальной стадии затруднительна. чаще всего возникает на губах, языке, небе, зеве, дужке, гортани, половых органах. Если вскрыть образования, останутся незаживающие эрозии, из которых сочится кровь. Когда происходит их слияние, они превращаются в кровоточащую область, и часть эрозий провоцирует фиброзный налет, что ухудшает внешний вид пациента и усугубляет самочувствие.
Ошибки при лечении
- Ни в коем случае нельзя начинать лечение с маленьких доз кортикостероидов, а также нельзя после окончания лечения долго еще применять их.
- Если инфекционное заболевание не присоединилось вообще не стоит применять антибиотики. В алгоритме лечения не должны присутствовать антибиотики пенициллинового ряда и витаминные препараты. Они считаются сильными аллергенами.
- Лечение синдрома Стивенса Джонсона похоже к стандартному лечению аллергии, но так как это более тяжелое заболевание необходимо сразу обращаться к врачу и он уже назначает каждому пациенту индивидуальное лечение.
Синдром Лайелла и Стивенса Джонсона отличие
Оба явления характеризуются тем, что кожа и слизистые оболочки заметно повреждены, а также образуется болезненность, эритема, отслоение. Поскольку заболевание влечет заметные поражения во внутренних органах, больной может «закончить» смертельно. Оба синдрома имеют отношение по классификации к наиболее тяжелым формам недугов, однако могут провоцироваться различными факторами и причинами.
- По частоте заболевания, на синдром Лайелла приходится до 1,2 ситуаций на 1 000 000 человек за год, а для рассматриваемого заболевания – до 6 случаев на 1 000 000 людей за аналогичный период.
- Есть также различия в причинах поражения. ССД возникает в половине ситуаций из-за приема лекарственных средств, но возникают ситуации, при которых выявление причины невозможно. СЛ в 80% проявляется на фоне лекарств, а на 5% случаев приходится отсутствие мер по лечению. К другим причинам можно отнести химические соединения, воспаление легких и вирусные инфекционные процессы.
- Локализация поражения также предполагает несколько различий между синдромами обоих типов. Эритема образуется в области лица и конечностей, спустя несколько суток образование обретает сливной характер. При ССД преимущественно появляется поражение на туловище и лице, а при втором заболевании наблюдается поражение генерального типа.
- Общая симптоматика недугов сходится и сопровождается лихорадкой, повышением температуры, возникновением болезненных ощущений. Но при СЛ всегда повышается этот показатель после отметки в 38 градусов. Также наблюдается повышение состояния тревожности больного и ощущение сильных болей. Почечная недостаточность – фон для всех этих недугов.
Четких определений данных недугов до сих пор не имеется, многие относят синдром Стивенса-Джонсона, фото которого представлено в статье, к тяжелой форме полиморфной эритемы, в то время как второе заболевание предпочитают считать наиболее осложненной формой ССД. Оба недуга в развитии могут стартовать с образования эритемы в области радужки, но при СЛ распространение явления происходит намного быстрее, в результате образуется некроз, и отслаивается эпидермис. При ССД отслаивание слои происходит менее чем на 10% телесного покрова, во втором случае – на 30%. В общем и целом, оба недуга схожи, но и различны, все зависит от особенностей их проявления и общих показателей симптоматики.
Синдром Стивенса-Джонсона причины возникновения
Синдром Стивенса-Джонсона, фото которого можно посмотреть в статье, представлено острым буллезным поражением в области кожи и слизистых оболочек, при этом явление имеет аллергическое происхождение и особую природу. Недуг протекает в рамках ухудшения состояния заболевшего человека, при этом слизистая полость рта вкупе с половыми органами и мочевыделительной системой постепенно вовлекаются в данный процесс.
Общие причины возникновения заболевания
Развитие ССД обычно имеет предшественника в виде аллергии немедленного характера. Можно отметить 4 разновидности факторов, оказывающих влияние на старт развития болезни.
- Агенты инфекционного типа, поражающие органы и усугубляющие общее течение болезни;
- Прием определенных групп лекарственных препаратов, которые провоцируют наличие этого заболевания у детей;
- Злокачественные явления – опухоли и новообразования доброкачественного типа, обладающие особой природой;
- Причины, которые не могут быть установлены в связи с недостаточным количеством медицинских сведений.
У деток явление возникает как последствие вирусных болезней, в то время имеет другую природу и явную обусловленность применением медицинских средств или наличием злокачественных опухолей и явлений. Что касается маленьких деток, то в качестве провоцирующих факторов выступает большое количество явлений.
- Герпес;
- гепатит;
- корь;
- грипп;
- ветрянка;
- бактерии;
- грибки.
Если рассматривать влияние медикаментов на детский организм, можно отвести роль антибиотикам и нестероидным средствам, направленным против воспалительного процесса. Если рассматривать оказание влияния злокачественными опухолями, можно выделить лидерство карциномы. Если из приведенных факторов ни один не имеет отношения к течению заболевания, речь ведется об ССД.
Детализация информации
Первые сведения о синдромы были освещены в 1992 году, с течением времени заболевание стало описанным более детально и оснащено названием в честь фамилий авторов, которые глубинно изучили и познали его природу. Недуг протекает крайне тяжело и представляет собой другое название – злокачественная экссудативная эритема
. Недуг имеет отношение к дерматитам буллезного типа – наряду с СКВ, . Главное клиническое течение заключается в том, что на коже и слизистых оболочках появляются пузыри.
Если рассматривать распространенность недуга, то можно отметить, что столкнуться с ним можно в любом возрасте, обычно заболевание ярко проявляется в 5-6 лет. Но крайне редко можно встретить болезнь в первые три года жизни младенца
. Многие авторы-исследователи выявили, что наиболее высокая заболеваемость присутствует среди мужской аудитории населения, что включает их в группу риска. которой можно посмотреть в статье, также сопровождается рядом других симптомов.
Причины возникновения
Основной причиной возникновения синдрома Стивенса-Джонсона является развитие аллергической реакции в ответ на прием антибиотиков и других антибактериальных препаратов. В настоящее время весьма вероятным считается наследственный механизм развития патологии. В результате генетических нарушений в организме происходит подавление его естественной защиты.
В основе заболевания лежат интоксикация организма больного и развитие в нем аллергических реакций. Патологию некоторые исследователи склонны рассматривать как злокачественно протекающую разновидность многоморфной экссудативной эритемы.
Данная патология всегда развивается у больного очень быстро, стремительно, так как по сути является аллергической реакцией немедленного типа. Вначале появляются сильнейшая лихорадка, боли в суставах и мышцах. В дальнейшем, спустя всего лишь несколько часов или сутки, выявляется поражение слизистой оболочки полости рта.
Появляются также дефекты в области красной каймы губ. Поражение глаз протекает по типу конъюнктивита (воспаления слизистых глаз), однако воспалительный процесс здесь носит чисто аллергический характер. В дальнейшем может присоединяться и бактериальное поражение, вследствие чего заболевание начинает протекать более тяжело, состояние больного резко ухудшается.
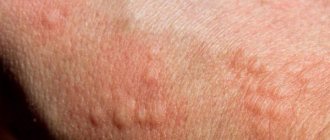
Очаги поражения очень часто могут захватывать также половые органы, что проявляется в виде уретрита (воспаление мочеиспускательного канала), баланита, вульвовагинита (воспаление женских наружных половых органов). Иногда вовлекаются слизистые оболочки в других местах.В результате поражения кожи на ней образуется большое количество пятен покраснения с расположенными на них возвышениями над уровнем кожи по типу волдырей.
После вскрытия пузырей на их месте остаются дефекты кожи ярко-красного цвета, которые затем покрываются корками. В основном очаги поражения располагаются на туловище больного и в области промежности. Очень выражено нарушение общего состояния больного, которое проявляется в виде сильной лихорадки, недомогания, слабости, утомляемости, головной боли, головокружения.
При проведении общего анализа крови выявляют повышенное содержание лейкоцитов, появление их молодых форм и специфических клеток, ответственных за развитие аллергических реакций, повышение скорости оседания эритроцитов. Данные проявления очень неспецифичны и возникают практически при всех заболеваниях воспалительного характера. При биохимическом исследовании крови возможно обнаружение повышения содержания билирубина, мочевины, ферментов аминотрансфераз.
Нарушается свертывающая способность плазмы крови. Это связано со снижением содержания белка, ответственного за свертываемость, — фибрина, что, в свою очередь, является следствием повышения содержания ферментов, осуществляющих его распад. Общее содержание белка в крови также становится значительно сниженным.
Для постановки правильного диагноза при синдроме Стивенса-Джонсона необходимо как можно более полно опросить больного об условиях его жизни, характере питания, принимаемых лекарственных средствах, условиях труда, заболеваниях, особенно аллергических, у родителей и других родственников. Детально выясняются время начала заболевания, действие на организм разнообразных факторов, предшествовавших ему, особенно прием лекарственных препаратов.
В основном применяются препараты гормонов коры надпочечников в средних дозировках. Они вводятся больному до тех пор, пока не наступит стойкого значительного улучшения состояния. Затем дозировку препарата начинают постепенно понижать, а через 3-4 недели его полностью отменяют. У некоторых больных состояние является настолько тяжелым, что принимать препараты самостоятельно через рот они не способны.
В этих случаях гормоны вводятся в жидких формах внутривенно. Очень важными являются процедуры, которые направлены на выведение из организма циркулирующих в крови иммунных комплексов, представляющих собой антитела, связанные с антигенами. Для этого применяют специальные препараты для внутривенного введения, методы очистки крови в виде гемосорбции и плазмафереза.
Также применяются препараты, принимаемые через рот, способствующие выведению токсических веществ из организма через кишечник. С целью борьбы с интоксикацией ежедневно в организм больного должно быть введено различными путями не менее 2-3 л жидкости. При этом следят, чтобы весь данный объем своевременно выводился из организма, так как при задержке жидкости не вымываются токсины и могут развиваться достаточно тяжелые осложнения. Понятно, что полноценное осуществление данных мероприятий возможно только в условиях палаты интенсивной терапии.
Довольно действенным мероприятием является внутривенное переливание больному растворов белков и человеческой плазмы. Дополнительно назначаются препараты, содержащие кальций, калий, противоаллергические лекарственные средства. Если очаги поражения очень большие, состояние больного достаточно тяжелое, то всегда существует риск развития инфекционных осложнений, предотвратить который можно путем назначения антибактериальных средств в сочетании с противогрибковыми препаратами.
Как уже указывалось, 10% всех больных с синдромом Стивенса-Джонсона погибают в результате присоединения тяжелых осложнений. В остальных случаях прогноз заболевания достаточно благоприятный. Все определяется тяжестью течения самого заболевания, наличием тех или иных осложнений.
- Симптомы, похожие на инфекции верхних дыхательных путей, такие как лихорадка {amp}gt; 39 ° C, боль в горле, озноб, кашель, головная боль, боль во всем теле
- Целевые поражения. Эти поражения, которые темнее посередине, окруженные более светлыми областями, считаются диагностическими
- Болезненная красная или пурпурная сыпь, волдыри на коже, области рта, глазах, ушах, носу, половых органах. По мере прогрессирования заболевания вялые пузырьки могут сливаться и разрываться, тем самым вызывая болезненные болячки. В конечном итоге верхний слой кожи образует корку.
- Опухоли лица, опухшие губы, покрытые язвами, язвы во рту.Язвы в горле вызывают трудности при глотании, может появиться диарея, вызывающая обезвоживание
- Набухание, отек век, воспаление конъюнктивы, светочувствительность, когда глаза чувствительны к свету
Интересно, что от времени воздействия пусковой причины и до полного развития всех признаков синдрома Стивенса-Джонсона может пройти как 1 день, так и несколько недель. Все будет зависеть непосредственно от уровня реактивности иммунной системы человека: чем в более «подстегнутом» состоянии она находится, тем быстрее появится синдром Стивенса-Джонсона.
Симптоматика при синдроме Стивенса-Джонсона имеет свои коронные, основные проявления и дополнительные признаки.
Основными проявлениями, конечно же, будут поражения кожи. На коже возникают определенные локализованные поражения — буллы или пузыри. Основным их признаком будет то, что если к ним прикоснуться любым предметом, то кожа немедленно начнет отслаиваться. Но эти пузыри появляются далеко не сразу. Сначала на отдельных участках кожи появятся зуд и сыпь, в которой будут одновременно и пятна, и возвышающиеся элементы-папулы. Такую сыпь еще называют кореподобной, потому что она сходна с таковой при проявлении кори.
Затем эта сыпь постепенно превращается пузыри с вялой, вваливающейся внутрь крышкой. Кожа рядом и из этих пузырей может отходить целыми пластами, как при сильном ожоге. Под сошедшей кожей обнаруживается красная поверхность, которая может мокнуть.
Первые элементы кожных поражений при синдроме Стивенса-Джонсона появляются на лице и конечностях. Через несколько дней они распространяются и сливаются. Но, и это важный диагностический признак — практически не поражаются волосистые участки головы и ладони с подошвами. Самые сильные проявления синдрома Стивенса-Джонсона будут находиться именно на конечностях и туловище.
Поражения кожи при синдроме Стивенса-Джонсона крайне большие. Они могут имитировать картину, как будто кожа поражена ожогом минимум 2-й степени. Наиболее сильно страдают те участки кожного покрова, которые подвержены воздействию давления и трения одежды.
Но если вовремя и правильно назначить лечение, то пораженные участки восстанавливаются. Их полное заживление займет около 3-х недель. И здесь опять следует помнить о том, что участки, подверженные давлению и участки покровов естественных отверстий будут заживать дольше.
- Рекомендуется немедленная отмена приема препарата, спровоцировавшего развитие заболевания, увеличивает выживаемость при коротком периоде его полувыведения.
- Рекомендуется механическая деструкция ранних синехий в случае их формирования.
Синдром Стивенса-Джонсона симптомы фото
ССД – болезнь, оснащенная острым течением начала и стремительным развитием в плане симптомов.
- Вначале можно выделить недомогание и возрастание температуры тела.
- Затем проявляются острые болевые ощущения в области головы, сопровождающиеся артралгией, тахикардией и мышечными недомоганиями.
- Большинство пациентом высказывают жалобы на боли в горле, рвоту и диарею.
- Пациент может страдать от приступов кашля, рвоты и появления пузырей.
- После вскрытия образований можно обнаружить обширные дефекты, которые покрыты белыми или желтыми пленками или корками.
- Патологический процесс вовлекает в себя покраснение губной каймы.
- Из-за серьезных болевых ощущений пациенты затрудняются пить и кушать.
- Наблюдается серьезный аллергический конъюнктивит, осложненный воспалительными процессами гнойного типа.
- Для некоторых заболеваний, в том числе для ССД, характерно возникновение эрозий и язв в области конъюнктивы. Может возникать кератит, блефарит.
- Заметно поражаются органы мочеполовой системы, а именно – их слизистые оболочки. Это явление поражает в 50% ситуаций, симптоматика проходит в форме уретрита, вагинита.
- Кожное поражение выглядит как внушительно большая группа возвышающихся образований, похожих на волдыри. Все они обладают багровым окрасом и могут достигать размерных показателей в 3-5 см.
- Токсический эпидермальный некролиз
может поражать многие органы и системы. Зачастую приводя к печальным последствиям и летальному исходу.
Период, в который образуются новые высыпания, продолжается несколько недель, а для полноценного заживления язв требуется 1-1,5 месяца. Болезнь может быть осложненной тем, что из мочевого пузыря сочится кровь, а также колитом, пневмонией, почечной недостаточностью. В ходе приведенных осложнений погибает порядка 10% больных людей, остальным удается вылечить недуг и начать вести полноценный привычный жизненный ритм.
Синдром Стивенса-Джонсона лечение у детей схема
Клинические рекомендации предполагают быстрое устранение недуга посредством предварительного изучения его природы. Прежде чем назначается лечение , проводится определенный диагностический комплекс. Он предполагает проведение детального осмотра пациента, проведение иммунологического обследования крови, биопсии кожным покровов. Если есть определенные показания, врач обязательно назначает полную рентгенографию легких и УЗИ мочеполовой системы, почек и биохимию.
Лечебные мероприятия
Заболевание синдром Стивенса-Джонсона, фото которого можно оценить в статье, представляет собой серьезный недуг, требующий соответствующего вмешательства со стороны специалистом. Систематические процедуры предполагают проведение мероприятий, нацеленных на снижение или устранение интоксикации, снятие воспалительного процесса и улучшение состояния пораженной кожи. Если имеют место быть хронические упущенные ситуации, могут назначаться препараты специального действия.
- Кортикостероиды – для предотвращения рецидивов;
- десенсибилизирующие средства;
- препараты устранения токсикоза.
Многие полагают, что необходимо назначать витаминное лечение – в частности, применение аскорбиновой кислоты и препаратов группы B, но это заблужение, поскольку применение данных препаратов может провоцировать ухудшение общего состояния здоровья. Побороть
Под названием СДД (синдром Лайелла и Джонсона) подразумевается тяжелое воспаление кожных покровов и слизистых оболочек – многоморфной эритемы. Открыта болезнь была в США в 1922 году. Описали её два педиатра Лайелл и Джонсон, в честь которых синдром получил свое название. Заболевание отличается острым ходом, с поражением слизистых и кожи не менее двух органов. В настоящее время синдром Лайелла и Стивенса Джонсона встречается во всем мире у людей преимущественно в возрасте старше сорока лет. С недавних пор заболевание стало диагностироваться у детей и даже младенцев.
Предпосылки к заболеванию:
1. Прием определенных лекарственных средств; Часто признаки синдрома Лайелла и Стивенса Джонсона возникают при передозировке лекарств. Встречаются случаи заболевания вследствие приема всего одной и правильной дозы лекарства. Большая часть случаев заболевания была спровоцирована приемом антибиотиков, чаще – при принятии антибиотиков из ряда пенициллина. Меньшая вероятность заболевания присутствует при приеме местных анестезирующих средств, сульфаниламидных лекарств, нестероидных препаратов противовоспалительного назначения. 2. Инфекционные болезни; Факторы повышенного риска – бактериальные и грибковые инфекции. Острая аллергическая реакция ССД может развиться после контакта с вирусами герпеса, ВИЧ, гриппа и гепатита. 3. Онкологические заболевания; 4. Идиопатическая форма. Это заболевание, причины которого специалистам не удалось выявить. Синдром Лайелла и Стивенса Джонсона может возникнуть по неизвестной причине.
Основные симптомы ССД
В большинстве случаев синдром начинается проявляться резкой болью в суставах. ССД представляет собой острую, или быструю форму аллергии, поэтому начинается неожиданно. Больной сначала может подумать, что страдает от респираторного заболевания. На этом этапе ощущается сильная непреходящая слабость, суставные боли, лихорадка. Заболевший человек может страдать от тошноты и рвоты. Начальное состояние при синдроме продолжается несколько часов или несколько дней. Затем проявляются сильные высыпания на слизистых оболочках и кожных покровах. Сыпь появляется в разных местах. Особенность синдрома – симметричные высыпания. Аллергическая реакция дает о себе знать сильным зудом и ощущением жжения. Сыпь локализуется по-разному. У большинства пациентов наблюдаются высыпания в области лица, тыльных сторон кистей и стоп, на коленных и локтевых сгибах. Чаще страдают слизистые оболочки во рту и чуть реже — глаза. Синдром Лайелла и Стивенса Джонсона определяется сыпью в форме папул, диаметром от двух до пяти миллиметров. Каждая папула зрительно делится на две части. В центре пузырька ясно определяется маленькая полость с кровью (геморрагическое содержимое) и белковой жидкостью (серозное вещество). Внешняя часть пузырька имеет ярко красную окраску. Папулы, которые образуются на слизистых оболочках, более болезненны. Они быстро лопаются, оставляя на месте болезненные эрозии с желтым нездоровым налетом. Поражение слизистых в интимных местах может привести у мужчин к проявлению стриктуры уретры и у женщин к развитию вагинита. При поражении глаз развивается блефароконъюктивит и другие заболевания глаз, ухудшающие зрение. При любой форме синдрома Лайелла и Стивенса Джонсона пациенты ощущают боли и нарастающее ощущение тревожности. Болезненность при сыпи на слизистых приводит к отказу от пищи.
Диагностика синдрома ССД
Обязательно составляется подробный и корректный анамнез. ССД является одной из тяжелых форм аллергической реакции, поэтому можно выявить некоторые закономерности в ранних аллергических проявлениях у заболевшего человека. Пациент должен предоставить лечащему врачу максимально полную информацию – рассказать, случались ли раньше аллергические реакции. Также врач должен знать, на какие именно вещества и насколько тяжело протекала аллергия. Лечащий врач назначает пациенту общий анализ крови, биохимическое исследование. Результаты анализов выявят в крови ферменты аминотрансфераз, билирубина и мочевины. Путем тщательного внешнего осмотра выявляется сила и характер аллергического поражения. Часто правильная постановка диагноза невозможна без сдачи имуннограммы. Это исследование направлено на поиск в крови антител специфического класса. Сама по себе диагностика синдрома Лайелла и Стивенса Джонсона не является архисложной задачей. Практически все назначаемые исследования преследуют цель исключить заболевания пузырчаткой или другими болезнями со схожими клиническими проявлениями. Как лечится ССД Выявление синдрома Лайелла и Стивенса Джонсона требует срочной медицинской квалифицированной помощи. В чем срочно нуждается больной до помещения в стационарное отделение? Проводятся следующие неотложные мероприятия: Катетеризация вены; Инфузионная терапия (вводятся солевые или коллоидные растворы для сокращения концентрации аллергенов в крови); Внутривенное введение преднизолона разовой дозой объемом в 60-150 мг; Вследствие выраженного отека слизистой гортани пациент переводится на аппарат искусственной вентиляции легких. После помещения пациента и стабилизации его состояния в отделении стационара ему назначается основное лечение. Лечащий врач пропишет анальгетики для обезболивания, глюкокортикостероидные препараты против воспаления. При инфицировании кожи или слизистых оболочек назначаются сильные антибиотики, кроме препаратов на основе пенициллина и витаминов. Осложнения, сопровождающие синдром Лайелла и Стивенса Джонсона, требуют проведения дополнительной терапии. Поражения кожи и слизистых обрабатываются антисептическими растворами и противовоспалительными мазями. Пациент должен получать гипоаллергенное питание, исключающее употребление всех видов рыбы, кофе, цитрусовых, меда и шоколада.
Синдром Стивенса-Джонсона — буллезное острое поражение слизистых и кожи, относящееся к аллергической природе. Обычно заболевание протекает на фоне тяжелых состояний с привлечением слизистой рта, мочеполовых органов и глаз. Диагностировать синдром Стивенса-Джонсона можно по тщательному осмотру пациента, исследованиям крови иммунологическим методом, благодаря биопсии кожи и коагулограммы. Учитывая разной степени тяжести показания заболевания, проводят рентген легких, УЗИ почек, УЗИ мочевого пузыря, биохимический анализ мочи, и конечно, консультацию у других специалистов. Лечение осуществляют методом экстракорпоральной гемокоррекции, посредством инфузионной терапии и терапии глюкокортикоидной. Назначают также антибактериальные препараты.
Первые данные о синдроме Стивенса-Джонсона были опубликованы только в 1922 году. С течением времени синдром Стивенса-Джонсона получил свое название в честь своих открывателей, именами которых впоследствии и назвали заболевание. Данный недуг — это вариант многоформной экссудативной эритемы, протекающей в тяжелом варианте. Также у заболевания есть второе название — злокачественная экссудативная эритема. Синдром Стивенса-Джонсона относится к буллезным дерматитам, точно также как и синдром Лайелла, аллергический контактный дерматит, пузырчатка, болезнь Хейли-Хейли, буллезный вариант СКВ и другое. Интересно, что общим симптомом всех выше перечисленных заболеваний, включая синдром Стивенса-Джонсона, является возникновение пузырей на поверхности кожи и на слизистых оболочках.
Синдром Стивенса-Джонсона выявляется в самом разном возрасте. Однако чаще всего встречается у людей от 20 до 40 лет, но очень редко в первые три года жизни ребенка. Распространенность синдрома Стивенса-Джонсона составляет от 0,5 до 5-6 случаев на 1 миллион людей в год. Многие исследователи отмечают, что заболевание больше присуще мужчинам.
Причины возникновения
Лекарства
Это самая распространенная причина. В течение недели после начала приема препарата происходит реакция, хотя она может случиться даже через месяц или два, например, при приеме противосудорожных препаратов. К синдрому особенно причастны следующие препараты:
- Антибиотики: Сульфонамиды или сульфамидные препараты, такие как котримоксазол;
- Пенициллины: амоксициллин, бакампициллин;
- Цефалоспорины: цефаклор, цефалексин;
- Макролиды, которые являются антибиотиками широкого спектра; действия: азитромицин, кларитромицин, эритромицин;
- Хинолоны: ципрофлоксацин, норфлоксацин, офлоксацин;
- Тетрациклины: доксициклин, миноциклин;
- Антиконвульсанты используются для лечения эпилепсии для предотвращения припадков.
Лекарства, такие как ламотриджин, карбамазепин, фенитоин, фенобарбитон, в частности, комбинация ламотриджина с вальпроатом натрия увеличивает риск синдрома Стивенса Джонсона.
- Аллопуринол, который используется для лечения подагры
- Ацетаминофен, считающийся безопасным лекарством для всех возрастных групп
- Невирапин,являющийся ненуклеозидным ингибитором обратной транскриптазы, используется для лечения ВИЧ-инфекции
- Нестероидные противовоспалительные препараты (НПВП) – это обезболивающие средства: диклофенак, напроксен, индометацин, кеторолак
Инфекции
Инфекции, которые могут предрасполагать, включают:
- Вирусные инфекции. С вирусами: свиной грипп, грипп, герпес-симплекс, вирус Эпштейна-Барра, гепатит А, ВИЧ связаны с SJS.
Чаще всего синдром Стивенса-Джонсона вызывается лекарственными веществами. Количество таких случаев равняется 85% из количества общей заболеваемости этим синдромом.
Основные препараты — возбудители синдрома Стивенса-Джонсона это, конечно же, антибиотики: сульфаниламидные антибиотики и антибиотики ряда цефалоспоринов. Также синдром Стивенса-Джонсона вызывает чрезмерное применения мазей, где содержится диклофенак натрия. Помимо этого таким же действием обладают препараты ряда карбамазепинов и антибиотиков — ампициллинов.
Поэтому крайне важно назначая терапию вышеперечисленными препаратами учитывать возможную чувствительность к ним организма и назначать чётко определённые дозы, не злоупотреблял их количеством.
Кроме антибиотиков, синдром Стивенса-Джонсона могут вызвать и специальные ряды противоэпилептических препаратов. Некоторые седативные вещества также можно поставить в ряд лекарств — провокаторов синдрома Стивенса-Джонсона.
Интересно, но у некоторых больных синдром Стивенса-Джонсона может возникать и без приёма вышеописанных лекарств. У очень небольшого процента больных данный синдром возникает вследствие инвазии бактерий, пищевых аллергенов, попаданию в организм патогенных химических соединений. Синдром Стивенса-Джонсона может даже развиваться после вакцинации, как результат усиленного аллергического ответа организма на новые и чужие ему вещества — антитела.
Аллергическая причина возникновения играет одну из ключевых ролей, благодаря которым возникает синдром Стивенса-Джонсона у детей. Как и большинство тяжёлых болезней, для маленького ребёнка этот синдром крайне мучителен. Младенцы при синдроме Стивенса-Джонсона имеют вид «ошпаренного кипятком» — настолько ужасны и масштабны некрозы кожи при этом синдроме у детей.
Основные патогенетические причины проявления синдрома Стивенса-Джонсона неизвестны до сих пор. Известно только, что в организме резко возрастает аллергическая активность. Активируются Т-лимфоциты, обладающие цитотоксическими способностями: эти клетки буквально нашпигованы активными веществами, которые могут разрушать чужеродные клетки.
Но все дело в том, что при синдроме Стивенса-Джонсона вся агрессивная активность нацелена на свои же структуры организма, а именно на кожу. Эти токсичные лимфоциты атакуют составные части кожи, клетки — кератоциты. Кератоциты, под действием токсичных для них веществ разрушаются, и возникает коронное явление при синдроме Стивенса-Джонсона: кожа отстаивается и буквально отходит от своего основания.
Нужно отметить, что синдром Стивенса-Джонсона развивается крайне быстро. Быстроту его проявления обеспечивает определённые реакции гиперчувствительности организма, которые и запускают появление данной аномалии.
Кстати, кроме вариантов синдрома Стивенса-Джонсона с установленными пусковыми факторами есть и такие, где причину запуска синдрома вообще не удаётся установить. Такие формы, обычно отличаются более высокой скоростью своего появления и более тяжелыми поражениями.
Современная медицинская наука еще не имеет ответов на все вопросы о причинах развития этого заболевания.
Отмечают четыре группы факторов, предположительно провоцирующих возникновение болезни:
- Медикаменты
- Возбудители инфекций
- Заболевания онкологического характера
- Неустановленные причины
По наблюдениям специалистов, в боьшинстве случаев (до 85%) развитие синдрома наблюдается вследствие приема лекарственных препаратов — антибиотиков ряда сульфаниламидов, ампициллинов и цефалоспоринов. Возбудителем может выступит и мазь, содержащая диклофенак натрия.
Применяя эти препараты, следует учитывать чувствительность организма к содержащимся в них активным веществам. Рекомендуется избегать нарушения дозировки и частоты приема. Спровоцировать развитие синдрома могут и пищевые аллергены, болезнетворные бактерии, патогенные химические вещества.
Читайте: Пяточная шпора
В ряде случаев болезнь наступила вследствие вакцинирования как результат аллергической реакции организма на наличие инородных веществ — антител.
У детей синдром Стивенса-Джонса развивается на фоне бактериальных и грибковых инфекций, а также вирусных заболеваний (ветряной оспы, простого герпеса, гриппа, кори).
Патогенетические причины развития заболевания еще не изучены до конца. Однако специалистам удалось установить, что при угрозе проявления синдрома в организме наблюдается повышенная аллергическая возбудимость.
Активные вещества Т-лимфоцитов, которые в нормальном состоянии разрушают инородные клетки, при синдроме Стивенса-Джонса направляют агрессивное воздействие на ткани организма, в частности на слизистые оболочки и кожные покровы. Болезнь развивается стремительно.
Причины развития патологического состояния требуют дальнейшего изучения.
Большинство авторов считает, что в основе заболевания лежит сверхчувствительность организма к действию лекарств, токсинов, и связывает развитие заболевания с приемом различных лекарственных препаратов — сульфаниламидов, антибиотиков, производных пиразолонового ряда и др. Имеет значение и предварительное воздействие на организм вирусной или бактериальной инфекции, для лечения которых применялись медикаментозные препараты.
Болезнь развивается в результате предварительной поливалентной сенсибилизации организма вирусными, бактериальными или лекарственными аллергенами с последующим разрешающим воздействием лекарственных аллергенов.
До 3 летнего возраста синдром Стивена – Джонса появляется после перенесенных острых вирусных инфекционных заболеваний: герпес, корь, грипп, ветряная оспа. Установлено, что провоцирующим фактором для появления заболевания может быть и бактериальная инфекция в виде туберкулеза, гонореи или же микоплазмоза. Не исключено образование болезни и в результате грибковой инфекции – трихофитии и гистоплазмоза.
Если у вас появились симптомы синдрома Стивена – Джонса, то необходимо вспомнить, какие лекарственные препараты вы принимали в последнее время. Если это различного вида антибиотики, стимуляторы нервной системы и некоторые сульфаниламиды, то не исключено, что именно они спровоцировали аллергическую реакцию.
- Ослабление организма вследствие инфекционных болезней. Это приводит к резкому снижению эффективности иммунной системы. Спровоцировать развитие патологии могут следующие заболевания:
- Поступление в организм некоторых лекарственных препаратов: препараты для лечения подагры (аллопуринол);
- нестероидные противовоспалительные средства (ибупрофен);
- антибактериальные препараты (пенициллин, сульфаниламиды: бисептол, синерсул и т.д.).;
- противосудорожные препараты и нейролептики;
- лучевая терапия.
Отдельная причина, либо их комбинация может спровоцировать развитие этого синдрома, причем у взрослых чаще это состояние вызывается приемом лекарственных препаратов, а у детей – инфекционными болезнями.
Следует отметить, что присутствие препарата в списке медикаментов, возможных вызвать синдром Стивенса-Джонсона – не повод отказаться от назначения врача.
Эти лекарственные средства применяются для лечения серьезных заболеваний, без должной медицинской помощи риск осложнения этих болезней выше риска развития синдрома Стивенса-Джонсона, не у всех наблюдается аллергическая реакция на эти препараты.
Поэтому целесообразность назначения таких препаратов должен оценивать врач, учитывая все факторы и историю болезни пациента.
Причины синдрома Стивенса-Джонсона
Синдром Стивенса-Джонсона развивается под действием аллергических реакций быстрого типа. Выделяют всего четыре группы факторов, могущих провоцировать возникновение заболевания:
- лекарства;
- инфекции;
- злокачественные болезни;
- причины неизвестной природы.
В детстве синдром Стивенса-Джонсона очень часто образуется на фоне вирусных заболеваний, таких как вирусный гепатит, корь, грипп, простой герпес, ветряная оспа, эпидемический паротит. Главным провокатором может быть бактериальный фактор (туберкулез, микоплазмоз, сальмонеллез, туляремия, иерсиниоз, бруцеллез), а также грибковая причина (трихофития, кокцидиомикоз, гистоплазмоз).
Во взрослом возрасте синдром Стивенса-Джонсона объясняется введением медикаментов, а также возможным протекающим злокачественным процессом. Из медикаментов главной причиной могут стать антибиотики, противовоспалительные нестероидные средства, сульфаниламиды и регулятор ЦНС.
Интересно, что ведущую роль в онкологических заболеваниях и в развитии синдрома Стивенса-Джонсона занимают карциномы и лимфомы. В случае невозможности установить этиологический фактор, речь идет об идеопатическом синдроме Стивенса-Джонсона.
Диагностика и лечение синдрома
Болезнь Стивенса — Джонсона представлена серьёзным недугом, который требует соответствующего лечения и обследования со стороны лечащего специалиста. Систематические процедуры включают в себя проведение мероприятий, которые направлены на уменьшение либо устранение токсинов из организма, снятия процесса воспаления и улучшение общего состояния кожи. Если при этом у пациента наблюдаются хронически упущенные ситуации, то могут назначать средства специального воздействия.
- кортикостероиды — для защиты от возможного рецидива;
- десенсибилизирующие препараты;
- средства для устранения токсикоза.
Многие считают, что при этом важен специальный курс витаминного лечения — включая использование аскорбиновой кислоты и средств группы В, но это не так, так как использование таких средств может развить ухудшение общего состояния здоровья пациента. Побороть пузыри на теле можно с помощью местной терапии, которая нужна для устранения воспалительного процесса и удаления отёчности.
Чаще всего применяются обезболивающие средства, антисептические мази и гели, специализированные ферменты и крема, а также кератопластики. Если возникает ремиссия болезни, то необходимо комплексное обследование ротовой полости и санации. Своевременное оказание правильной помощи поможет улучшить общую картину заболевания и в несколько раз повысить шанс на быстрое выздоровление пациента.
Прежде чем начать лечить синдром Стивенса — Джонсона у детей, проводится определённый комплекс диагностических процедур. Если есть особые показания, то профессиональный врач назначает пациенту прохождение рентгенографии лёгких и УЗИ мочеполовой системы, почек и биохимию.
При особой необходимости ребёнок проходит обследования у других специалистов. Чаще всего такое заболевание выявляет именно врач дерматолог либо соответствующие профильные медики, опираясь в первую очередь на жалобы, анализы и основные симптомы. Клинический анализ крови обязательно проводить для выявления признаков воспаления. Дифференциальная диагностика также важна, так как заболевание можно спутать с дерматитом, который сопровождается развитием сыпи и пузырей на лице.
Симптомы синдрома Стивенса-Джонсона
Начало синдрома Стивенса-Джонсона характеризуется стремительно разворачивающейся симптоматикой. В самом начале обычно отмечается:
- общее недомогание с поднятием температуры тела до 40°С;
- характерная головная боль;
- артралгия;
- тахикардия;
- ломота в мышцах;
- может болеть горло;
- может появиться кашель;
- рвота;
- диарея.
Спустя пару часов (максимум — спустя сутки) на слизистой рта появляются большие пузыри. После вскрытия таких пузырей на слизистых поверхностях возникают обширного плана дефекты, которые покрыты пленкой бело-серого или желтого цвета. Также возникают корки, образованные из запекшейся крови. В данный патологический процесс может быть вовлечена кайма губ. По причине тяжелого поражения слизистых при синдроме Стивенса-Джонсона больные не в состоянии даже пить или есть.
Влияние на глаза
Поражение глаз по своим характеристикам очень похоже на аллергический конъюнктивит, однако часто происходит осложнение вторичным инфицированием с дальнейшим развитием воспаления с гнойным содержанием. Для синдрома Стивенса-Джонсона также характерны образующиеся эрозивно-язвенные элементы на роговице и конъюнктивите. Такие элементы, как правило, незначительного размера. Также не исключено поражение радужных оболочек, развитие иридоциклита, блефарита и кератита.
Поражение слизистых
Инфицирование слизистых оболочек органов мочеполовой системы происходит в 50% случаев данного синдрома. Поражение выражается уретритом, вульвитом , баланопоститом, вагинитом. Обычно рубцевание эрозий и язв слизистых влечет за собой образование стриктуры уретры.
Как поражается кожа
Пораженная кожа представлена значительным количеством округлых элементов с возвышением. Такие возвышения напоминают волдыри и имеют багровую окраску, достигая 5 см. Особенность элементов такой кожной сыпи в случае синдрома Стивенса-Джонсона — возникновение в центре кровяных и серозных пузырей. Если такие пузыри вскрыть, то образуются ярко-красные дефекты, покрытые корками. Главным местом высыпаний является кожа промежности и туловища.
Время возникновения новый сыпей при синдроме Стивенса-Джонсона продолжается приблизительно 3 недели, а заживление длится 1,5-2 месяца. Следует сказать, что заболевание осложняется пневмонией, выделением крови из мочевого пузыря, колитом, бронхиолитом, вторичной бактериальной инфекцией, острой почечной недостаточностью и даже потерей зрения. Из-за развивающихся заболеваний около 10-12% пациентов с синдромом Стивенса-Джонсона погибает.
Диагностика синдрома Стивенса-Джонсона
Выявить синдром Стивенса-Джонсона врач может, основываясь на наличие конкретных симптомов, которые можно обнаружить при опытном дерматологическом осмотре. Опросив самого пациента, можно определить причину, вызвавшую развитие данного недуга. Подтвердить сам диагноз позволит взятая биопсия кожи. При проведении гистологического исследования может проявиться некроз эпидермальных клеток, а также возможная периваскулярная инфильтрация лимфоцитами и субэпидермальные появления элементов, похожих на пузыри.
Клинический анализ поможет определить неспецифические признаки воспалений, а такая процедура, как коагулограмма, поможет обнаружить нарушения свертываемости. С помощью биохимического анализа крови определяют пониженный уровень белков. Самым ценным в диагностике синдрома Стивенса-Джонсона считается исследование крови иммунологическим способом. При помощи такого исследования можно обнаружить повышенный уровень Т-лимфоцитов, а также специфических антител.
Для диагностики синдрома Стивенса-Джонсона понадобится:
- осуществление бакпосева отделяемых элементов;
- копрограмма;
- анализ мочи (биохимический);
- взятие пробы Зимницкого;
- КТ почек;
- УЗИ почек и мочевого пузыря;
- рентген легких.
В случае необходимости пациент может обратиться за консультацией к урологу, пульмонологу, окулисту и нефрологу.
Проводят и дифференциальную диагностику с целью отличить синдром Стивенса-Джонсона от дерматитов, для которых, как известно, характерно наличие пузырей (простой контактный дерматит, герпетиформный дерматит Дюринга, аллергический дерматит, различные формы пузырчатки, включая вульгарную, истинную, листовидную и вегетирующую, а также синдром Лайелла).
Дифференциальная диагностика
Немаловажна дифференциальная диагностика синдрома Стивенса-Джонсона с синдромом Лайелла, поскольку оба патологических состояния характеризуются выраженными поражениями кожи и слизистых, сопровождаются болезненностью, эритемой и отслоением.
Первое отличие заключается в том, что при синдроме Стивенса-Джонсона сыпь локализована изначально в области туловища и промежности, а при синдроме Лайелла — она генерализованная.
Второе различие, помогающее дифференцировать одну болезнь от другой, — скорость развития отслоения эпидермиса и обширность некроза кожных покровов. При синдроме Стивенса-Джонсона эти явления формируются медленнее и захватывают около 10% от общей площади кожи больного, в случае с синдромом Лайелла — некроз захватывает около 30%.
Лечение синдрома Стивенса-Джонсона
Лечение синдрома Стивенса-Джонсона осуществляется с применением значительных доз глюкокортикоидных гормонов. Из-за поражения слизистой оболочки рта, вводить препараты приходится инъекционным способом. Постепенно понижать вводимые дозы врач начинает только после того, как симптомы станут менее выраженными, когда состояние больного будет улучшаться.
С целью очищения крови от образованных при синдроме Стивенса-Джонсона иммунных комплексов обычно используют метод экстракорпоральной гемокоррекции, включающую мембранный плазмаферез, иммуносорбцию, каскадную фильтрацию и гемосорбцию. Специалисты осуществляют переливание плазмы и белкового раствора. Большое значение отводится введенному в организм человека количеству жидкости, а также поддержанию суточного диуреза. С целью дополнительной терапии применяют препараты, содержащие кальций и калий. Если говорить о лечении и профилактике вторичной инфекции, то ее проводят с помощью местных или системных антибактериальных препаратов.
Лечение
Лечение, оказание помощи при развитии синдрома Стивенса-Джонсона должно проводиться как можно быстрее для предупреждения значительного усугубления патологического процесса, что позволяет сохранить больному жизнь.
Первая помощь состоит в пополнении организма пострадавшего жидкостью, которую он постоянно теряет в процессе активизации патологических процессов в коже.
О диагностике и лечении синдрома Стивенса-Джонсона расскажет видео ниже:
Терапевтическим способом
Поскольку данное состояние характеризуется быстрым усугублением патологических процессов в коже, оказание помощи терапевтическим способом не имеет выраженной эффективности. Наиболее действенным признан прием определенных лекарственных препаратов для снятия болезненности и устранения основной симптоматики болезни.
В качестве важного терапевтического средства при данном состоянии можно считать постельный режим и составление диеты, основанной на жидкой и пюреобразной пище.
Медикаментозным способом
Наиболее важен на стадии активизации проявления синдрома Стивенса-Джонсона прием глюкокортикостероидов. Также к медицинским препаратам с выраженным действием следует отнести:
- отмена принимаемых ранее лекарственных средств для устранения возможности обострения текущего состояния;
- проведение инфузий для предупреждения серьезного обезвоживания организма;
- дезинфекция кожных покровов с помощью средств, подсушивающих пораженные места;
- прием антибактериальных препаратов;
- антигистаминные средства, снимающие жжение кожи и ее зуд;
- дезинфекция слизистых оболочек с помощью мази Солкосерил либо перекиси водорода.
Оперативность оказания медикаментозной помощи определяет ее эффективность и получение выраженных результатов при лечении.
Другие методы
- Оперативное вмешательство не рекомендовано при выявлении синдрома Стивенса-Джонсона.
- Народные методы также оказываются бессильными при активном процессе поражения кожных покровов.
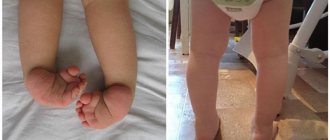
Синдром Стивенса-Джонсона (фото ребенка)